
1. Визначення мікробіології як науки. Галузі мікробіології. Предмет і завдання медичної мікробіології. Основні риси та тенденції розвитку сучасної мікробіології
Мікробіологія — галузь науки, яка займається дослідженням морфології, фізіології, біохімії, молекулярної біології, генетики, екології мікроорганізмів, їх ролі і значення в кругообігу речовин, у патології людини, тварин і рослин.
Галузі мікробіології:
• Бактеріологія
• Мікологія
• Протозоологія
• Вірусологія
• Імунологія
Завдання медичної мікробіології - вивчення етіології інфекційних хвороб, практичне застосування методів мікробіологічної діагностики, специфічної профілактики та терапії
Предмет медичної мікробіології - такі види МКО, які в процесі еволюційного розвитку адаптувалися до людського організму, в ньому накопичуються, розмножуються, ведуть паразитичну діяльність, викликаючи інфекційні захворювання.
Зараз активно прогресує галузь синтетичної мікробіології, створюються нові генетично змінені форми мікробів, проводяться маніпуляції з різними генами. Досягнення сучасної мікробіології ґрунтуються на розвитку фізики, хімії, біохімії, молекулярної біології, генетики та інших природничих наук.
2. Відкриття мікроорганізмів А. Левенгуком. Етапи розвитку мікробіології. Внесок Л. Пастера, Р. Коха в мікробіологію.
А. Левенгук - сконструював мікроскоп і зміг розгледіти рухливих дрібних істот. Він зробив першу морфологічну класифікацію бактерій.
Л. Пастер - основоположник наукової мікробіології.
• Він довів неможливість самозародження життя, запропонував методи стерилізації та пастеризації. (Пастеризація — одноразове нагрівання рідин до температури, яка нижче за температуру кипіння на нетривалий час з метою знищення бактерій, що містяться в цих рідинах).
• Обгрунтував роль МКО у виникненні захворювань.
• Довів, що МКО спричинюють гниття та бродіння.
• Відкрив анаеробів, отримав вакцину проти сибірки і сказу.
• Відкрив патогенні мікроби – збудників холери (у курей), сибірки, стафілококи. Одержав проти них вакцини
Р. Кох – заснував медичну мікробіологію
• Удосконалив мікробіологічну техніку, застосував імерсійні об'єктиви, мікрофотографію, використав анілінові барвники.
• Відкрив збудників туберкульозу і холери
• Запропонував метод виділення чистої культури на щільні поживні середовища.
• Відкрив збудників туберкульоза і холери
• Обгрунтував терапію та практику дезінфекції.
Етапи розвитку мікробіології:
• Евристичний - до винаходу мікроскопів і їх застосування для вивчення мікроміру
• Морфологічний або описовий - Антоні ван Левенгук в 1675 р. вперше описав простих МКО, в 1683 р. – основні форми бактерій.
• Фізіологічний або науковий - епоха Л. Пастера і Р. Коха.
• Хіміотерапевтичний – основоположник Ерліх, створив гуморальну теорію імунітет
• Імунологічний – основоположник І.І.Мечников - розробив теорію фагоцитозу, обгрунтував клітинну теорію імунітету
• Відкриття антибіотиків - А. Флемінг відкрив пеніцилін і почалася ера антибіотикотерапії
• Молекулярно-генетичний - почався в другій половині ХХ століття у зв'язку з досягненнями генетики і молекулярної біології, створенням електронного мікроскопу.
3. Становлення основних напрямків мікробіологічної науки. Роль Самойловича, Дженера, Мечнікова, Івановського, Ерліха, Виноградського, Берінга, Рамона, Домагка, Флемінга, Заболотного, Зільбера, Жданова, Чумакова, Бернета. Розвиток мікробіології в Україні.
Самойлович - досліджував чуму, запропонував сортування хворих, роботу медперсоналу в чумних джерелах.
Мечніков - розробив теорію фагоцитозу, обгрунтував клітинну теорію імунітету
започаткував учення про нормальну мікрофлору. Запропонував пробіотичні препарати, заклав основи герентології та вчення про дисбактеріози. Заснував бактеріологічну станцію і почав застосовувати щеплення проти сказу.
Дженнер – запропонував для профілактики натуральної віспи щеплення матеріалом, одержаним із пустул корів, хворих на коров'ячу віспу.
Івановський – основоположник вірусології. Показав, що збудник мозаїчної хвороби тютюну здатен проходити через фільтр, що затримує найдрібніші бактерії, і не росте на поживних середовищах.
Ерліх - створив гуморальну теорію імунітету, ввів поняття вибіркової дії хіміопрепаратів, досліджував вплив на трипаносоми барвників і довів їх згубну дію
Виноградський - довів явище хемосинтезу і кругообігу речовин за рахунок життєдіяльності мікробів.
Берінг – створив протидифтерійну сироватку
Рамон - розробив метод інактивації дифтерійного та правцевого токсинів формальдегідом; створив метод визначення сили вакцин
Домагк - відкрив пронтозил і довів його активність проти бактерій.
Флемінг - відкрив пеніцилін та започаткував еру антибіотикотерапії
Заболотний - відкрив інститут мікробіології у Києві.
Зільбер - сформував вірусо-генетичну концепцію виникнення злоякісних пухлин.
Жданов - вчення про універсальну векторну роль вірусів як регуляторів генофонду біосфери.
Чумаков - вивчав збудників трансмісивних вірусних інфекцій та запропонував вакцини проти них.
M.Ф.Гамалія заснував у 1886 р. другу в світі пастерівську станцію в Одесі і першим на практиці почав застосовувати щеплення проти сказу.
Загальну пошану здобув своїми працями видатний український мікробіолог Заболотний. Він організував першу в світі кафедру епідеміології при Одеському медичному інституті. Багато зусиль і праці віддав Д.К. Заболотний вивченню чуми, холери, сифілісу, дифтерії, черевного й висипного тифів.
Теоретичні дослідження мінливості мікроорганізмів і бактеріофагів (В. Г.Дроботько, Г. О. Ручко, К. Г. Бельтюкова, Г. М. Френкель та ін.) знайшли практичне застосування в профілактиці лікування дизентерії, стафілококових хвороб.
4. Основні відмінності прокаріотів та еукаріотів. Форми бактерій з дефектом синтезу клітинної стінки, протопласти, сферопласти. L-форми бактерій.
Ознака
Прокаріоти
Еукаріоти
Розмір
0,5-5 мкм
40мкм
Життєві форми
Одноклітинні, нитчасті
Одноклітинні, нитчасті, багатоклітинні
Генетичний матеріал
Кільцева ДНК (нуклеоїд) знаходиться в цитоплазмі. Немає сформованих ядра, хромосом, ядерця
1n
Лінійна ДНК зв'язана з білками і РНК утворює хромосоми, що знах. в ядрі
2 n
Хромосоми містять гістони
Поділ ядра шляїлм мітозу
Органели
Рибосоми – 70s – константа седиментації (шв. зсідання в ультрацентрифузі) (50 і 30)
ЕПР відсутній, органел мало і жодна не має подвійної мембрани. Внутрішні мембрани зустрічаються рідко, на них відбувається дихання і фотосинтез
Рибосоми – 80s (60 і 40)
Багато органел. Всі вони вкриті одинарною (КГ, ЕПР, лізосоми) або подвійною (ядро, мітохондрії, хлоропласти) оболонками.
Склад клітинних оболонок
Тверді, складаються з полісахаридів та амінокислот.
Речовина, що надає міцності – муреїн (пептидоглікан) у Г+
Тейхоєву кислоти у Г+
У наземних рослин і грибів оболонки тверді, містять полісахариди. Реч.,що надає міцності рослинам-целюлоза, грибам-хітин
Поліненасичені ЖК
Структури для дихання
Фотосинтезу
У бактерій - мезосоми, у ціаней-цитоплазматичні мембрани
Мітохондрії
Здатність до фіксації молекул азоту
Деякі здатні
Не здатні
Функції клітини
-
-
-
Фагоцитоз та піноцитоз; внутрішньоклітинне травлення; амебоїдний рух
Форми бактерій з дефектом синтезу клітинної стінки можуть бути створені лише в експериментальних умовах in vitro . Їх неможливо виділити з організму хворої людини.
Для цього, оброблені лізоцимом бактерії (лізоцим розщеплює пептидоглікан) поміщують в розчин, осмотичний тиск якого однаковий з осмотичним тиском всередині МКО і якщо МКО виживають, то вони можуть існувати у вигляді сферичних тіл.
Так з Г+ бактерій утворюються протопласти (позбавлені клітинної стінки, є тільки цитоплазматична мембрана) ,а з Г- сферопласти (з частково зруйнованою клітинною стінкою).
L-форми — особливі форми бактерій, які втратили клітинну стінку (частково або повністю). Назву отримали на честь Лістеровського інституту у Лондоні. На відміну від сферопластів та протопластів, які не можуть розмножуватись, L-форми зберігають здатність до розмноження та розвитку.
L-форми утворюються при дії агентів, що блокують синтез клітинної оболонки (антибіотики), в умовах підвищеної осмотичної концентрації середовища.
Найбільш активними агентами індукції L-форм є антибіотики типу пеніциліна та циклосерина. Після вилучення антибіотиків L -форми можуть знову перетворюватися на бактерії, що мають клітинну стінку
5. Морфологія і будова бактерій. Роль окремих структур для життєдіяльності бактерій та у патогенезі інфекційних захворювань. Вегетативні форми та спори.
Морфологія:
Бактерії – одноклітинні прокаріотичні гаплоїдні МКО, які не мають хлорофілу. Не містять диференційованого ядра, КГ, лізосом, МХ.
Форма бактерій залежить від структури клітинної стінки, а їх розташування – від орієнтації і ступеня взаємного зв’язку клітин під час розмноження поперечним поділом (відбувається в одній або різних площинах)
• Кокоподібні:
• Диплококи – парні коки, що з’єднані по 2 клітини: бобоподібної та ланцетоподібної форми
• Стрептококи – утв. ланцюжки різної довжини завдяки тому, що клітини поділяються в одній площині
• Стафілококи – (грона) утв. неправильні скупчення завдяки тому, що клітини поділяються в різних площинах
• ![]() Мікрококи – одиночне чи безладне розташування клітин
Мікрококи – одиночне чи безладне розташування клітин
• Тетракоки – діляться в двох площинах
• Сарцини – пакети
![]()
• Паличкоподібні: бактерії, бацили, клостридії, грамнегативні паличкоподібні (кишкова паличка)
• Бацили – утворюють спори
• Клостридії (веретеноподібні, Г+) – утворюють спори
• Звивисті:
• Вібріони – назва пов’язана з вібруючим характером пересування. Зігнуті палички, мають вигляд коми
• Спірили
• Спірохети – speira – завиток, chaite – волосся
• Трепонеми – мають 12-14 завитків
• Лептоспіри – нагадують пружину із загнутими кінцями
Будова:
Постійні структури: клітинна стінка, цитоплазма, цитоплазматична мембрана, периплазматичний простір, мезосоми, рибосоми, нуклеоїд, плазміди
Непостійні структури: джгутики, пілі (війки, фібрії, ворсинки), капсула, спори, включення
Оболонка бактерій складається із цитоплазматичної мембрани, клітинної стінки і капсули.
Постійні структури:
• Клітинна стінка – має різну будову у Г+ і Г- бактерій:
• У Г+ складається з товстого шару (5-6 шарів) пептидоглікану-муреїну (90%) і ниткоподібні волокна тейхоєвих і ліпотейхоєвих кислот.
Тейхоєві кислоти є видоспецифічними антигенами бактерій і у деяких бактерій беруть участь у прикріпленні до слизових оболонок людини
• У Г- складається з:
§ Внутрішня оболонка - пептидоглікан-муреїн (1-2 шари - 5%)
§ Зовнішня оболонка –
v Біліпідний шар
v Ліпопротеїновий шар
v Ліпополісахаридний шар – є ендотоксином і зумовлює «О»-антигенну специфічність Г- бактерій
v Фосфоліпіди
• Цитоплазма – 80% води, рН у Г+ 3-4, у Г- 5-6, рідинно-кристалічна система
Має 2 зони:
• Аморфний матрикс – містить метаболіти, рибосоми, мезосоми, плазміди, включення
• Внутрішня нуклеоїдна зона – містить ДНК, хромосоми
• Цитоплазматична мембрана – подвійний шар фосфоліпідів і шар білків.
Функції:
• Транспортування молекул усередину і назовні
• Соматичний бар ’ єр
• Участь у синтезі клітинної стінки
• Участь в окисно-відновних р-ціях (одержання енергії)
• Участь в диханні
• Участь в утворенні мезосом
• Периплазматичний простір – між цитоплазматичною мембраною і клітинною стінкою. Містить ферменти, що здійснюють активний тр. Речовин і їхнє розщеплення (протеази, нуклеази, гідролази). Аналог лізосом
• Мезосоми – інвагінації цитоплазматичної мембрани. Є латеральні і септальні (беруть участь у поділі)
Функції:
• Утворюють поперечні перегородки при поділі бактерій
• Окисне фосфорилювання – аналог МХ
• Участь у синтезі екзотоксинів
• Рибосоми – 70s – константа седиментації (шв. зсідання в ультрацентрифузі) (50 і 30). Хімічний склад: РНК-60%, білки-40%. Функція – синтез білків
Розрізняють:
• Вільні
• Зв’язані з цитоплазматичною мембраною або мезосомами
• Нуклеоїд – аналог ядра; подвійна нитка ДНК навколо осі РНК. Нитка ДНК замкнута в кільце. Білки нуклеоїда не гістони, а поліаміни. 1 n (гаплоїдний) набір хромосом
• Плазміди – позахромосомні генетичні елементи – дрібні кільцеві молекули двониткової ДНК
Непостійні структури:
• Джгутики – тонкі нитки, складаються з білка флагеліну
Поділяються за кількістю і локалізацією:
• Монотрихи – 1 полярний джгутик (на кінці клітини)
• Амфітрихи – по 1 джгутику або пучку джгутків на обох кінцях клітини
• Лофотрихи – пучок джгутиків на 1 кінці клітини
• Перитрихи – по всій поверхні
Функції:
• Рух бактерії - хемотаксис
• Антигенна функція (Н-антигени)
• Патогенез інфекцій сечового тракту шляхом просування бактерій вгору через уретру до сечового міхура
• Рецептори для бактеріофагів
• Пілі (війки, фібмбрії, ворсинки) – білкові трубчасті утворення, які покривають тіо бактерії. Складаються з білка піліну. Немає у Г- бактерій. Забезпечують живлення, водно-сольовий обмін, прикріплення бактерій до клітин людини
• Капсула – слизовий шар, який покриває бактерію, складається з полісахаридів.
Функції:
• Захищає бактерію від бактеріофагів, фагоцитозу, антитіл;
• Беруть участь в адгезії до тканин людини
• Є фактором патогенності
• Включення – запасні живильні речовини: глікоген, жири, поліметафосфат (зерна волютину) – у збудника дифтерії – мають метахромазію – забарвлюються в інший колір, ніж бактерій (при забарвленні метиленовим синім бактерії – блакитні, зерні волютину – чорно-сині)
• Спори – стійка життєва форма бактерій, що перебуває у спокої. Функція – зберігання виду. Спори утворюють тільки Г+ бактерії.
У порівнянні з вегетативними клітинами, що можуть розмножуватися, спори набагато стійкіші до несприятливих умов.
Спори забарвлюються по Цілю-Нільсону в червоний колір
Склад: містять зв’язану воду та дипіколінову кислоту – стійкість до високих температур
Стадії спороутворення:
• Підготовча
• Утворення проспори
• Формування основних оболонок спори – кортексу (специфічний шар пептидоглікану), а також кератиноподібної оболонки
• Дозрівання – спора покривається екзоспоріумом
За сприятливих умов спора перетворюється на вегетативну форму
Вегетативна форма - форма росту та розвитку.
6. Морфологія та класифікація найпростіших
Найпростіші – це одноклітинні еукаріотичні МКО, що належать до домену Eukaryota і царства Protozoa
Морфологія:
• Форма тіла – асиметрична
• Симетрія – двостороння, спіральна або радіальна
• Зовнішня мембрана (плазмолема) – має тришарову будову (подвійний шар фосфоліпідів та шар білків)
• Цитоплазма – поділяється на 2 шари:
• Зовнішній шар (ектоплазма) - більш щільний, однорідний і прозорий
• Внутрішній шар (ендоплазма) - зернистий, має більш рідку консистенцію - знаходяться органели загального призначення — мітохондрії, ЕПР, КГ, лізосоми, рибосоми
• Ядро з ядерною оболонкою і ядерцем
• Органели руху – війки, джгутики, псевдоподії
• Органели живлення – вакуолі:
• Травна вакуоля - крапля рідини, що містить травні ферменти, котра утворюється під час потрапляння їжі в ендоплазму. Травна вакуоля оточує харчову частинку й переміщається тілом найпростішого, їжа перетравлюється і всмоктується в цитоплазму. Залишки неперетравленої їжі разом з травною вакуолею викидаються назовні.
• Видільна вакуоля
Найпростіші, котрі здебільшого ведуть паразитичний спосіб життя, засвоюють їжу всією поверхнею тіла, використовуючи в основному механізм піноцитозу
Невелика група найпростіших харчується подібно рослинам і має хлоропласти.
• Розмноження – простим поділом або множинним, брунькуванням або цистоутворенням. Для окремих представників можливе розмноження шляхом кон ’ югації або копуляції
• Біологічний цикл багатьох найпростіших включає вегетативну форму (трофозоїт) і резистентну форму (цисту)
Класифікація:
1. Саркоджгутиконосці ( Sarcomastigophora ) – поділяються на 2 підтипи:
• Саркодові – дизентерійна амеба, умовно-патогенні амеби, непатогенні амеби (кишкова)
• Джгутиконосці – трепаносоми, трихомонади, лейшманії, лямблії
2. Споровики (Apicomplexa ) – плазмодії малярії, токсоплазми
3. Інфузорії ( Ciliophora ) – збудник балантидіазу (кишкові балантидії)
4. Мікроспоридії - внутрішньоклітинні паразити
7. Класифікація і морфологія грибів.
Гриби – це еукаріоти, що належать до царству Mycota ( Fungi )
Морфологія:
• Гриби мають ядро з ядерною оболонкою, цитоплазму з органелами, цитоплазматичну мембрану (яка містить фосфоліпіди і стероли) і потужну клітинну стінку, що складається з глюкану, целюлози, хітину, білка, ліпідів та ін.
• Гриби складаються з довгих тонких ниток (гіф), сплітаються в грибницю, або міцелій.
• Гіфи нижчих грибів ( фікоміцетів) не мають перегородок (септ) – одноклітинній міцелій
• У вищих грибів (еуміцетів)
гіфи розділені перегородками;
їх міцелій
багатоклітинний.
Також міцелій розрізняють:
• Субстратний (вегетативний)
• Повітряний (репродуктивний)
• Кінцеві розгалуження міцелію мають своєрідну форму, за якою можна диференціювати окремі види. Це органи плодоносіння грибів, які мають ендо- і екзоспори.
• Розмноження: спорами статевим і безстатевим способами, а також вегетативним шляхом (брунькування або фрагментація гіф)
• За будовою гриби можна розділити на дві групи :
• Нитчасті (плісняві, міцеліальні) - утворюють розгалужені міцелії без великих, легко помітних неозброєним оком, плодових тіл. Багато нитчастих грибів виробляють вторинні метаболіти-антибіотики і мікотоксини, що токсично діють на інші живі організми.
• Дріжджові - внетаксономічна група одноклітинних грибів, які втратили міцеліальну будову у зв'язку з переходом до проживання у рідких і напіврідких, багатих органічними речовинами субстратах.
Класифікація
(заснована на способі їх розмноження та за типом міцелію):
Вищі гриби:
• Аскоміцети – специфічні органи статевого спороношення - сумки
• Базидоміцети – спори в булавоподібних структурах
Нижчі гриби:
• Ооміцети
• Зигоміцети
Досконалі гриби – розмножуються статевим шляхом – злиття чоловічих і жіночих гамет, внаслідок чого утворюються гаплоїдні клітини – спори:
• Аскоміцети
• Базидоміцети
Недосконалі гриби – розмножуються бестатевим шляхом – вегетативно (брунькування, поділом грибниці, спорами):
• Дейтероміцети
8. Методи мікроскопії. Виготовлення бактеріологічних препаратів. Барвники та фарбуючі розчини, прості та складні методи фарбування.
З вичайна світлова мікроскопія призначена для вивчення пофарбованих препаратів на предметних скельцях. За допомогою світлової мікроскопії можна досліджувати рухливість мікроорганізмів. Для цього застосовують метод висячої краплі.
Фазово-контрастна мікроскопія – спосіб дослідження прозорих, не поглинаючих світло об’єктів, який базується на підсиленні контрасту зображення. Він полягає в тому, що живі клітини, слабко поглинаючи світло, все ж таки здатні змінювати фазу проникних променів. Фазово-контрастна мікроскопія застосовується для вивчення живих мікроорганізмів і клітин у культурі тканини.
Темнопольна мікроскопія заснована на розсіюванні світла мікроскопічними об'єктами. При темнопольній мікроскопії в об'єктив попадають тільки промені світла, розсіяного об'єктами при бічному висвітленні. Прямі промені від освітлювача в об'єктив не попадають. Об'єкти при темнопольній мікроскопії виглядають яскраво світлими на темному тлі. Застосовується темнопольна мікроскопія переважно для вивчення спірохет і виявлення (але не вивчення морфології) великих вірусів.
В основі люмінесцентної мікроскопії лежить явище люмінесценції, тобто здатності деяких речовин світитися при опроміненні їх короткохвильової частиною видимого світла або ультрафіолетових променів з довжиною хвилі, близької до видимого світла. Люмінесцентна мікроскопія використовується в діагностичних цілях для спостереження живих чи фіксованих мікроорганізмів, пофарбованих люмінесцентними барвниками (флюорохромами) у дуже великих розведеннях, а також при виявленні різних антигенів і антитіл за допомогою іммунофлюоресцентного методу.
В електронному мікроскопі замість світлових променів для побудови зображення використовується потік електронів у глибокому вакуумі. Зображення в електронному мікроскопі спостерігають на флюоресцуючому екрані і фотографують. Як об'єкти використовують ультратонкі зрізи мікроорганізмів чи тканин товщиною 20- 50 нм, що значно менше товщини вірусних часток. Е лектронна мікроскопія дозволяє одержати збільшення до 5 млн. разів. За допомогою електронного мікроскопа вивчають мікроорганізми на субклітинному та молек у лярному рівнях , а також структуру і архітектоніку вірусів.
Методика виготовлення бактеріального препарату-мазку
1. Приготування суспензії бактерій на предметному склі.
2. Висушування суспензії бактерій та одержання мазку.
3. Фіксація мазку. Мета фіксації: вбити мікроби, закріпити їх на склі і забезпечити краще їх фарбування.
4. Фарбування мазку.
5. Промивання.
6. Висушування препарату-мазку.
Для фарбування мікроорганізмів використовують анілінові барвники. Це, в основному, похідні органічних сполук (аніліну та інших). Це порошки, які не розчиняються у воді, але добре розчиняються в органічних розчинниках (спирт, ацетон). Для фарбування мікроорганізмів використовують спиртово-водні розчини. Анілінові барвники бувають:
• основні (фуксин, метиленовий синій)
• кислі (кислий фуксин, еозин)
• нейтральні
Для фарбування бактерій використовують основні барвники.
Простим називають таке фарбування, при якому застосовують лише один барвник. Воно дає можливість дослідити загальну морфологію мікробів, їх розміри, форму, кількість, локалізацію тощо, але неможливо вивчити внутрішню структуру бактерій та їх різне відношення до декількох барвників. Прості методи: основний фуксин Пфейфера, метиленова синька Леффлера.
Суть складних (диференціюючих) методів полягає у фарбуванні мазка двома (та більше) барвниками, один з яких – основний, другий – доповнюючий (контрастний). Після дії першого барвника мазок знебарвлюють кислотою, лугом, спиртом або ацетоном.
Складні методи: за Грамом, Ціля-Нільсена, Нейссера, Буррі-Гінса, за Романовським – Гімзою (забарвлення мазків крові). Принцип фарбування за Грамом: клітини грампозитивних мікробів здатні утворювати міцну сполуку з генціанвіолетом та йодом, яка не вимивається спиртом, отже вони забарвлюються в темно-фіолетовий колір, у грамнегативних бактерій цей комплекс вимивається, тому вони потім забарвлюються фуксином у червоний колір.
9. Типи і механізми живлення мікроорганізмів. Механізми проникнення поживних речовин в бактеріальну клітину. Хімічний склад мікроорганізмів. Значення складових компонентів. Поживні середовища, вимоги до них. Класифікація поживних середовищ, які використовують у мікробіології.
|
Залежно від джерел засвоєння … |
|
||
|
вуглецю |
Аутотрофи (використовують неорганічний вуглець – CO2) |
Гетеротрофи (використовують органічний вуглець) |
|
|
азоту |
Аміноаутотрофи (азотофіксуючі, нітрифікуючі бактерії) |
Аміногетеротрофи (використовують азот органічних сполук)
|
|
|
За здатністю синтезувати всі необхідні їм сполуки |
Прототрофи (здатні) |
Ауксотрофи (беруть із навколишнього середовища) |
|
|
Залежно від джерел енергії |
Фототрофи (використовують сонячну енергію) |
Хемотрофи (за рахунок окисно-відновних реакцій) • Хемоорганотрофи (для них донорами електронів є органічні сполуки) • Хемолітотрофи (неорганічні донори, не мають мед.значення) |
|
|
За потребою у O 2 |
Облігатні аероби ü Мікроаерофіли (при зниженому pO2) ü Капнофільні м/о (при підвищеному pСO2) |
Облігатні анаероби (не мають каталази та пероксидази, тому гинуть коли є О2) |
Факультативні анаероби (можуть переключатися з дихання на бродіння; здатність їх і снувати у середовищі з О2 зумовлена наявністю ферментів, які нейтралізують токсичні продукти метаболізму (супероксид, Н2О2)
|
|
За видом взаємозв’язків |
Сапрофіти |
Паразити • Облігатні (розмноження тільки всередині клітин) • Факультативні (розмноження і поза організмом) |
|
Існує 2 типи живлення: голозойний ( у тварин) та голофітний. У мікроорганізмів тип живлення – голофітний ( не здатні поглинати тверді частки і засвоюють розчинні поживні субстрати після дії на них ферментів).
Існує 3 типи переносу речовин у бактеріальну клітину:
1. Проста (пасивна) дифузія.
2. Полегшена дифузія.
3. Активний транспорт.
Хімічний склад
Вегетативні форми та спори відрізняються за складом
-вода 75-85% ( в спорах 40-50%). Втрата вільної води переводить клітину до анабіозу, а зв’язаної – до загибелі клітин (абіозу).
-органічні та неорганічні речовини -15-25%
Склад сухого залишку: -азот 8-15%
-вуглець 45-50%
-кисень 30%
-водень 6-8%
-мінеральні речовини 3%
Ліпіди складають 5 - 10 %, у дріжджеподібних грибів і мікобактерій досягають до 40 % сухого залишку
Нуклеїнові кислоти 10—30 %
Білки 40-80%
Вуглеводи 10—30 %
Поживні середовища, вимоги до них.
1.Певний хімічний склад
2.Достатня кількість води
3.Оптимальне pH
4.Ізотонічність
5.Буферність
6.Відповідний окислювально- відновлювальний потенціал.
7.Прозорість
8.Стерильність
9.Відсутність інгібіторів росту.
Класифікація
ü за походженням:
• природні
• штучні
• синтетичні
ü за консистенцією:
• рідкі
• напіврідкі
• тверді
• сухі
ü за складом:
• мінеральні
• органічні
ü за призначенням поділяються на 5 груп:
1. прості (універсальні) – МПБ, МПА (м’ясо-пептонний бульйон, агар)
2. спеціальні – використовуються коли м/о не ростуть на простих (кров’яний, сироватковий агари)
3. елективні - на них м/о певного виду ростуть швидше, ніж інші види
4. селективні - завдяки додаванню певних компонентів здатні пригнічувати розвиток одних видів м/о, не впливаючи на ін.
5. диференційно-діагностичні – дозволяють виявити певні біохімічні властивості м/о і провести диференціацію
10. Дихання мікроорганізмів. Аеробний та анаеробний типи дихання. Ферменти і структури клітини, що беруть участь в процесі дихання. Методи вирощування анаеробних бактерій.
Дихання – це процес біологічного окислення субстрату в реакціях окислення-відновлення, поєднаних з реакціями фосфорилювання, при якому донорами електронів є органічні( у хемоорганотрофів) і неорганічні ( у хемолітотрофів) сполуки, а акцептором електронів – неорганічні сполуки. Одержання енергії у результаті дихання відбувається як у аеробних, так і в анаеробних м/о.
Якщо в реакціях окислення органічних і неорганічних речовин кінцевим акцептором електронів служить молекулярний кисень, то такий тип метаболізму називають аеробним диханням. Це найбільш поширений процес отримання енергії серед коменсалів і патогенних бактерій.
Якщо кінцевими акцепторами електронів служать сполуки, що містять зв’язаний кисень ( нітрати, нітрити, сульфати та ін.), то такий тип метаболізму називають анаеробне дихання. Воно притаманне факультативним та облігатним анаеробам.
Якщо організм не здатний «переключитися» з анаеробного типу дихання на аеробний, але не гине в присутності молекулярного кисню, то він належить до групи аеротолерантних анаеробів.
В процесі дихання бере участь дихальний ланцюг- мультиферментна система, локалізована у цитоплазматичній мембрані.
Методи створення анаеробних умов для культивування:
• Фізичні:
- середовище заливають шаром вазелінової олії або парафіном;
-стовпчик живильного середовища в пробірці повинен бути високим (12 см), кисень дифундує в його товщу на глибину до 2 см, тому нижче створюються умови для анаеробних м/о;
-перед посівом з середовища видаляють розчинений кисень: кип’ятять на водяній бані 20 хв, а потім швидко охолоджують.
• Хімічні:
-використання речовин здатних поглинати кисень;
-використання речовин-редуцентів;
-використання спеціальних газогенеруючих систем ( виділяється водень, який взаємодіє с киснем утворюючи воду).
• Біологічні:
-метод Фортнера: полягає в спільному культивуванні на одному середовищі аеробних та анаеробних м/о. Спочатку вирізається полоска агару, що ділить чашку на дві половини. З одного боку засівають анаеробних збудників, з іншого- аеробів. Краї чашки парафінують . Спочатку виростають аероби (поглинають кисень), потім анаероби;
-метод Хеннеля («годинникових скелець»): матеріал з анаеробами засівається на живильне середовище, воно покривається склом, заповненим шаром МПА і засіяним Serratia marcescens (аероб, індикатор анаеробних умов). Аероби поглинають кисень і створюють сприятливі умови для анаеробів.
11. Ферменти мікроорганізмів, їх роль в обміні речовин. Використання для диференціації бактерій. Ферменти патогенності.
Ферменти – специфічні білкові каталізатори, які беруть участь у всіх реакціях метаболізму.
У бактерій виявлено всі 6 відомих класів ферментів. Ферменти , які постійно є у клітині у певній концентрації – конститутивні ферменти, продукція яких визначається умовами середовища – адаптивні ферменти. Адаптивні поділяються на індуцибельні ( синтез яких індукується відповідним субстратом) та репресибельні ( синтез яких пригнічується надлишком продуктів реакцій).
• Ендоферменти – знаходяться у цитоплазмі, цитоплазматичній мембрані, периплазматичному просторі.
• Екзоферменти – ті, що м/о виділяють у довкілля для розщеплення субстратів. До них належать і ферменти патогенності, які патогенні м/о виділяють для розщеплення тканин макроорганізму до простіших сполук. До таких ферментів відносяться плазмокоагулаза, нейрамінідаза, коллагеназа , лецитиназа , гіалуронідаза і деякі інші ферменти.
Ферментний склад кожного м/о визначається його геномом і є стабільною ознакою, яка враховується при встановленні таксономічного положення.
Ферменти бактерій визначають при ідентифікації, для чого їх культивують на диференціально-діагностичних середовищах, у складі яких є різні вуглеводи та білкові субстрати, що дозволяють встановити цукролітичні, протеолітичні, пептолітичні властивості.
12. Ріст і способи розмноження бактерій. Механізм клітинного поділу, фази розмноження культури бактерій у стаціонарних умовах.
Ріст — це узгоджене збільшення всіх структур і компонентів бактеріальної клітини зі зростанням її маси. Після досягнення певних критичних розмірів клітини настає її поділ. Розмноження – це збільшення кількості бактеріальних клітин, що відбувається в результаті поперечного поділу з утворенням із материнської клітини дочірніх, які є ідентичними, але не завжди рівноцінними за своїми властивостями (інеквальний поділ).Час між двома поділами у різних видів відрізняється.
У бактеріальних клітин поділу передує подвоєння материнської ДНК. Цей процес напівконсервативний: кожна із двох ниток ДНК служить матрицею для синтезу дочірнього ланцюга ДНК. Спочатку бактеріальна ДНК прикріплюється до ЦПМ. Потім за участю ферментів хелікази та топоізомерази відбувається роз’єднання ланцюгів ДНК, а SBB -білки зв’язуються з кожним ланцюгом і попереджають повторне скручування. За участь ДНК-полімерази синтезуються комплементарні ланцюги ДНК. Нова молекула ДНК прикріплюється до ЦПМ у сусідній ділянці. Між ділянками прикріплення молекул утворюється перетинка з 2х шарів ЦПМ. Після цього клітини відділяються одна від одної. Після поділу бактерії або повністю роз’єднуються або зберігають зв’язок за рахунок поверхневих шарів своїх оболонок. Так формуються угруповання (стафілококи) або ланцюжки (стрептококи).
Стаціонарною називають таку культуру бактерій, цикл розвитку якої відбувається в незмінному поживному середовищі.
Ф ази розмноження стаціонарної культури бактерій :
1. Фаза адаптації бактерій до поживного середовища (росту та розмноження немає).
2. Фаза початку інтенсивного росту клітин.
3. Логарифмічна фаза (поділ з максимальною швидкістю, кількість зростає у геометричній прогресії).
4. Сповільнення швидкості розмноження.
5. Стаціонарна фаза (кількість клітин, що діляться = що гинуть).
6. Прискорення швидкості загибелі.
7. 
Фаза інтенсивної загибелі.
8. Кінцева фаза розвитку.
13. Бактеріологічний метод дослідження. Принципи, методи та етапи виділення чистих культур бактерій.
Методи бактеріологічного дослідження дозволяють виявити патогенні мікроорганізми.
Бактеріологічне дослідження необхідне для уточнення діагнозу, вибору методу лікування, визначення чутливості мікрофлори до різних лікарських засобів, має велике значення для виявлення мікобактерії туберкульозу (основні бактеріологічні дослідження: бакпосів виділень з ока, носа, вуха, грудного молока, жовчі, кала, сечі, крові, матеріалу з рани і т.д.)
Чиста культура (ЧК) – популяція мікроорганізмів одного виду, яка вирощена на стерильному поживному середовищі (ПС).
|
Методи виділення ЧК, засновані на механічному принципі |
Методи виділення ЧК, засновані на біологічному принципі |
|
1. Послідовних розведень (за Л. Пастером) |
1. За типом дихання (метод Фортнера): аеробні; анаеробні |
|
2. Пластинчастих розведень (метод Коха) |
2. За спороутворенням: спороутворюючі; не утворюють спор |
|
3. Поверхневих розсівів (метод Дригальського) |
3. За стійкістю до дії кислот/лугів: кислотостійкі; лугостійкі |
|
4. Поверхневих штрихів |
4. За рухомістю (метод Шукевича): здатні до швидкого розповсюдження; малорухомі; нерухомі |
|
|
5. За чутливістю до хім. речовин, антибіотиків та ін. протимікробних засобів |
|
|
6. Метод введення антибіотиків (ністатину, пенциліну, фуразолідону) |
|
|
7. За здатністю проникати через неушкоджені шкірні покриви: здатні чи не здатні проникати |
|
|
8. За чутливістю лабораторних тварин до збудників інфекцій: з високою, низькою чутливістю |
Виділення чистої культури аеробних мікроорганізмів:
Перший день (І етап дослідження) у стерильний посуд (пробірка, колба, флакон) забирають патологічний матеріал, вивчають за зовнішнім виглядом, консистенцією, кольором, запахом, готують мазок, фарбують і досліджують під мікроскопом. Посів проводять бактеріологічною петлею, за допомогою шпателя за методом Дригальського, ватно-марлевим тампоном. Чашки закривають, перевертають догори дном, підписують спеціальним олівцем, ставлять у термостат при оптимальній t (37 °С) на 18-48 год.
Мета — одержати ізольовані колонії мікроорганізмів.
Другий день (ІІ етап дослідження) на поверхні щільного ПС мікроорганізми утворюють суцільний, густий ріст/ізольовані колонії. Чашки ретельно розглядають, вивчають колонії, роблять їх характеристику. З підозрілих колоній готують мазки, забарвлюють за методом Грама для вивчення морфологічних та тинкторіальних властивостей збудників, досліджують рухомість бактерій у «висячій» чи «надавленій» краплі. Рештки досліджуваних колоній знімають із поверхні ПС, засівають на скошений агар/на сектори чашки Петрі із ПС для одержання чистої культури. Пробірки/ чашки з посівами – у термостат при оптимальній t на 18-24 год.
Виготовляється мазок, забарвлюється, досліджується.
Третій день (III етап дослідження) вивчають характер росту чистої культури мікроорганізмів, ідентифікують. Вивчають біохімічні властивості (цукролітичні, протеолітичні, пептолітичні, гемолітичні, утворення ферментів).
На підставі вивчення морфологічних, культуральних, біохімічних, антигенних, біологічних та інших властивостей мікробів роблять остаточний висновок про ідентифікацію.
14. Вплив фізичних, хімічних та біологічних факторів на мікроорганізми. Стерилізація, методи, контроль за ефективністю стерилізації. Асептика. Антисептика.
|
Фізичні |
Хімічні |
|
1.Вплив температури (оптимальна t для розвитку таксономічної групи) • Психрофіли-холодолюбні(15-20С) • Мезофіли-(30-37С) • Термофіли-теплолюбні(50-60С) |
Одні хімічні речовини можуть використовуватися як поживні, інші не змінюють фізіологічної активності • Бактеріостатичні - призупиняють ріст і розмноження, • Бактеріоцидні - знищують м/о.
|
|
2.Вплив висушування (вміст води у вегетативних формах 75-85%). Більшість хвороботворних бактерій нормально функціонують при вологості 20%. |
|
|
Біологічні |
|
|
3.Вплив променевої енергії (згубно діє на м/о, використовується для знезаражування повітря, виробів мед. призначення, ЛЗ) |
1. Вплив одних м/о на інші – симбіоз (асоціативний і конкурентний).
|
|
4.Вплив Росм (всередині організму м/о адаптуються до Росм фізрідин, ззовні-проявляють імунотолерантність (витримують зміни тиску)) |
2. Бактерії продукують бактеріоцини і антибіотики, що знищують інші види м/о. |
|
5.Вплив рН (більшість м/о існуюють у нейтральному рН(6,8-7,2),але також є ацидофільні та алкалофільні м/о) |
3. Вплив специфічного та неспецифічного імунного захисту організму людини на м/о.
|
Стерилізація - сукупність фізичних і хімічних способів повного звільнення об'єкта стерилізації від усіх видів життєздатних форм м/о.
1. Стерилізація фільтруванням
• Тиндалізація - роздрібнена стерилізація щоденним прогріванням до 56-58С по 60хв. протягом 5 діб.
• Кип'ятіння - стерилізація цільнометалевих інструментів, гумових виробів мед. призначення протягом 30-60 хв.
2. Стерилізація парою (вологість підвищує чутливість м/о до високих t ):
• C терилізація текучою парою - щоденне 30 хв. прогрівання протягом 3 діб у апараті Коха або автоклаві.
• Знезаражування парою з підвищеним тиском-стерилізація в автоклаві з такими параметрами : тиск-1 атмосфера,температура-121С, час-10хв.
2. Променева стерилізація:
• УФ-призводить до окислення -HS груп і пошкодження ДНК бактерій енергією випромінювання.
• Гамма-промені - утворюють в мікробах вільні радикали, ушкоджує нуклеїнові кислоти і ферментні системи (використ. кобальт або цезій)
3. Хімічна стерилізація - 6% розч. Н2О2 на 6 год. при 18С або на 3 год. при 50С.
Антисептика-способи знищення небезпечних мо у ранах, на шкірі, слизових оболонках, та у порожнинах тіла з метою попередження розвитку та лікування інфекційних процесів.
Асептика- комплекс антимікробних заходів деконтамінації об'єктів зовнішнього середовища,націлених на запобігання попадання мо в організм людини
15. Походження та еволюція мікроорганізмів. Сучасна класифікація прокаріотів. Систематика та номенклатура бактерій. Вид як основна таксономічна одиниця.
Питання про походження вірусів і їхньої природі є предметом численних досліджень і дискусій. Одні вчені розглядають віруси як нащадки стародавніх неклітинних форм живих паразитичних систем, функціонально тісно зв'язаних із кліткою хазяїна, але які розвиваються самостійно і генетично незалежно від них. Інші вважають, що віруси виникли з одноклітинних організмів, що у результаті регресивної еволюції втратили білоксинтезуючі системи і стали внутрішньоклітинними паразитами. Треті дослідники стверджують, що віруси пішли з клітинних елементів, що стали автономними системами. Ця гіпотеза пояснює розмаїтість генетичного матеріалу вірусів.
Прокаріоти - доядерні, одноклітинні, найпростіші форми життя, які не мають ядерної мембрани і високоорганізованих органел. Це бактерії, актиноміцети, мікоплазми, рикетсії, спірохети, хламідії, ціанобактерії. За класифікацією Берді основні таксони: царство, відділ, клас, порядок, родина, рід, вид, інфера. Виділяють 4 відділи у бактерій: грацилікути, фірмікути, тенерикути, мендозикути.
Основною таксономічною категорією є вид. По сучасних уявленнях, вид — це група близьких між собою організмів, що мають загальний корінь походження й на даному етапі еволюції, що характеризуються певними морфологічними, біохімічними й фізіологічними ознаками, відособлених добором від інших видів і пристосованих до певного середовища проживання.
16. Систематика і номенклатура бактерій. Основні принципи систематики. Класифікація бактерій.
Мікроорганізми – це організми, невидимі неозброєним оком через їх незначних розмірів. Цей критерій – єдиний, який їх об’єднує.
Систематика мікроорганізмів – наука, завданням якої є опис і упорядкування різноманітних мікроорганізмів, їх розподіл (класифікація) на певні систематичні групи (таксони)
Застосовують 2 принципи класифікації мікроорганізмів:
• Філогенетичний (природний) принцип, згідно якому належність мікроорганізмів до певної групи визначають, виходячи із будови геному
• Фенотиповий принцип – полягає у об’єднанні мікроорганізмів за подібними властивостями (патогенність, морфологія, фізіологія,ферментативні ознаки,антигенна будова). Цей принцип більш поширений, дозволяє розробити так звані робочі класифікації, які широко використовуються для встановлення збудника.
Історично бактерії поділяли за формою на кулясті бактерії (коки, диплококи, сарцини, стрептококи), нитчасті, звивисті (спірили — форми зі спіральними завитками; вібріони, спірохети) та паличковидні. Останні об'єднювали бактерії, що не утворюють ендоспори (власне бактерії), та спороутворюючі бактерії (бацили). Перша формальна класифікація з'явилася після розробки Гансом Хрістіаном Грамом методики фарбування за Грамом, що розділяє бактерії за структурними характеристиками клітинної стінки. Ця схема включає:
Gracilicutes — Грам-негативні бактерії з двома клітинними мембранами;
Firmicutes — Грам-позитивні бактерії з товстою стінкою збудованою з пептидогліканів;
Mollicutes — Грам-негативні бактерії без клітинної стінки чи другої мембрани;
Mendosicutes — Нетипово фарбовані бактерії, тепер відомо, що вони належать до архей.
17. Матеріальні основи спадковості мікроорганізмів. Генотип і фенотип. Види мінливості. Неспадкова мінливість.
Матеріальною основою спадковості, що визначає генетичні властивості всіх організмів, у тому числі бактерій і вірусів, є молекула ДНК. Виняток становлять тільки РНК-віруси, у яких генетична інформація закодована в РНК.У бактерій зазвичай є одна замкнута хромосома, що містить до 4000 окремих генів, необхідних для підтримання життєдіяльності і розмноження бактерій, тобто бактеріальна клітина гаплоїдна. Генетичний апарат прокаріотів побудовано з двоспіральної нитки ДНК, що замкнута в кільце.
Хромосома у функціональному відношенні поділяється на фрагменти, які називаються генами. Ген - елементарна одиниця спадковості, що контролює синтез специфічного поліпептидного ланцюга (структурний ген) або діяльність структурних генів (ген-регулятор, ген-оператор).
Сукупність генів нуклеоїда та позахромосомних факторів спадковості зумовлюють генотип бактеріальної клітини. Фенотип - індивідуальний вияв генотипу в конкретних умовах існування.
Однією з основних ознак будь-якої живої структури є її мінливість. Розрізняють два види мінливості мікроорганізмів: неспадкову або модифікаційну та спадкову або генотипну. Модифікаційна мінливість полягає у зміні різноманітних властивостей мікроорганізмів під впливом факторів навколишнього середовища, однак вона не зачіпає генетичний апарат клітини спадково не передається. Вона зумовлюється адаптаційними механізмами бактеріальної клітини, її здатністю призвичаюватись до умов довкілля за рахунок активації генів, які перебувають у “німому” стані.
18. Спадкова
мінливість. Мутації, їх різновиди. Мутагени фізичні, хімічні, біологічні.
Генетичні рекомбінації : трансформація, трансдукція, кон’югація.
Спадкова (генотипова) мінливість пов’язана зі зміною генотипу. В її основі
лежать мутації і рекомбінації.
Мутації – раптова стрибкоподібна зміна генотипу організму, що передається
спадково
· Змінюють генотип і успадковуються.
· Мають стрибкоподібний та індивідуальний характер. Виникають в окремих особин у популяції.
· Неадекватні до умов середовища і є нейтральними, корисними чи шкідливими.
· Можуть призвести
до утворення нових ознак, популяцій або загибелі організму.
· Мутації, зазвичай, рецесивні, тому що домінантні виявляються відразу ж і
легко «відкидаються» добором.
Класифікація мутацій :
Спонтанні мутації виникають під впливом різноманітних
причин: мутагенного фону випромінювань, помилок у реплікації нуклеїнових
кислот, включення в бактеріальну хромосому плазмід, транспозонів.
Індуковані мутації виникають під впливом мутагенних
факторів
За місцем виникнення:
Генеративні мутації – це мутації, що виникають у статевих
клітинах.
Соматичні мутації – це мутації, що виникають у соматичних
(диплоїдних клітинах)
Залежно від впливу на життєдіяльність:
сублетальні, летальні, нейтральні
Залежно від зміни генетичного апарату:
Генні (або точкові) мутації —
зміна (додавання, випадання, перестановка) нуклеотидів в одному гені в молекулі
ДНК, що призводить до утворення аномального гена, а отже, аномальної структури
білка і розвитку аномальної ознаки.
Геномні мутації — зміни кількості хромосом у клітині,
поява зайвої або втрата хромосоми в результаті порушень під час мейозу.
Хромосомні мутації — структурні зміни хромосом,
хромосомні перебудови. Хромосомні мутації призводять до зміни функціонування
генів і мають значення для еволюції виду. Основні типи хромосомних
мутацій:
· делеція — втрата ділянки хромосоми;
· транслокація — перенесення частини хромосом
на іншу негомологічну хромосому, як результат — зміна групи зчеплення генів;
· інверсія — обертання ділянки хромосоми на
180°;
· дуплікація — подвоєння генів у певній
ділянці хромосоми.
· вставка – додавання одного нуклеотиду
· транспозиція – заміна однієї пари нуклеотдів іншою парою
Мутагени поділяються на фізичні, хімічні і біологічні:
- фізичні мутагенні фактори:
зміна температури навколишнього середовища, космічне випромінювання,
радіоактивне, рентгенівське та ультрафіолетове випромінювання;
- хімічні мутагенні фактори:
пестициди, нітрати, епоксиди, колхіцин, азотиста кислота, етиленаміди, солі
свинцю тощо;
- біологічні
мутагенні фактори – віруси (бактеріофаги), що вно¬сять новий генетичний
матеріал до геному бактеріальної клітини в процесі трансдукції; онкогенні
віруси призводять до злоякісного переродження клітини.
Трансформація – передача генетичного матеріалу від донора реципієнту за
допомогою ізольованої ДНК
Трансдукція – перенесення спадкового матеріалу від клітини-донора до клітини-реципієнта за допомогою помірного бактеріофага.
Трансдукція: неспецифічна (можливе перенесення будь-якого маркера або кількох маркерів) і абортивна (внесений фагом фрагмент нуклеоїду не включається в нуклеоїд реципієнта)
Кон’югація – передача генетичного матеріалу клітини-донора клітині-реципієнту в процесі прямого контакту.
19. Позахромосомні фактори спадковості бактерій. Плазміди, їх основні генетичні функції. Мігруючі елементи. Роль мутацій, рекомбінацій і селекції в еволюції мікробів. Основні фактори еволюції.
До позахромосомних факторів спадковості
відносять плазміди, транспонози та IS-елементи.
1. Плазміда — молекула ДНК, окрема від хромосомної ДНК та здатна до автономної реплікації.При поділі бактерії розділяються між дочірніми клітинами випадково.
Функції плазмід: регулюють власну реплікацію та кількість утворюваних копій,виконують ряд інших функцій: стійкість до антибіотиків даної бактерійної популяції(R-плазміди), несуть гени вірулентності або токсинів(Ent-плазміди), детермінують синтез гемолізину і обумовлюють вірулентність деяких бактервй(Hly-плазміди, несуть гени синтезу білків, спрямованих проти інших бактерій(Col-плазміди), зумовлюють наявність у бактерій F-пілів та їх здатність обмінюватись генетичним матеріалом шляхом кон'югації(F-плазміди).
Будова:складаються з модулів:основного реплікону і генів,які забезпечують перебіг реплікації.
2.Транспозони(мігруючі елементи): мобільні елементи ДНК, які пересуваються всередині хромосоми або в позахромосомну ДНК але в межах однієї клітини. Деякі,можуть переміщатися в інші клітини в процесі, що схожий на кон'югацію.
Функції: впливають на геном хазяїна, оскільки вбудовуються всередину генів або у близько прилеглі ділянки, порушуючи генну структуру чи підпорядковуючи експресію цих генів новим регуляторним елементам. Викликають багато хромосомних мутацій.
Мутація-раптова стрибкоподібна зміна генотипу в організмі, що передається спадково, внаслідок чого виникають організми-мутанти. Доля мутантних організмів залежить від ступеня збереження їх життєздатності. Мутації у мікроорганізмів пов'язані з набуттям лікарської стійкості, надають їм селективних переваг в умовах повсюдного застосування антибіотиків та інших хіміопрепаратів.
Рекомбінації:
-трансформація-явище передачі генетичної інформації бактерії-реципієнта за допомогою ізольованої дезоксирибонуклеїнової кислоти бактерії-донора. Спричиняє появу у трансформованої клітини та її потомства нових ознак, характерних для донорської клітини.
-трансдукція-перенесення спадкового
матеріалу від клітини-донора до клітини- реципієнта за допомогою помірного
бактеріофага. Якщо ДНК донора не включається в хромосому реципієнта, то при
поділі клітин така ДНК передається тільки одній дочірній клітині(абортивна
трансдукція),а якщо ДНК донора включається у хромосому реципієнта-всім дочірнім
клітинам.
-кон'югація-передача хромосомного матеріалу клітини-донора клітині-реципієнту
в процесі прямого контакту.
Основним фактором еволюції Е. Дарвін назвав
прагнення до розвитку, що притаманне живим організмам при переборенні
несприятливих умов. Результатом цього прагнення є зміни органів, що
успадковуються.
Головним фактором еволюції за Ламарком є градація — прагнення організмів
до розвитку.
Жоффруа Сент-Ілер вважав головним фактором еволюції прямий
вплив довкілля на зміни організмів.
20. Значення генетики у розвитку загальної і медичної мікробіології,
вірусології, молекулярної біології. Мікробіологічні основи генної інженерії.
Схема одержання генних структур і спадково змінених організмів. Досягнення
генної інженерії, використання генноінженерних препаратів у медицині
Генна інженерія – сукупність експериментальних методів перенесення
генетичного матеріалу з однієї клітини в іншу з метою конструювання молекул ДНК
з заданою комбінацією генів і створення біологічних об'єктів з корисними
властивостями
Метод генетичної інженерії належить до перспективних при отриманні багатьох білкових
біологічних речовин, що являють цінність для медицини. Цим методом отримані:
інтерферони, інтерлейкіни, інсулін, гормон росту, тканинний активатор
плазміногена, вакцина проти гепатиту В, моноклональні антитіла для попередження
відторгнення при пересадки нирки, діагностичні препарати для виявлення ВІЛ і
інші.
За допомогою генної інженерії створюються
препарати другого покоління, тобто аналоги природних речовин, що мають більшу
ефективність дії.

Схема:
1) пошук мікроорганізмів-продуцентів, селекція високоактивних штамів;
2) культивування промислових штамів мікроорганізмів;
3) виділення, концентрація і очистка кінцевої речовини;
4) виготовлення, стандартизація і контроль готового продукту (препарату)
21. Генетичні методи дослідження мікроорганізмів. ПЛР.
ЇЇ суть, практичне значення.
До генетичних методів
діагностики відносять:
1.Рестрикційний аналіз
2.Метод молекулярної гібридизації
3.Риботипування
та опосередкована транскрипцією ампліфікація рибосомальної РНК
4.Полімеразна ланцюгова реакція (ПЛР)
Для проведення найпростішої ПЛР потрібні такі компоненти:
• ДНК-матриця, тобто фрагмент ДНК, що містить ту ділянку, яку потрібно ампліфікувати.
• Два праймери, комплементарні кінцям необхідного фрагменту.
• Термостабільна ДНК-полімераза .
• Дезоксинуклеотидтрифосфати ( A , G , C , T ).
• Буферний розчин .
ПЛР дозволяє
виявити мікроб без виділення чистої култури, за наявністю ДНК мікробів. З
досліджуваного матеріалу виділяють ДНК. ДНК нагрівають і вона розпадається на 2
нитки. До ДНК додають праймери комплементарного 3'-кінцям ДНК початкового гена.
Суміш охолоджують.При цьому праймери зв'язуються до комплементарних ділянок
ДНК. До суміші додають ДНК-полімеразу та нуклеотиди та встановлюють
температуру, оптимальну для функціонування ДНК-полімерази.Якщо ДНК ген і
праймер комплементарні відбувається приєднання нуклеотидів до 3'-кінців
праймерів і ,у результаті, синтез 2 копій гена. Цей цикл повторюють знову і
знову. Проводять реакцію у ампліфікаторі ( приладі, що забезпечує періодичну та швидку зміну
температури (охолоджування і нагрівання) тестових пробірок із розчином,
зазвичай з точністю не менше за 0,1 °).
Широко застосовується для діагностики вірусних і бактеріальних інфекцій, для
ізоляції генетичного матеріалу, секвенування ДНК і виявлення генетичних хвороб,
в криміналістиці і для з’ясування батьківства, при ампліфікації і вимірюванні
кількості ДНК.
22. Хіміотерапія та хіміотерапевтичні препарати. Хіміотерапевтичний індекс. Механізм антибактеріальної дії сульфаніламідів. Роль П.Ерліха та Г. Домагка у розвитку вчення про хіміотерапію.
Хіміотерапія - направлена дія на патологічний процес, викликаний мікроорганізмами чи іншими паразити, за допомогою лікарських засобів, спрямованих на знищення збудника або на пригнічення його розмноження і обмеження патогенного впливу.
Засновником наукової хіміотерапії є німецький учений П. Ерліх, який разом зі своїми співробітниками-хіміками вів цілеспрямованийнових синтез нових хімічних сполук з метою створення речовин із протимікробними властивостями. Захопившись ідеєю “магічної кулі” – речовини, здатної в організмі людини влучати у паразита, П.Ерліх дослідив на заражених експериментальних тваринах по над 600 хімічних сполук. Результатом цієї титанічної роботи стало відкриття у 1909 р. сполуки миш’яку – сальварсану, що проявляв високу ефективність у лікуванні сифілісу і поворотного тифу. Наступний визначний етап розвитку хіміотерапевтичної науки пов’язаний з іменем німецького вченого-бактеріолога, лауреата Нобелівської премії Г. Домагка, який у 1935 р. ввів у хіміотерапевтичну практику “червоний стрептоцид” і тим започаткував численну групу сульфаніламідних протимікробних засобів.
Хіміотерапевтичні препарати – лікарські засоби, які безпосередньо або після відповідних перетворень в організмі людини, згубно діють на збудників хвороби. Хіміотерапевтичними засобами можуть бути лише сполуки, що мають спорідненість до хімічних складових збудників хвороб і чинять на них селективну токсичну дію, не спричиняючи шкідливого впливу на клітини організму людини.
З метою визначення можливості використання хімічної сполуки в якості хіміотерапевтичного засобу П. Ерліх увів в обіг поняття хіміотерапевтичного індексу. Хіміотерапевтичний індекс – відношення максимально переносимої організмом людини дози речовин без виникнення симптомів токсичного впли ву до мінімальної дози тієї ж речовини, що має лікувальну дію(мінімальна терапевтична). Визнано доцільним використовувати в хіміотерапевтичній практиці ті хімічні сполуки, які мають хіміотерапевтичний індекс більше трьох.
Сульфаніламіди. В основі молекули препаратів цієї групи знаходиться циклічна структура пара амінопохідних сульфанілової кислоти. За механізмом дії ці препарати є антиметаболітами. У життєдіяльності мікроорганізмів значну роль відіграє параамінобензойна кислота (ПАБ), що необхідна для синтезу фолієвої кислоти, а остання, у свою чергу, бере участь у синтезі пуринових основ і в подальшому – нуклеїнових кислот. Сульфаніламіди, будучи надто схожі за хімічною структурою із ПАБ, надходять у клітину бактерії і блокують синтез фолієвої кислоти. У медичній практиці використовують стрептоцид, сульфадимезин, сульфадиметоксин, сульфаметоксазол, етазол, сульфален, які вирізняються швидкістю всмоктування зі шлунково-кишкового тракту та виведення з організму. До препаратів цього ряду виявляють найбільшу чутли вість стрептококи, шигели, протеї, ешерихії. Сульфаніламіди діють тільки бактеріостатично.
23. Антагонізм у мікробів. Антибіотики, характеристика, принципи одержання, одиниці виміру. Класифікація за механізмом дії на мікроорганізми.
Антагонізм - форма взаємовідносин, коли один мікроорганізм пригнічує розвиток інших.
Механізми антагонізму:
□ Конкуренція за поживний субстрат (різна швидкість росту)
□ Виділення мікробами-антагоністами кислот, спиртів та лугів
□ Виділення мікробами-антагоністами антибіотиків та бактеріоцинів
□ Хижацтво
Антибіотики - хіміотерапевтичні препарати біологічного походження, або їхні напівсинтетичні похідні і синтетичні аналоги, які здатні в низьких концентраціях вибірково пошкоджувати або вбивати мікроби або клітини злоякісних пухлин, пригнічувати в організмі хворого збудників захворювань або затримувати ріст злоякісних новоутворень.
Вимоги до антибіотиків:
□ Висока активність проти мікробів
□ Мінімальна токсичність
□ Збереження активності в рідинах організму
□ Розчинність, хороший розподіл в організмі, легке виведення
□ Відсутність алергенності
□ Якомога повільніший розвиток лікарської стійкості у мікробів
Процес отримання антибіотика включає в себе чотири основні стадії:
1. отримання відповідного штаму - продуцента антибіотика, придатного для промислового виробництва;
2. біосинтез антибіотика;
3. виділення і очищення антибіотика;
4. концентрування, стабілізація антибіотика та отримання готового продукту.
Одиниці виміру:
ОД – одиниця дії – мінімальна кількість антибіотику, здатна пригнічувати ріст мікроорганізму. Зараз використовують мікрограми. (1мкг = 1 ОД)
Класифікація антибіотиків за механізмами дії на мікроорганізми:
■ Інгібітори синтезу клітинної стінки(пеніциліни, цефалоспорини, бацитрацини)
■ Інгібітори функцій клітинної мембрани(поліміксини, полієнові антибіотики)
■ Інгібітори синтезу білка(аміноглікозиди, тетрацикліни, левоміцетин)
■ Інгібітори синтезу нуклеїнових кислот(рифаміцини).
24. Лікарська стійкість мікробів, механізм утворення стійких форм. Методи визначення чутливості до антибіотиків. Мінімальна пригнічувальна (МПК) та мінімальна бактерицидна (МБК) концентрації. Практичне значення. Принципи боротьби з лікарською стійкістю мікроорганізмів.
Лікарська стійкість – здатність мікроорганізмів рости в присутності антибіотику.
Розрізняється:
□ Видова (природна) лікарська стійкість
□ Набута лікарська стійкість
Механізм утворення стійких форм:
a) перетворення активної форми антибіотика в неактивну шляхом ферментативної інактивації та модифікації.(бета-лактамази)
b) втрата проникності клітинної стінки для певного хіміотерапевтичного засобу
c) порушенням в системі специфічного транспорту певного препарата в бактеріальну клітину(зникнення або модифікація мішені -утворення L -форм)
d) кодування резистентності у хромосомному апараті або у плазмідах(інфікування R -плазмідами або транспозонами)
Методи визначення чутливості мікробів:
1.Дифузійні методи:
- Метод лунок
У чашки Петрі газоном засівають мікробну культуру.В агарі пробивають лунки і вносять 0,1 мл досліджуваного препарату і інкубують 18 год. при 37С.Проводять вимірювання діаметру зони пригнічення росту для кожного препарату.
-Метод дисків
Сіять досліджувану культуру, на агар наносять диски,просочені антимікробними препаратами,інкубують при 37С.Проводять визначення діаметру зон затримки росту та порівнюють іх з зазначеними в інструкціях.
2.Методи серійних розведень:
Ø рідке середовище - у пробірках готують серію подвійних розведень препарату на рідкому поживному середовищі.У кожну пробірку вносять по 0,05 мл фіз. розчину, що містить 106 /мл мікробних клітин.Інкубують 18-20 год при 37С.Результати враховують за помутнінням середовища,порівнюючи з контролем.
Ø щільне середовище - готують подвійні серійні розведення препарату,потім вносять по 1 мл кожного розведення у пробірки,що містять по 4 мл розплавленого і охолодженого (45С)агару.Агар засівають тест-культурою бактерій. Суміш вносять до чашок Петрі,пробірки скошують та інкубують. Досліджують МПК.
За результатами визначають:
Ø Мінімільна пригнічувальна концентрація (МПК) — відповідає найбільшому розведенню препарату,що гальмує ріст тест-культури.
Ø Мінімальна бактерицидна концентрація(МБК) — визначається внесенням у контрольні пробірки з рідким поживним середовищем по 0,01 мл середовища з кожної пробірки ряду розведень. Після інкубації(18-20 год)виявляють найменшу дозу препарату, що надає бактерицидний ефект. Зазвичай вона відповідає або перевищує величину МПК.
Боротьба з лікарсько-стійкими бактеріями проводиться різними шляхами.
До них відносяться:
Ø систематичне отримання нових хіміотерапевтичних препаратів, які відрізняються від існуючих механізмом антибактеріальної дії.
Ø хімічна модифікація відомих антибіотиків із захищеними активними групами, стійкими до бактеріальних ферментів.
Ø дослідження з вишукування інгібіторів, що пригнічують активність бактеріальних ферментів, а також препаратів, що перешкоджають адгезії бактерій на клітинах макроорганізму.
25. Інфекція. Фактори, що обумовлюють виникнення інфекційного процесу. Роль мікрооорганізмів в інфекційному процесі. Патогенність, вірулентність, одиниці виміру, методи визначення. Фактори патогенності мікроорганізмів, їх характеристика.
Інфекція – сукупність біологічних процесів, що відбуваються в макроорганізмі при проникненні в нього патогенних агентів незалежно від того, спричинить це розвиток патологічного процесу чи призведе тільки до носійства збудника.
Фактори, що обумовлюють виникнення:
- наявність патогенного мікроорганізму
- проникнення його у сприйнятливий макроорганізм
- певні умови середовища, в якому відбувається взаємодія мікро та макроорганізму.
Роль: спричинюють інфекційний процес.
Уперше Ф. Я. Генле, а потім Р. Кохом була сфор мульована тріада, якою потрібно керуватися для визначення мікроорганізмів, збудників даної хворо би. Р. Кох на прикладі туберкульозної інфекції об ґрунтував положення тріади. Специфічність збудника (інфекту) може бути доведена тільки в тому разі, якщо:
1) мікроорганізм — збудник виявляється при всіх формах даного захворювання;
2) мікроорганізм— збудник виділений з організ му хворого у чистій культурі;
3) чиста культура виділеного збудника в експерименті викликає специфічне захворювання.
До тріади Генле – Коха пізніше була добавлена четверта вимога:
4) визначення виду мікроба за допомогою специфічних імунологічних та інших реакцій: аглютинації, преципітації, бактеріолізу, реакції зв’язування комплементу, імуноферментного, імунолюмінесцентного та радіоімунного аналізів, ПЛР.
Властивості мікроорганізму, які зумовлюють виникнення інфекційного процесу, визначаються його патогенністю, вірулентністю, агресивністю і токсичністю.
Патогенність – це особлива якість мікроба, яка надає йому здатності викликати інфекційний процес і захворювання. Непатогенні – сапрофіти (від грец. sapros – гнилий, phyton – рослина). Умовно-патогенні – збудники опортуністичних ін фекцій. Патогенність є видовою ознакою мікроорганіз му, яка склалася і закріпилася в процесі еволюції. Патогенність не є абсолютною і постійною і має різний ступінь проявлення, який різко змінюється в межах одного і того ж виду.
Вірулентність – міра, ступінь патоген ності. Вірулентність, на відміну від патогенності, не є видовою ознакою. Ця якість притаманна конкретному штаму мікроорганізму і характеризує його з індивідуальної сторони. Вірулентність бактерій може бути посилена, послаблена і навіть зовсім втрачена. При цьому інші їх властивості не змінюються. Посилення вірулентності досягають пасажами культури через організм чутливих тварин, різними генетичними методами. Послаблення - шляхом багаторазових пересівів культури на несприятливих середовищах, дією підвищеної температури, бактеріофагів, хімічних речовин, імунних сироваток тощо. Такий підхід часто використовують при виготовленні живих вакцин та інших бактерійних препаратів.
Вірулентність мікроба визначається його дозою, яка призводить макроорганізм до смерті. Та мінімальна кількість мікробів або його токсинів, яка викликає інфекцію і смерть чутливих тварин стандартної ваги і певної породи, є мірою вірулентності. Цю кількість мікроорганізмів називають мінімальною смертельною дозою (DLM – Dosis letalis minima). Мікроби з високою вірулентністю можуть викликати захворювання і смерть у дуже мізерних дозах.
Одиниці вірулентності: Dlm – найменша доза збудника, яка спричиняє загибель 80% віповіних лабораторних тварин; Dcl – доза, що призводить до загибелі100% узятих для досліду тварин; LD50 – доза, що вбиває половину заражених тварин.
Фактори патогенності:
- Адгезивність - явище специфічне і проявляється здатністю мікробів прикріплюватись на мембранах епітеліальних клітин певних органів і систем макроорганізму (травного тракту, дихальної, сечостатевої, нервової систем). Адгезія зумовлена взаємодією комплементарних структур з боку мікроорганізмів, які іменуються адгезинами, або лігандами, і клітин макроорганізму – рецепторів.
- Колонізація. Адгезини, або фактори колонізації, у різних мікроорганізмів неоднакові: ворсинки (фімбрії або пілі), спеціалізовані білки, ліпополісахариди (ЛПС), тейхоєві кислоти, капсульні полісахариди і полі пептиди.
- Інвазивність- здатність мікроорганізмів про никати і розповсюджуватись у макроорганізмі. Вона зумовлена дією ферментів мікроорганізмів. Ці фер менти мають назву ферментів інвазії (від лат. invasio – проникати, атакувати), або ферментів патогенності.(гіалуронідаза, нейрамінідаза, фібринолізин, плазмокоагулаза, колагеназа, лецитиназа, дезоксирибонуклеаза)
- Агресивність(здатність мікробів жити, розмножуватися, розповсюджуватися в організмі і протистояти факторам резистентності макроорганізму)-агресини-соматичні полісахариди, що діють швидко і називаються полізидами.
- Токсиноутворення(екзотоксини і ендотоксини)
- Стійкість організму до дії клітинних і гуморальних механізмів захисту макроорганізму(капсули, мікрокапсули, слизові чохли, антифагоцитарні речовини)
26. Токсини мікробів(екзо- і ендотоксини).Класифікація екзотоксинів за функціональними властивостями. Властивості та хімічний склад, одержання, вимірювання сили екзотоксинів. Роль в патогенезі та імуногенезі інфекційних захворювань.

Токсиноутворення (за характером утворення бактеріальні токсини
поділяють а екзо- й ендотоксини)
Екзотоксини.
За ступенем зв'язку з бактеріальною клітиною:
1.Клас А-секретуються у навколишнє середовище
2.Клас В-частково зв'язані з клітиною,а частково синтезуються
3.Клас С-пов'язані з бактеріальною клітиною
За дією на лігандні та ефекторні структури:
- гемолізини-руйнують еритроцити
- лейкоцидини-руйнують лейкоцити
- ентеротоксини-епітелій тонкої кишки
- дермонейротоксини -некроз шкірних покривів
- летальний екзотоксин-може викликати смерть
За механізмом дії на клітинні структури:
- функціональні блокатори-холероген,ексфоліатин
- цитотоксини-ентеротоксини
- мембранні токсини
До екзотоксинів належать токсини,які продукують збудники ботулізму, правця, дифтерії, чуми, холери, коклюшу, деякі види шигел, стафілококи.
Найбільш ефективними препаратами для лікування екзотоксичних інфекцій є антитоксичні сироватки.
Одержання екзотоксинів:
1. Вирощування мікроорганізмів на рідкому живильному середовищі. Мікроорганізми, що виділяють екзотоксини, називають токсичними. Найчастіше гени токсичності знаходяться в клітинах у вигляді плазмід.
2. Фільтрування через бактеріальні фільтри – клітини залишаються на фільтрі, токсини – у фільтраті.
3. Концентрування екзотоксинів по методах осадження білка (додавання спирту, висмоктування сірчанокислим амонієм).
4. Очищення білка токсинів.
5. Перевірка токсичності – на чутливих тваринах.
6. Визначення сили токсину в DLM (DLM – Dosis letalis minima)– це кількість токсинів, яка викликає загибель 80-100% тварин певного виду, ваги за певний час.
Ендотоксини – це органічні сполуки, представлені ліпополісахаридом (ЛПС) клітинної стінки – глюци доліпідопротеїновим комплексом. Токсичність комп лексу пов’язана з ліпідною часткою ЛПС, яка у бак теріальній клітині контролюється генами хромосоми.
Ендотоксини викликають захворювання у великих дозах, інкубація триває від кількох діб до місяців, специфічність виражена слабко, уражують ендотоксини, як правило, різні органи і системи людини. Провідна роль у регулюванні і навіть виникненні ін фекційного процесу належить макроорганізму. Вони термостійкі, витримують кип’ятіння, інколи до 30 хвилин, під впливом формаліну майже не знешкоджуються, мають пірогенну та ад’ювантну дію, викликають лейкопенію, яка з часом переходить у лейкоцитоз, підвищують неспецифічний імунітет і гормональну активність.
За прояви біологічної дії на організм людини відповідальні всі детермінантні молекули ендотоксину. Біологічна активність схожа з дією медіаторів запалення; ендотоксинемія супроводжується лихоманкою, причиною якої є вихід ендогенних пірогенів із полінуклеарних і мононуклеарних лейкоцитів.
27.Фази розвитку інфекційного процесу. Механізм зараження патогенними мікро організмами. Бактеріємія, токсинемія, сепсис. Періоди інфекційного процесу
У розвитуку інфекційного процесу виділяють наступні періоди:
1. Інкубаційний
2. Продромальний
3. Основних проявів захворювання
4. Згасання та одужання (Реконвалісценції)
Момнент від проникнення збудника в організм до появи перших ознак захворювання названий інкубаційним період(ІП), тривалість кого неодлнакова при різних захворюваннях. Вона коливається від кількох годин (холера, чума) до кількох місяців і років(лепра).
Тривалість ІП залежить від загальної резистентності і специфічного імунітету організму людини, його реактивності, сенсибілізації, впливу навколишнього середовища та соціальних умов, дози і вірулентності збудника.
Під час ІП відбувається адаптація та розмноження й накопичення мікроорганізмів(МО) та їх токсинів, нашарування їх подразнень та підвищення реактивності. Зараження може закінчуватися розвитком захворювання. У випадку здатності організму мобілізувати свої сили — захворювання не відбудеться.
При деяких хворобах за ІП йде продромальний період — період предвісників хвороби, під час якого немає характерних симптомів і розвиваються неспецифічні ознаки хвороб
У період основних проявів захворювання інфекційний процес досягає найвищої інтенсивності. Цей період поділяється на такі стадії:
1. Стадія наростання клінічних симптомів
2. стадія максимального прояву клінічних симптомів
3. Стадія згасання клінічних симптомів
В період згасання захворювання за сприятливого перебігу переходить у період видужання. Має такі форми:
1. Клінічне оддужання (зникають видимі клінічні симптоми)
2. Мікробіологічне одужання (звільнення організму від МО)
3. Морфологічне одужання (відновлення властивостей уражених тканин)
Крім того може формуватися мікробоносійство і перехід у хронічну форму захворювання. У деяких випадках можливий розвиток загострень, рецидивів, ускладнень, вторинних інфекцій
Фази розвитку ынфекцыйного процесу:
1. Проникнення МО в макроорганізм
2. Колонізація- горизонтальне заселення шкірних покривів та слизових оболонок в місті вхідних воріт
3. Диссемінація- розповсюдження МО за границі первинного вогнища та генералізація процесу
4. Мобілізація захисних факторів макроорганізму
5. Завершення та результат інфекційного процесу
Механізми зараження:
1. Фекально-оральний - коли патогени, які містяться у випорожненнях джерела інфекції, потрапляють до травної системи здорової людини чи тварини (сприйнятливий контингент) через рот.
2. Трансмісивний - передача інфекції від джерела відбувається через укус комах
3. Повітряно-крапельний - передача відбувається від джерела інфекції через активне виділення збудника з секретами дихальної системи
4. Контактний - передача інфекції відбувається від різних джерел через макро- і мікропошкодження шкіри або слизових, зокрема через укус тварин, травматизацію тощо
5. Вертикальний - специфічна передача, яка відбувається від матері до плода протяго вагітності, під час пологів та протягом першого тижня від народження дитини.
6. Гемоконтактний - механізм передачі, при якому відбувається передача від людини — джерела інфекції через застосування медичних або немедичних маніпуляцій, при яких відбувається пошкодження шкіри або / та слизових оболонок і потрапляння часточок крові у кровоток сприйнятливої здорової людини.
Бактеріємія – наявність бактерій в крові. Бактеріємія буває при черевному тифі, паратифах, бруцельозі.
Для виявлення бактеріємії найбільше значення має бактеріологічне дослідження, рідше бактеріоскопія крові.
Токсинемія – стан , зумовлений токсигенними бактеріями (збудники дифтерії, правця, ботулізму, стафілококи)/стан, при якому бактеріальний екзотоксин чи інший токсин циркулює в кровоносній системі і доставляється нею до клітин мішенях.
Бактеріємія може викликати кілька серйозних наслідків. Імунна відповідь на бактерії може викликати сепсис (зараження крові) і септичний шок, з високою ймовірністю смерті.
СЕПСИС (генералізована гнійна інфекція) - загальна важке інфекційне захворювання, що виникає внаслідок поширення інфекції з первинного вогнища у зв'язку з порушенням механізмів місцевого та загального імунітету.
Розповсюдження:
Бактеріємія – стан, при якому бактерії у ході розвитку інфекційного процесу можуть надходити в кров і розноситись по всьому організму.
Вірусемія – при вірусних захворюваннях.
Септицемія – заселення бактеріями багатьох органів і тканин організму.
Токсинемія - стан, при якому бактеріальний екзотоксин чи інший токсин циркулює в кровоносній системі і доставляється нею до клітин мішенях.
28. Роль макроорганізму в інфекційномупроцесі. Вплив навколишнього середовища і соніальних умов на виникнення і розвиток інфекційного процесу у людини. Персистенція бактерій і вірусів. Форми і типи інфекції (реінфекція, суперінфекція, мікст-інфекція; поняття про рецидив.)
Макроорганізму належить провідна роль у регулюванні і виникненні інфекційного процесу.Резистентність макроорганізму визначається умовами середивища.
До факторів,які знижують резистентність належать: голодування,психічні і фізичні травми,перевтома,переохолодження,перенагрівання.
Голодування призводить до порушення білкового обміну,зменшення активності фагоцитозу,зменшення синтезу антитіл.При енцефаліті,сказі уражується кора ГМ,при ботулізмі-ядра довгастого мозку.
У виникненні інфекційного прцесу велике значення мають:
• наднирники
• загруднинна залоза
• кістковий мозок
• тимус
• лімфатичні вузли
• селезінка
Діти до 6 місяців мають високу стійкість до інфекційних хвороб через слабкий розвиток ЦНС,а також наявності гуморального імунітету,який передався від матері. Діти більш сприйнятливі до кишкових,стрептококових та стафілококових інфекцій.
Роль оточуючого середовища та соціальних факторів.Інфекційний процес залежить від фізичних, хімічних, біологічних, соціальних факторів.
Охолодження та перегрівання знижують резистентність організму до дії патогенних мо,порушують біокаталітичні реакції, послаблюють стійкість до мікробів, знижують активність імунної системи.
Значну роль відіграють УФ-випромінювання та іонізуючі радіації.Вони сприяють активізації умовно-патогенної мікрофлори,розвитку бактеріємій та септицемій.
Особливу небезпечність мають іонізуючі промені,які викликають глибокі зміни в кістковому мозку.
Негативно впливають на людину інтенсивне забруднення навколишнього середовища, незадовільні гігієнічні умови побуту та праці, низький рівень розвитку суспільства.
На сприйнятливість до інфекційних хвороб впливають такі соматичні захворювання: діабет, розлади ендокринних залоз, захворювання нирок, печінки, кровотворної системи.
Персистенція-тривале перебування мікробів в організмі людини,при якому виробляються віруснейтралізуючі антитіла.Персистенція проявляється у формі мікробного носійства, коли мікроб певний час зберігається в організмі, відсутні клінічні симптоми, а мікроб виділяється в оточуюче середовище ( туберкульоз, проказа, бруцельоз, малярія ) ,або не виділяється( сифіліс, токсоплазмоз).
Реінфекція-повторне зараження тим же видом мо після перенесеного захворювання (сифіліс, гонорея).
Суперінфекція-повторне зараження тим же мікробом людини,у якої ще не скінчилось основне захворювання.
Рецидив-повернення симптомів того самого захворювання(малярія,тиф).
29. Вчення про імунітет. Етапи розвитку імунології. Види і форми цього прояву.
Початок розвитку імунології відноситься до кінця XVIII століття і пов'язаний з ім'ям Едварда Дженнера (1749 - 1823), що вперше використав рідину з пухирів коров’ячої віспи для успішної вакцинації проти натуральної віспи.
Луї Пастер (1822 - 1895) розробив технологію атенуації - ослаблення патогенних мікробів. Він виготовив вакцини проти курячої холери, сибірки і сказу.
Ілля Ілліч Мечников (1845 - 1916) відкрив що деякі клітини багатоклітинних активно захоплюють і перетравлюють мікробів, і назвав це явище фагоцитозом.
Пауль Ерліх (1854 - 1915) пояснив антимікробні властивості крові присутністю антитіл.
Розвиток імунології довгий час відбувався в рамках мікробіологічної науки і стосувався лише вивчення несприйнятності організму до інфекційних агентів. Початок XX століття - час виникнення іншої гілки імунологічної науки - імунології неінфекційної. Відправним моментом для розвитку неінфекційної імунології стало виявлення Жулем Борде та Н. Чистовічем факту вироблення антитіл в організмі тварини у відповідь на введення не лише мікроорганізмів, а взагалі чужорідних агентів.
Види імунітету:
1)за походженням:
• Видовий(притаманний певному виду)
• Набутий: а)природній :активний(коли людина перехворіла) та пасивний(через плаценту або молоко);
б)штучний: активний та пасивний
2)за направленням дії:
· Антибактеріальний
· Антивірусний
· Антитоксичний
3)за проявленням:
· Місцевий
· Загальний
Імунітет — це сукупність захисних механізмів організму, що спрямовані на підтримку його генетичної сталості. Імунітет допомагає організмові боротися з різними чужорідними чинниками: бактеріями, вірусами, отрутами, сторонніми тілами тощо. Імунні реакції є причиною відторгнення пересаджених тканин та органів.
Клітинний імунітет, або фагоцитоз, більшу роль відіграє у місцевих запальних процесах. У разі загальних інфекцій більшого значення набуває гуморальний імунітет. Його основним проявом є утворення певними видами лейкоцитів — лімфоцитами — антитіл на певні антигени (чужорідні для організму хімічні речовини, бактерії, віруси тощо).
Розрізняють природжений і набутий імунітет. За природженого імунітету антитіла присутні в організмі з народження, вони успадковуються від батьків. Наприклад, людина не хворіє на ящур чи холеру корів. Набутий імунітет виникає після того, як людина перехворіє на якесь інфекційне захворювання. Так, перехворівши на коклюш, кір, вітрянку, віспу, людина, як правило, не хворіє на ці хвороби повторно, бо в організмі утворилися антитіла, що відновлюються впродовж усього життя.
30. Неспецифічні фактори захисту організму від патогенних мікробів. Комплемент, його властивості, шляхи активації. Фагоцитоз, види фагоцитуючих клітин. Стадії фагоцитозу.
Неспецифічний імунітет - це форма імунітету, який здійснюється різними речовинами, що їх виділяють спеціальні залози шкіри, травної і дихальної систем, а також лейкоцитами за допомогою фагоцитозу та білком-інтерфероном. Вони діють на всі мікроорганізми, незалежно від їхньої природи.
Неспецифічні фактори захисту:
1)бар’єрна функція шкіри:залози виділяють лізоцим,що руйнує пептидоглікан мікробів;
2) бар’єрна функція слизових оболонок,які покриті слизом,війками;
3) бар’єрна функція паренхіматозних органів:запалення;
4)фагоцитоз.
Комплемент-складний комплекс білків сироватки крові, який при активації комплексом антиген-антитіло та ін. факторами вивільнює мембраноатакуючі ферменти і забезпечує неспецифічний захист організму від чужорідних агентів клітинної природи.
Властивості: Комплемент термолабільний, він руйнується при 55°С протягом 30 хвилин, але може тривалий час зберігатись у висушеному стані при низьких температурах. Швидко руйнується під дією прямих сонячних променів та рентгенівського опромінення. Бактерицидна дія зменшується під дією пепсина та кислот. Деякі речовини, наприклад сахароза, глюкоза, що пригнічують денатурацію білка, підвищують стійкість комплементу до негативних факторів.
Шляхи активації:
1.класичний-активація комплементу комплексом антиген-антитіло;
2.альтернативний-активація ендотоксинами організму.
Мембраноатакуючий комплекс-йонний канал в плазматичній мембрані бактеріальної клітини, який викликає лізис клітини.
Фагоцитоз-активне захоплення і поглинання мікроскопічних сторонніх об'єктів (бактерії, фрагменти клітин) і твердих частинок одноклітинними організмами або деякими клітинами багатоклітинних тварин.
Види фагоцитуючих клітин:сегментоядерні лейкоцити, макрофаги, ендотелій судин, альвеолоцити.
Стадії фагоцитозу:
1-хемотаксис(зближення);
2-адсорбція мікроба на поверхні клітини;
3-поглинання мікроба і утворення фагосоми,у якій багато ферментів, які руйнують мікроб=>фагосома зливається з лізосомами клітини=>утв. фаголізосом(основний період руйнування мікроба),поява перикисів(вбивають мікроб),утв.радикали гіпохлориду ClO(хлор оксид).
Завершений фагоцитоз закінчується повним руйнуванням мікрофаги. Однак деякі види мікроорганізмів виявляють більшу стійкість до лізосомальні антимікробних речовин або навіть розмножуються всередині фагоцитів. Такий незавершений фагоцитоз частіше спостерігається в нейтрофілах і закінчується їх загибеллю, в інших же випадках фагоцитованими мікроби виштовхуються з них.
31. Гуморальні неспецифічні фактори захисту організму від патогенних мікробів. Система комплементу, лізини, лейкіни, інтерферони, противірусні інгібітори, лізоцим, пропердин, цитокіни, фібронектин, білки гострої фази запалення
Неспецифічна резистентність організму — прояв спадкового імунітету. Зумовлена різними факторами, які реалізуютб стандартні механізми захисту
Особливості:
1. Найдавніші з точки зору еволюції
2. спрямовані на всі антигени
3. негайна дія
4. через них реалізуються специфічні імунні реакції
Комплемент-складний комплекс білків сироватки крові, який при активації комплексом антиген-антитіло та ін. факторами вивільнює мембраноатакуючі ферменти і забезпечує неспецифічний захист організму від чужорідних агентів клітинної природи.
Властивості: Комплемент термолабільний, він руйнується при 55°С протягом 30 хвилин, але може тривалий час зберігатись у висушеному стані при низьких температурах. Швидко руйнується під дією прямих сонячних променів та рентгенівського опромінення. Бактерицидна дія зменшується під дією пепсина та кислот. Деякі речовини, наприклад сахароза, глюкоза, що пригнічують денатурацію білка, підвищують стійкість комплементу до негативних факторів.
Шляхи активації:
1.класичний-активація комплементу комплексом антиген-антитіло
2.альтернативний-активація ендотоксинами організму.
Мембраноатакуючий комплекс-йонний канал в плазматичній мембрані бактеріальної клітини, який викликає лізис клітини.
Бета-лізини– це термостабільні (руйнуються при температурі 65-70С) бактерицидні фактори, які виявляють найбільшу активність по відношенню до анаеробів і спороутворюючих аеробів.
Лізоцим – це фермент (ацетилмурамінідаза), який руйнує пептидополісахариди клітинної стінки бактерій, в першу чергу грампозитивних, у яких клітинна стінка до 90% складається з муреїну. Лізоцим синтезується макрофагами і забезпечує бактерицидні властивості крові, слини, сліз.
Пропердин – це високомолекулярний (230 тис. дальтон) білок сироватки крові, який приймає участь в альтернативному шляху активації комплементу, знешкоджує деякі бактерії і віруси, стимулює фагоцитоз.
Інтерферони – це група індуцибельних низькомолекулярних білків, які здійснюють контрольно-регуляторні функції, направлені на збереження клітинного гомеостазу. Найважливішими з цих функцій є антивірусна, протипухлинна, імуномоделююча, антибактеріальна та радіопротективна. Інтерферон синтезується лімфоцитами, лейкоцитами, фібробластами, клітинами лімфатичних вузлів і поділяється на три типи: - (лейкоцитарний), - (фібробластичний) і -інтерферон (лімфоцитарний, або імунний). Індукторами синтезу інтерферону можуть бути віруси, бактерії, гриби, екстракти рослин, синтетичні сполуки, різні лікарські засоби, випромінювання та інше.
Противірусні інгібітори – це перший гуморальний бар’єр, який перешкоджає контакту вірусу з чутливими клітинами. Термостабільні інгібітори здатні інактивувати інфекційні, токсичні, гемаглютинуючі властивості інгібіторочутливих штамів вірусів. Термостабільні–блокують з’єднання віруса з рецепторами клітин хазяїна. Люди з високим рівнем інгібіторів в крові мають більшу стійкість до вірусних інфекцій.
Цитокіни – це гормоноподібні медіатори міжклітинних взаємодій, які продукуються різними клітинами організму і здатні впливати на функції інших або цих же груп клітин. Цитокіни – пептиди або глюкопротеїди; регуляторами продукції цитокінів можуть бути інші цитокіни, гормони, простагландини, антигени і багато інших агентів, діючих на клітину.
Білки гострої фази(БГФ) – це велика група білків, які посилено продукуються в організмі під час виникнення запальних реакцій після інфікування чи ушкодження, при онтогенезі, вагітності і мають антимікробну дію, сприяють фагоцитозу, активації комплементу, формуванню та ліквідації запального вогнища. Основну масу БГФ складає С-реактивний білок,
Фібронектин-1 (англ. Fibronectin 1) – білок, який кодується геном FN 1, розташованим у людей на короткому плечі 2-ї хромосоми. [1] Довжина поліпептидного ланцюга білка становить 2 386 амінокислот, а молекулярна маса — 262 625[2].Задіяний у таких біологічних процесах як клітинна адгезія, пдтримання форми клітини, гостра фаза запалення, ангіогенез. Білок має сайт для зв'язування з з молекулою гепарину. Локалізований у позаклітинному матриксі. Також секретований назовні. Знаходиться в слині, де попереджує колонізацію ротової порожнини та глотки патогенною мікрофлорою
32. Імунна система організму, її органи. Роль вилочкової залози в імунній відповіді. Клітини імунної системи, їх різновиди ( Т-,В-лімфоцити і макрофаги). Їх роль в клітинному і гуморальному імунітеті. Імуномодулятори, імуностимулятори та імуносупресори.
Імунна система — сукупність органів, тканин, клітин, які забезпечують захист організму; система організму, яка контролює сталість клітинного і гуморального складу організму. Імунна система багатокомпонентна, але працює як єдине ціле.
Органи імунної системи (с-ми):
Ø Центральні:
• тимус ( підгрудинна залоза, або вилочкова залоза)
• кістковий мозок.
Ø Периферійні:
• лімфатичні вузли
• селезінка
• мигдалини глоткового кільця
• утворення з лімфоїдної тканини у кишечнику( у тому числі апендикс).
Основні функції тимусу:
• продукція класу імунних клітин, які називаються Т-лімфоцитами, тобто тимусзалежні;
• синтез гормонів, що впливають на дозрівання імунних клітин, фактора росту і речовин, подібних до інсуліну і кальцитоніну.
Клітини імунної системи.
Клітинні неспецифічні фактори захисту:
• фагоцити
• природні кіллери.
Клітинні специфічні фактори захисту:
• Т-лімфоцити
• В-лімфоцити
• Макрофаги( у периферійній крові- моноцити).
Клітинний імунітет забезпечують Т-ліфоцити.
Гуморальний імунітет забезпечують В-лімфоцити.
Макрофаги – антигенпрезентуючі клітини. Макрофаги, що поглинули антиген, презентують антиген Т-лімфоцитам, також виділяють медіатори, виробляють IL -1, фактор некрозу пухлин
Т-лімфоцити здатні відрізняти клітини своїх тканин від чужорідних, після чого координують дію інших клітин крові для захисту організму від чужорідних агентів. Упізнання чужорідних АГ призводить до активації Т-клітин, проліфферації, диференціації .
У результаті в тимусі продукуються 2 категорії антиген-реактивних клітин:
• Т-лімфоцити запалення(хелпери) – С D 4+, які під впливом антигену перетворюються в Т-лімфоцити-хелпери гуморального або клітинного імунітету;
• Т-цитотоксичні лімфоцити( кіллери) - CD 8+, які мігрують у кров, звідси- до місця локалізації патогену, де руйнує клітину-мішень.
Паралельно формуються клітини «пам’яті», які при повторному потраплянні АГ забезпечують формування вторинної імунної відповіді.
В-лімфоцити.
Після взаємодії Т-лімфоцита з В-лімфоцитами, В-лімфоцити диференціюються в плазмоцити, основною функцією яких є продукція імуноглобулінів – антитіл. Антитіла здатні зв‘язати і знешкодити антигени, які потрапили в організм.
Найменш зрілі В-клітини мають на своїй поверхні молекули ІgM. В міру дозрівання на їх поверхні з‘являються IgD, потім IgG, IgA, IgE, рецептори компонентів комплементу.
На поверхні зрілої В-клітини розміщуються специфічні рецептори для антигену . Та ділянка рецептора, яка здатна зв’язати антиген є молекулою імуноглобуліна.
Iмуномодулятори-лікарські засоби, що мають імунотропну активність, які в терапевтичних дозах відновлюють функції імунної системи (ефективний iмунний захист).
Iмуностимулятори – засоби , що підсилюють iмунну відповідь (лікарські препарати, харчові добавки, ад'юванти й інші різні агенти біологічної або хімічної природи, що стимулюють імунні процеси).
Імуносупресори- засоби, що пригнічують імунну відповідь ( мають імунотропну або неспецифічну дію й інші різні агенти біологічної або хімічної природи, що пригнічують імунні процеси)
33. Закономірності імунної відповіді організму. Фази імунної відповіді. Імунологічні реакції. Імунологічна толерантність , причини її виникнення. Імунологічна пам’ять, її механізм.
В імунній відповіді розділяють:
1) первинну імунну відповідь (при первинному надходженні антигену в макроорганізм);
2) вторинну імунну відповідь (здійснюється на повторні надходження антигену, характеризується більш ранньою та потужнішою імунною pеакцією). Центральна роль у розвитку вторинної імунної відповіді належить клітинам імунної пам'яті.
Первинна імунна відповідь характеризується трьома періодами:
• латентним (індуктивним) - період між моментом проникнення антигену в макроорганізм і появою в крові антитіл або специфічних цитотоксичних Т-лімфоцитів.
• продуктивним (фаза росту) - експоненційне збільшення кількості антитіл або цитотоксичних Т-лімфоцитів у крові.
• фазою зниження - період зниження к-сті антитіл або цитотоксичних Т-лімфоцитів у крові.
Вторинна імунна відповідь:
• латентний період суттєво скорочується (або відсутній);
• продуктивний період характеризується швидким ростом титрів антитіл і швидким накопиченням цитотоксичних клітин (кількість значно перевищує їx число при первинній імунній відповіді);
• фаза зниження пролонгована.
Імунні реакції грунтуються на взаємодії антигену з антитілом чи антигенрозпізнавальним рецептором лімфоцитів. Їм характерна висока чутливість та специфічність. Імунні реакції:
Ø Реакція аглютинації
Ø Р-ія преципітації
Ø Р-ія імунного гемолізу
Ø Р-ія зв’язування комплементу
Ø Р-ія нейтралізації
Ø Р-ія гальмування гемаглютинації
Ø Р-ія віруснейтралізації
Ø Імуноелектрофорез
Ø Імунна електронна мікроскопія
Ø Р-ія непрямої аглютинації
Ø Р-ія імунного прилипання
Ø Р-ія іммобілізації,
Ø Р-ія імунофлуорисценції
Ø Імуноферментний аналіз
Ø Радіоімунний аналіз.
Iмунологічна толерантність - імунологічне явище, коли імунна система не реагує на чужорідні антигени (толерогени). Це стан вибіркової iмунологічної стерпності (ареактивності) стосовно конкретних антигенів, при збереженні імунологічної pеактивності на інші антигени. Толерантність поділяється на :
• природну (аутотолерантність, толерантність до свого)- антитіла до власних тканин не утворюються. Виняток – забар’єрні органи. При прориві цих бар’єрів – аутоімунне ушкодження органів.
• набуту.
Iмунна пам'ять здатність імунної системи організму після першої взаємодії з антигеном специфічно відповідати на його повторне введення. Вона може бути:
• короткостроковою (дні, тижні),
• довготривалою (місяці, роки)
• довічною.
Клітинами-носіями клітинного імунітету є Т-клітини "пам'яті", а гуморального імунітету- Т-і В-клітини "пам'яті", які формуються в процесі розвитку первинної імунної відповіді:
відповідно з антиген-стимульованих попередників цитотоксичних Т-клітин, антиген-стимульованих Т-хелперів і антиген-індукованих В-клітин.
34. Гіперчутливість негайного та уповільненого типу, їх механізми, відмінності. Практичне значення.
Гіперчутливість негайного типу(1 тип) – анафілактичні реакції.
Стадії:
• імунологічна(розвивається після первинного контакту з алергеном. Відбувається сенсибілізація.
Стадія характеризується презентацією антигену, активацією антигенспецифічних Т-хелперів, що продукують цитокіни . Цитокіни активують В-лімфоцити, що перетворюються у плазматичні клітини, які синтезують IgE . IgE поширюється в організмі і фіксується до тканинних базофілів і базофілів крові)
• патохімічна( розвивається після повторного контакту зі специфічним алергеном.
Відбувається взаємодія антигену зі специфічним IgE, зв'язаним з відповідними Fc- рецепторами на поверхні тучних клітин(тканинних базофілів), після чого відбувається дегрануляція тканних базофілів.
Дегрануляція супроводжується вивільненням медіаторів: гепарину, лейкотрієнів (В4, С4 i D4), простагландинів, фактора активації тромбоцитів, а також хемотаксичного фактора еозинофілів і хемотаксичного фактора нейтрофілів.
• патофізіологічна(місцеві та загальні прояви)
У нормальних умовах названі медіатори сприяють розвитку захисної гострої запальної реакції з симптомами астми або риніту. У певних умовах, наприклад, при атопії, відбувається інтенсивне вивільнення цих анафілотоксинів, що становить небезпеку для життя. Може виникнути анафілактичний шок.
Клітинноопосередкована гіперчутливість уповільненого типу (ГУТ) - 4 тип алергічних реакцій .
Зумовлений взаємодією сенсибілізованих Т-лімфоцитів (хелперів) з антигенами, представленими на макрофагах. Результатом такої взаємодії є стимуляція Т-лімфоцита з наступним вивільненням із нього лімфокінів(фактор пригнічення міграції макрофагів, фактор хемотаксису нейтрофілів і моноцитів, мітогенний фактор, фактор переносу), що відповідальні за розвиток клінічних проявів ГУТ.
У розвитку алергічних реакцій різних типів можна виділити три стадії:
• імунологічна (стадія імунних pеакцій)- розвивається після первинного контакту з алергеном.
• патохімічна (стадія біохімічних реакцій)- розвивається після повторного контакту зі специфічним алергеном.
• патофізіологічна (стадія клінічних проявів) . Клінічні форми – туберкулінова реакція, контактний дерматит.
ГНТ
ГУТ
1. розвивається через 15-20 хв після повторного введення АГ
1. розвивається через декілька годин або днів
2. зв’язана з LgE
2. не зв'язана з LgE але зв’язана з Т-л.ф. (Т-лімфоцит)
3. можливий пасивний перенос за допомогою АТ
3. пасивний перенос неможливий, але можна перенести алергію за допомогою Т-л.ф. (адаптивний перенос)
4.АГ-алергени найчастіше розчинні білки сироватки, токсини МіО тварин і рослин
4.алергени – курпускулярні (бактерії, віруси) хімічні алергени
5.відбувається в тканинах гладкої мускулатури, у кровоносних судинах
5. відбувається найчастіше у шкірі
6. можлива десенсибілізація
6. десенсибілізація не можлива. Стан ГУТ зберігається дуже довго
35. Триклітинна система кооперації імунної відповіді. Роль окремих клітин імунної системи, їх взаємодія. Інтерлейкіни.
Під час імунної відповіді участь три типи клітин:
• макрофаги (А-клітини).
• лімфоцити тимусного походження (Т-лімфоцити)
• ліміфоцити кiстковомозкового походження (В-лімфоцити)
Т- і B-лімфоцити мають на своїй поверхні генетично детерміновані рецептори для антигенів найрізноманітнішої специфічності. Таким чином, розпізнавання антигену зводиться до відбору (селекції) клонів Т-i В-лімфоцитів, що не суть рецептори даної специфічності.
Iмунна відповідь здійснюється за наступною схемою.
Антиген, потрапляючи в організм, поглинається макрофагами(або іншою антигенпрезентуючою клітиною, наприклад, дендритна) і переробляється ними в імуногенну форму. Ця форма транспортується на поверхню макрофага, і розпізнається імуноглобуліноподібними рецепторами Т-хелперів, специфічними до даного антигену.
Молекули антигену, об'єднані з імуноглобуліновими рецепторами, відриваються від Т-лімфоцитів і приєднуються до макрофагів через Fc-рецептори iмуноглобулінів. На макрофагах утворюється таким чином "обойма" антигенних молекул, що розпізнається специфічними рецепторами В-лімфоцитів. Після чого викликається проліферація і диференціація В-лімфоцита у клон плазматичних клітин, які продукують антитіла.
Отже, T-i B-лімфоцити розпізнають різні детермінанти на одній молекулі антигену. Клітинна кооперація можлива лише при наявності подвійного розпізнавання. Феномен подвійного розпізнавання полягає в тому, що Т-і В-лімфоцити розпізнають чужорідну антигенну детермінанту тільки у комплексі з продуктами генів основного комплексу гістосумісності свого організму.
Інтерлейкіни – забезпечують взаємодію клітин імунної системи між собою та з клітинами інших систем організму. ( їх нараховують 34):
ІL-1 (лімфоцитатакуючий) синтезується в основному моноцитами/макрофагами, активізує проліферацію сенсибілізованих антигеном Т- і В-лімфоцитів, багатофункціональний прозапальний цитокін, який приймає участь у формуванні запалення, впливає на ЦНС (викликає сонливість, анорексію, гарячку), стимулює продукцію гострофазових білків;
ІL-2(фактор росту Т-лімфоцитів) - продукується Тh1(Т-хелпери 1 типу), посилює проліферацію лімфоцитів; посилює функцію NК клітин, моноцитів, макрофагів; відіграє важливу роль у апоптозі; його рівень підвищується при автоімунних та алергічних хворобах; знижується – при онкопатології, імунодефіцитах (природжених і набутих), тяжких вірусних інфекціях, опіках, травмах, лікуванні цитостатиками і ГКС;
ІL-3 (колонієстимулюючий) – продукуєтьс Т-клітинами, стимулює проліферацію і диференціацію клітин-попередників гемопоезу;
ІL-4 (фактор, який стимулює В-лімфоцити) - продукується Тh2(Т-хелпери 2 типу), опастистими клітинами. Стимулює проліферацію активованих В-лімфоцитів, переключає синтез IgG1 на синтез IgЕ; антизапальний;
ІL-5(еозинофільний фактор) - продукується Тh2, моноцитами, макрофагами, ендотеліальними клітинами; переключає синтез IgG на IgЕ, синтез сироваткового IgA; стимулює антитілоутворення, антизапальний;
ІL-6(фактор диференціації В-лімфоцитів)-за своєю дією подібний до ІL-1
ІL-7(головний В-клітинний лімфопоетин) - продукується стромальними клітинами кісткового мозку; ростковий фактор пре-В- і пре-Т-лімфоцитів, активізує зрілі Т-лімфоцити;
ІL-8(нейтрофільний фактор) - продукується моноцитами, Т-лімфоцитами; виконує роль індуктору гострої запальної реакції, стимулює адгезію і дегрануляцію нейтрофілів;
ІL-9 (фактор росту Т-хелперів) - стимулює проліферацію Т-лімфоцитів, модулює синтез IgD i IgE; володіє аналогічною дією ІL-4;
ІL-10 (супресивний фактор) - володіє регуляторною функцією; продукується Тh2 та Тp, моноцитами; пригнічує синтез цитокінів, які продукують Тh1 (інтерферонів, TNF, ІL1, ІL3, ІL12, хемокінів); антизапальний;
ІL-11 (тромбоцитарний фактор) - стимулює тромбоцитопоез та антитілоутворення;
ІL12 – продукується моноцитами, макрофагами; підтримує баланс між Тh1 і Тh2; посилює проліферацію Тh1, пригнічує проліферацію Тh2;
ІL-13 -продукується Тh2;дія його аналогічна ІL-4; стимулює продукцію колагену через систему фібробластів;
ІL14 – фактор В-клітинної пам’яті;
ІL-15 – сприяє проліферації та диференціації Т-, В-лімфоцитів, NК (активованих); і т.д.
36. Антигени, їх характеристика. Повноцінні і неповноцінні антигени. Антигенна структура бактерій. Практичне значення вчення про антигени мікробів. Аутоантигени.
Антигени (anti -проти, genes - народження) - органічні речовини, які розпізнаються імунною системою як чужорідні та можуть спричинити імунну відповідь. Організм відрізняє молекули антигенів від "своїх" і реагує на них продукцією специфічних антитіл та імунних В-,Т- лімфоцитів. Антигени характеризуються:
Ø Антигенність - здатність специфічно реагувати з антитілами чи імунокомпетентними лімфоцитами.
Ø Імуногенність – властивість індукувати імунну відповідь. Імуногенність обумовлюють:
• Чужорідність;
• Хімічна природа;
• Молекулярна маса;
• Розчинність.
Імунізація – специфічна взаємодія антигену з імунною системою організму, яка спричиняє імунну відповідь.
За хімічною природою антигени(АГ): білки, полісахариди, нуклеїнові кислоти, фосфоліпіди, гліколіпіди, глікопротеїни і ліпопротеїди.
За функціональними властивостями АГ:
v Повні (повноцінні) АГ-індукують імунну відповідь і специфічно реагують з антитілами і антигенрозпізнавальними рецепторами лімфоцитів.
v Неповні( неповноцінні), або гаптени –безпосередньо не є імуногенними, але здатні реагувати зі специфічними антитілами. Як правило, їм не вистачає молекулярної маси, щоб спричинити повноцінну імунну відповідь. До гаптенів належать низькомолекулярні сполуки небілкової природи. Вони можуть індукувати імунну відповідь,якщо ковалентно зв’язуються з великою білковою молекулою-носієм – шлепером. Комплекс «гаптен-носій» набуває належної молекулярної маси і перетворюється в повних антиген. Гаптени поділяють на :
• прості – моновалентні, тобто мають тільки 1 антигенну детермінанту.
• комплексні(складні) –мають більше ніж 1 антигенну детермінанту, здатні взаємодіяти зі специфічними антитілами і спричиняти реакцію преципітації.
За ступенем чужорідності АГ:
• ксеногенні(гетерологічні)- спільні для різних видів,
• алогенні(групові)-спільні для деяких особин одного виду,
• ізогенні – в генетично ідентичних організмів.
Антигени бактерій:
v Н-АГ(джгутикові)- термолабільні АГ білків типу флагеліну , які зустрічаються у грампозитивних і грамнегативних бактерій. Протективний АГ, антитіла до нього використовуються в серологічній діагностиці інфекцій.
v F -АГ(фімбріальні)- термолабільні АГ білків-пілінів, присутні у фімбріях (ворсинках або пілях) грамнегативних бактерій.
v К-АГ(капсульні)- асоційовані з капсулами чи мікрокапсулами грампозитивних і грамнегативних бактерій. Вони складаються з полісахаридів або поліпептидів. Серед них є термостабільні і термолабільні. Деякі К-АГ використовуються як компоненти вакцин.
v О-АГ(соматичні) – термостабільний АГ клітинної стінки грамнегативних бактерій. Детермінанти О-АГ пов’язані з боковими ланцюгами полісахаридної частки ліпополісахариду(ЛПС). Використовують у серологічній діагностиці захворювань.
Екзотоксини бактерій розглядаються як позаклітинні АГ. Вони є високоімуногенними термолабільними речовинами.
Практичне значення: знання антигенної будови бактерій необхідне для серологічної ідентифікації мікробної культури, одержання вакцинних препаратів, діагностичних і лікувально-профілактичних сироваток.
Аутоантигени – речовини, що індукують імунну відповідь в організмі, з якого їх добуто. Вони утворюються при структурних змінах макромолекул після завершення їх нормального синтезу, в результаті порушення процесу їх біосинтезу чи внаслідок генетичної мутації клітин-продуцентів. До аутоантигенів належать також імуногенні субстанції забар’єрних органів і тванини, які за звичайних умов не стикаються з імунною системою власного організму( головних та спинний мозок, паращитовидні, сім’яні залози, кришталик ока).
37. Антигени гістосумісності (МНС, НLA),хімічна природа,розташування. Пухлино асоційовані антигени. СD антигени. Їх характеристика.
Антигени гістосумісності- це група глікопротеїдів, які локалізуються на цитоплазматичній мембрані майже усіх клітин людини. Вони відіграють основну роль у розпізнаванні імунною системою "своїх" і "сторонніх" структур.
Антигени Гістосумісності–названо лейкоцитарними антигенами людини (англ. Human Leukocyte Antigens, HLA). Вони закодовані у групі НLA-генів, що локалізуються у шостій хромосомі людини, головним чиному локусах А, В, С і D. У ссавців ці молекули позначаються як головний комплекс гістосумісності (англ. мајor histocompatibility complex, MHC). Кожна клітина окремої особини експресує тільки одну пару pізних HLA та інших МНС-генів, один з яких походить від кожного з батьків. Для МНС-генів притаманний величезний поліморфізм, що пояснює унікальність їх набору.
Найважливіші АГ гістосумісності: молекули МНС класів І і ІІ .
Ці молекули презентують антигени Т-клітинам завдяки розміщенню антигенних пептидів усередині спеціальної порожнини, яка формується поверхневими доменами МНС-білків. Ця порожнина називається «пептидзв’язуюча борозна» ( кишеня Бйоркмана). Розташування антигенного пептиду всередині цієї кишені дозволяє Т-лімфоциту "доторкнутися" до епітопа своїм ТС R та розпізнати його.
Щоб зробити це можливим, локалізовані на клітинах-мішенях молекули МНС 1 повинні додатково взаємодіяти з CD8 молекулами Т-кілерів або Т-супресopів.
Молекули МНС II додатково взаємодіють з CD4 молекулами Т-хелперів, або так званих Т-лімфоцитів гіперчутливості уповільненого типу.
Молекула МНС І складається з важкого ланцюга, що містить трансмембранний сегмент і домени а1, а2 та а3, і легкого ланцюга - В,-мікроглобуліну . Молекули МНС І класу (МНС І) - це головні детермінанти "свого". Білки МНС 1 розміщені на поверхні всіх клітин організму, які мають ядро.( їх не містять еритроцити і клітини трофобласту).
Молекула МНС II містить ланцюг А (домени a1 i a2) і ланцюг В (домени В1 i B2), кожний з яких має цитоплазматичну ділянку і бере участь у формуванні пептидзв'язуючої борозни. Ці молекули знаходяться тільки на мембранах професійних АПК ( дендритні клітини, макрофаги, В-лімфоцити), які взаємодіють із CD -4 Т-лімфоцитами.
Пухлиноасоційовані антигени (ПАА) - це група антигенів, які можуть експресуватись на поверхні нормальних клітин. ПАА в основному представлені продуктами надекспресії у пухлинах, які характерні для нормальних клітин.
До ПАА відносять :
• онкофетальні антигени,
• тканино-специфічні антигени пухлин,
• пухлиноспецифічні антигени диференціювання,
• пухлинні антигени зародкової тканини ( Cancer - testis antigens ),
• нормальні клітинні білки, що аберантно експресуються пухлинними клітинами,
• глікопротеїдні та гліколіпідні антигени.
Окремо виділяють антигени, що походять з онкогенних вірусів.
Антигени кластерів диференціації (англ. Сlusters differentiation, CD) є маркерами поверхні лейкоцитів та деяких інших клітин, які характеризують тип або підтип клітини, стадію її дозрівання та притаманну функцію.
Рецептори CD виявляються за допомогою моноклональних антитіл, які дозволяють розрізнювати субпопуляції клітин різних типів. Ці маркери позначаються за допомогою "СD" номерів, які вказують на здатність даного рецептора специфічно реагувати з певним моноклональним антитілом. Ідентифіковано близько 200 CD-pецепторів
CD2 (LFA-3R) – це маркер усіх зрілих Т-лімфоцитів, який є рецептором до еритроцитів (з'єднує Т-клітини з еритроцитами). CDЗ – участь в активації Т-лімфоцитів.CD4 - це маркер Т-хелперів.CD8 це маркер цитотоксичних Т-лімфоцитів(кілерів). CD 11 b - маркер моноцитів,макрофагів, природних кілерів. CD 14 – маркер моноцитів, макрофагів. CD 16-маркер природних кіллерів, перебуває на поверхні макрофагів. CD 21- маркер зрілих В-лімфоцитів. CD 28-маркер активованих Т-хелперів, може перебувати на В-клітинах . CD 35- маркер В-лімфоцитів ,моноцитів. CD 40- маркер В-лімфоцитів. CD 80,CD86 – маркер АПК, і т.д.
Окрема клітина має характерний набір різних CD -рецепторів, тобто фенотип.
38. Антитіла, їх природа. Місце синтезу, динаміка продукції антитіл. Аутоантитіла.
Антитіла (імуноглобуліни, гамаглобуліни) – специфічні білкові молекули людського організму, що беруть участь в імунних реакціях.
За природою вони є гамаглобулінами. Усі антитіла є тетрамерами із 2 важких і 2 легких ланцюгів.
За будовою важких ланцюгів поділяються на 5 типів:
1. Ig G – найпоширеніший імуноглобулін, бере участь в реакціях аглютинації, преципітації, лізису і т д. Проходять через плацентарний бар'єр а також виявляються у жіночому молоці.
2. Ig М – макроглобулін, утворюють комплекс із 5 імуноглобулінів. Мають найвищу здатність зв'язувати комплемент. Через свою структуру не здатні проникати через бар'єри та у тканини.
3. Ig А – секреторні імуноглобуліни. Мають менші імунореактивін властивості, проте легко сорбуються на клітинах. Зазвичай утворюють димери.
4. Ig D – мало вивчені, беруть участь в диференціації В-лімфоцитів, виконуюь рецепторну фукнцію.
5. Ig Е – мають високий тканинний афінітет (легко сорбуються та тканинах), беруть участь у розвитку алергічних реакцій.
Усі антитіла, незалежно від виду мають 2 активних центри:
• Fab – центр зв'язування антигенів (дуже варіабельна ділянка). Звязує антигени що мають дзеркальну будову – комплементарні.
• Fc – відносно сталі ділянки. Визначають індивідуальну особливість антитіл (при потраплянні чужорідних антитіл – ця ділянка слугує антигеном). Функція – сорбування на тканинах, звязування комплементу
Продукція антитіл являє собою послідовний процес. Спрощено його можна зобразити так:
Ø Фагоцитоз антигену антигенпрезентуючими клітинами (макрофаги, дендритні клітини)
Ø Претеворення антигену в імуногенну форму(відщеплення кінцевих молекул, частковий протеоліз)
Ø Презентація його Т-лімфоцитам (специфічним до даного АГ) – приєднання комплексу антигенів із АТ-рецепторами до макрофагів
Ø Розпізнавання цих комплексів В-лімфоцитами – перетворення їх в плазмоцити
Ø Синтез специфічних до даного АГ антитіл
Женя Білик, [01.12.19 14:32]
Динаміка утворення антитіл залежить від сили антигенного впливу (дози антигену), частоти впливу антигену, ріст організму і його імунної системи. Протікає в кілька стадій:
1. У латентній фазі відбуваються переробка і представлення антигену імунокомпетентним клітинам, розмноження клону клітин спеціально на вироблення антитіл до даного антигену, починається синтез антитіл. У цей період антитіла в крові не виявляються.
2. Під час логарифмічної фази синтезовані антитіла вивільняються з плазмоцитів і надходять у лімфу і кров.
3. У стаціонарній фазі кількість антитіл досягає максимального і стабілізується
4. Фаза зниження рівня антитіл.
При первинному введенні антигену (первинна імунна відповідь) латентна фаза складається 3-5 доби, логарифмічна -7-15 доби, стаціонарна - 15-30 доби і фаза зниження - 1-6 місяців і більш.
При вторинному введенні антигену (вторинна імунна відповідь) латентний період укорочений до декількох год чи 1-2 доби, логарифмічна фаза характеризується швидким наростанням і значно більш високим рівнем антитіл, що в останніх фазах довгостроково утримується і повільно в плині декількох років знижується.
Аутоантитіла – антитіла до власних антигенів організму. В нормі не утворюються.
Виникають внаслідок порушення диференціації і дозрівання імунних клітин, порушення толерантності орагнізму до власних антигенів або внаслідок потрапляння в організм бакторій що мають схожі до власних антигени.
Аутоантитіла бувають органоспеифічні та органонеспецифічні.
Викликають аутоімунні хвороби.
39. Антитоксини, їх властивості, механізм дії. Принципи одержання антитоксичних сироваток. Одиниці виміру, практичне використання.
Антитоксини – антитіла, утворяться в організмі тварин і людини у відповідь на появу токсинів мікробного чи тваринного походження, є могутнім чинником антитоксичного імунітету.
Антитоксини застосовуються у виді антитоксичних сироваток: (протидифтерійна, протиправцевий імуноглобулін, протигангренозна, глобулін проти сибірки, протистафилококовий імуноглобулін).
Принципи отримання сироваткових препаратів
• Гіперімунізація донорів або тварин вакцинними препаратами
• Отримання імунної сироватки
• Очищення сироватки від баластних білків шляхом виморожування, висолювання, електрофорезу
• Перевірка отриманих препаратів на апірогенність, стерильність, активність, нешкідливість
• Титрування сироваток (концентрація антитіл визначається в антитоксичних або міжнародних одиницях (АО або МО)
Антитоксична одиниця – найменша кількість сироватки, яка нейтралізує певну кількість DLM (мінімальної летальної дози) відповідного токсину
Також сюди відносяться сироватки проти отрут змій.
В даний час більшість сироваток випускається в очищеному концентрованому виді, це дозволило знизить кількість і тяжкість побічних реакцій котрі розвиваються при введенні в організм білкових субстанцій.
40. Серологічні реакції. Їх характеристики, основні типи, практичне використання. Реакція Аглютинації, її механізм, різновиди. Практичне використання
Серологічні реакції:
1. Реакції серодіагностики – визначення невідомих антитіл в крові людини, використовуючи відомі антигени (діагностикуми)
2. Реакція сероіденитфікації – визначення невідомих антигенів за допомогою відомих антитіл (гіперімунні сироватки, поліклональні або моноклональні антитіла)
Основа серологічних реакцій полягає в утворенні комплексу АГ-АТ, зумовлена комплементраністю антигенних детермінант і Fab (фрагмент звязування антигенів) фрагментів антитіл.
Цей процес складаєтсья із двох послідовних фаз: специфічної (безпосереднє звязування АТ і АГ) та неспецифічної (зміна фізико-хімічних властивостей, які й досліджують)
Основні типи:
1. Реакція алгютинації (РА) – низькодисперсні АГ (великі сполуки – клітини мікробів чи людини). Спостерігається утворення великих агрегатів що випадають в осад
2. Реакція преципітації (РП) – високодисперсні АГ (маленькі сполуки – білки, полісахариди). Спостерігається помутніння середовища (утворення гратчатих структур – флокулятів)
Ці дві реакції відносно малочутливі оскільки вимагають великої концетнрації АГ і АТ.
3. Реакція непрямої аглютинації (РНА) – використання частинок-носіїв з адсорбованими антигенами або антитілами.
4. Реакція лізису (реакція зв'язування комплементу, РЗК) – використання властивості комплексу АГ-АТ активувати систему комплементу.
5. Реакція нейтралізації – нейтралізація антитілами токсинів певних бактерії
6. Реакція імунофлуоресценції (РІФ) – застосування мічених флуорохромом реагентів
7. Імуноферментний аналіз (ІФА) – використання АГ чи АТ звязаних з певним ферментом
8. Радіоімунний аналіз (РІА) – застосування мічених радіонуклідом реагентів
Реакція аглютинації – склеювання корпускулярних антигенів за допомогою антитіл з утворенням аглютинатів (великих конгломератів), видимих неозброєним оком.
Антитіла що беруть участь називають – аглютинінами, антигени – аглютиногенами.
Використовують для:
1. Сероідентифікації
2. Серодіагностики
3. Визначення групи крові
Класифікація:
1. Пряма РА
• Орієнтовні (для визначення мікроорганізмів)
• Розгорнуті (для визначення антитіл у сироватці крові)
2. Непряма РА
Деякі РА мають свої істричні назви:
• Реакція Відаля – діагностика черевного тифу
• Реакція Вейгля – діагностика висипного тифу
• Реакція Райта – діагностика бруцельозу
41. Серологічні реакції. Реакції преципітації, її механізм. Використання в медичній практиці. Реакція преципітації в гелі.
Реакція преципітації(РП) – утворення осаду (нерозчинних комплексів) з молекул комплексу антиген-антитіло, спричиняють помутніння середовища (феномен преципітації), або формування дрібного осаду в присутності електроліту.
• Важливим при утворенні преципітату(осаду) є оптимальне співвідношення концентрацій антигенів (Аг) та антитіл (Ат).
• РП вважається відносно малочутливою, бо потребує великих концентрацій як Аг так і Ат.
• Преципітиноген (Аг) – молекули
розчинної речовини/ ультрамікроскопічні молекулярні комплекси в колоїдному
стані.
Наприклад: компоненти сироватки крові, екстрактів органів, харчових продуктів,
уражених тканин, фільтратів культур, лізатів мікроорганізмів.
• Преципітин (Ат)
Існують такі види РП:
• у пробірках – реакція кільцепреципітації;
• у гелі - радіальна і подвійна радіальна імунодифузія, імуноелектрофорез;
• у капілярах;
• на склі, ацетатцелюлозній плівці, тощо.
Механізм:
Реакція кільцепреципітації – проводиться у вузьких пробірках в рідкому середовищі.
• У пробірки наливають по 0,5 мл нерозведеної преципітуючої сироватки
• Нашаровують прозорий розчин Аг
• Через 3-30 хв. утворюється рухливе кільце білого кольору

Використання у медичній практиці:
- визначення у сироватці крові титрів антитіл специфічних до певного антигену
- у діагностиці інфекційних захворювань (серологічна ідентифікація мікроорганізмів)
- для вивчення антигенної структури мікроорганізмів
- визначення видової належності рідин тіла (кров, сперма) у судовій медицині
РП в гелі:
• Реакція подвійної радіальної імунодифузії за Оухтерлоні – проводиться в нейтральному щільному середовищі – агаровому гелі в чашках Петрі/на скляних пластинках для дослідження антигенного складу нормальних і патологічно змінених органів і тканин.
• На відстані 5-10 мм у шарі гелю роблять округлі лунки.1 варіант: в різні лунки вносять відому преципітуючу сироватку та кілька досліджуваних Аг.
• 2 варіант: в різні лунки вносять досліджувану сироватку та відомий Аг.
3. Означені реагенти дифундують назустріч один одному у товщі гелю.
4. Через 2 доби інкубації( t =37o) там, де реагенти стикаються у оптимальному співвідношенні – спостерігається утворення кількох ліній преципітації.
• Реакція простої радіальної імунодифузії – кількісний метод дослідження, використовується для визначення концентрації Аг. Наприклад: реакцією за Манчіні визначають концентрацію імуноглобулінів у сироватці крові.
1. Теплий агар в розтопленому стані змішують з преципітуючоюмоноспецифічною сироваткою і виливають на поверхню скла.
2. Роблять лунки у сформованому гелі.
3. В них вносять розведення Аг, що досліджують (дослід) і стандартного Аг, концентрація якого відома (контроль).
4. Через 1-2 доби інкубації(4о) Аг дифундує у товщу гелю і реагує з Ат сироватки.
5. Формування кілець преципітації, діаметр яких пропорційний логарифму концентрації Аг.
42. Серологічні реакції. Реакції лізису. Реакція зв’язування комплементу, її практичне використання.
Реакція лізису - приєднання специфічного антитіла (лізину) з антигену на поверхні клітини мішені, активація комплемента і розчинення клітин бактерій чи тварин.
Реакція зв’язування комплементу(РЗК) – 5-ти компонентна реакція з використанням двох систем
антиген-антитіло (Аг-Ат), що конкурують між собою за зв’язування комплементу.
(двебандыкорочепиздятся за комплемент)
Дійові особи в трьох різних пробірках:
1. Система основного досліду: Аг-Ат (1,2). Один відомий, інший - досліджуваний.
2. Комплемент. (3)
3. Гемолітична система: еритроцити барана(4) + гемолітична сироватка (гемолізин) (5).
Механізм:
• Якщо в сироватці хворого присутні специфічні антитіла до антигена - відбувається реакція зв’язування системи Аг-Ат і комплементу Þ комплемент зайнятий першою системою, гемолітична система не може зв’язати комплемент Þ еритроцити не руйнуються і осідають на дно пробірки, рідина в пробірці прозора Þ РЗК позитивна.
• Якщо в сироватці хворого відсутні специфічні антитіла до антигена – не відбувається зв’язування системи основного досліду з комплементом Þ комплемент вільний, тому при додаванні в пробірку гемолітичної системи він приєднується до комплексу «еритроцит-гемолізин» Þ гемолізис Þ рідина в пробірці червона Þ РЗК негативна.
Практичне використання: застосовують в діагностиці сифілісу, висипного тифу, туляремії, бактеріальних і багатьох вірусних (грип, поліомієліт, паротит), протозойних (токсоплазмоз, трипаносомоз, лейшманіоз) захворювань.
43. Реакції з міченими антитілами або антигенами. Принципи та практичне використання реакцій імунофлюоресценції (РІФ), імуноферментного (ІФА) та радіоімунного аналізу (РІА).
Реакція імунофлюоресценції(РІФ) – зв’язування відомих мічених антитіл (Ат) із досліджуваним антигеном (Аг) (або міченого Аг з Ат хворого), світіння комплексу Аг-Ат, покритого молекулами міченого реагенту в ультрафіолетовому спектрі флуоресцентного мікроскопа.
Практичне використання:
|
Пряма РІФ |
Непряма РІФ |
|
1. Дослідження клітин: бактерій, вірус-інфікованих клітин. Механізм: • На препарат з досліджуваними фіксованими клітинами наносять специфічну флуоресціюючу сироватку – кон’югатIg з флуорохромом. • Інкубація 20-40 хв. при t=37о • Промивка • Препарат висушують, досліджують в люмінісцентний мікроскоп |
Визначення Ат у сироватці крові внаслідок інфікування мікроорганізмом (збудник сифіліса, СНІДу тощо) Механізм: 1 етап: фіксація відомого Аг на предметному склі. Додавання сироватки крові хворого. 2 етап: інкубація, промивка. Додавання мічених флуорохромомАт проти Ig людини (антиімуноглобуліновийкон’югат). Дослідження в флуоресцентному мікроскопі. Якщо сироватка крові пацієнта містить Ат до Аг – утв. комплексу Ат-АгÞ бачимо світіння |
|
2. Ідентифікація та визначення кількості живих клітин, що належать до окремих популяцій (нормальні Т- і В-лімфоцити, пухлинні, вірус-інфіковані клітини) Механізм: • До суспензії клітин додають суміш антитіл, які мають різні мітки. • Після інкубації пропускають через проточний цитофлуориметр. • Він реєструє різну інтенсивність світіння кожної клітини, що відображає наявність на поверхні цих клітин різних Аг детермінант. |
Імуноферментний аналіз (ІФА) – специфічне зв’язування мічених ферментом Ат із досліджуваним Аг (або міченого Аг з Ig пацієнта), з утворенням забарвленого комплексу Аг-Ат. Результати ІФА визначають візуально або шляхом інструментального обчислення за рівнем забарвлення компонентів реакціх(спектрофотометрія).
Перевагою ІФА (ферментативні кон’югати) в порівнянні з РІФ (радіоактивні кон’югати) є довготривалість зберігання.
Практичне використання: для виявлення Аг/Ат під час діагностики більшості інфекційних захворювань, при імуногістохімічнихдосліжденнях.
Методи ІФА:
• Прямий твердофазний ІФА – застосовують для детекціїАг
• Непрямий – частіше для визначення Ат
• Конкурентний – Ат хворого конкурують зі стандартними міченими ферментом Ат проти певного Аг за можливість утворити комплекс.
Радіоімунний аналіз (РІА) – використання Аг або Ат мічених радіоактивними ізотопами(125 I , 3 H , 14 C ) на твердофазному носії – планшеті/плівці/пробірці. Результати досліджують за допомогою ß- чи ɣ-лічильників радіоактивності.
Недолік – обмеження терміну зберігання внаслідок періоду напіврозпаду радіоактивних імунокон’югатів.
Методи РІА:
• Прямий – мічені ізотопом специфічні Ат
• Непрямий – використання антивидовихімунокон’югатів
• Конкурентний – досліджувані Аг/Ат запобігають зв’язуванню мічених реагентів з відповідними лігандами шляхом витіснення радіоактивного Аг(Ат) Þ пропорційне зниження рівню радіоактивності комплексу «Аг-Ат».
Практичне використання:
Визначення речовин у досліджуваному матеріалі у дуже малих концентраціях – алергени та IgE , що специфічно реагують з ними.
44. Форми і типи імунного реагування. Гуморальна імунна відповідь та її етапи.
Типи імунної відповіді: Т-клітинна і В-клітинна
Форми імунної відповіді:
• Клітинна імунна відповідь:
- Забезпечується Т-лімфоцитами
- Т-клітини пам’яті зберігають інформацію про вплив чужорідної речовини, постійно надходять в кров і лімфу, «патрулюють» організм.
• Гуморальна імунна відповідь:
- Забезпечується В-лімфоцитами
- Механізм:
1. Контакт T-клітин з антигеном
2. Презентація антигенпрезентуючою клітиною, активація Т-клітини.
3. Передача сигналу на В-клітини;
4. Проліферація B-лімфоцитів і диференціація в плазмоцити;
5. Синтез антитіл
45. Первинна та вторинна імунна відповідь. Взаємодія клітин імунної системи в процесі імунної відповіді.
• Первинна імунна відповідь – розгортається на первинне надходження антигену в макроорганізм (при цьому виробляються IgM, пізніше з`являються IgG та IgA )
• Латентний період – інтервал між моментом проникнення антигену в макроорганізм і появою в крові антитіл або специфічних цитотоксичних Т-лімфоцитів
• Продуктивний період – експоненційне збільшення кількості антитіл/цитотоксичних Т-лімфоцитів у крові.
• Фаза зниження – зниження антитіл/цитотоксичних Т-лімфоцитів у крові
• Вторинна імунна відповідь – здійснюється Т- і В- клітинами пам’яті на повторні надходження антигену на 5-7 добу (потужніша за первинну, супроводжується накопиченням IgG)
• Латентний період – вкорочений або відсутній.
• Продуктивний період – швидкий ріст титрів антитіл (їх кількість значно більша ніж при первинній імунній відповіді), накопичення цитотоксичних Т-лімфоцитів у крові.
• Фаза зниження – пролонговане зниження антитіл/цитотоксичних Т-лімфоцитів у крові.
46. Реакції імунної відповіді,
їх характеристика. Клітинна імунна відповідь.
Імунітет — це захист організму від усього, що
несе у собі ознаки чужорідної генетичної інформації, спосіб збереження
генетичної сталості клітин.
Найвагомішим проявом гомеостазу є захист
від проникнення у внутрішнє середовище організму інфекційних мікроорганізмів та
продуктів їх життєдіяльності, який забезпечує імунна система. Імунна
система людини складається з:
· центральної червоний кістковий мозок і тимус
· периферійної лімфатичні вузли, селезінка, мигдалини, апендикс.
Неспецифічний захист направлений супроти антигенів та ушкоджувальних
агентів взагалі, а специфічний імунний захист направлений на боротьбу з
конкретними збудниками.
Клітинний імунітет підтримується неспецифічними та специфічними факторами
захисту.
--- До клітинних неспецифічних факторів захисту слід віднести дві
категорії клітин: фагоцити й природні кілери (ПК).
Серед фагоцитів слід розрізняти професійні й факультативні фагоцити. Професійні
фагоцити - це поліморфноядерні нейтрофіли (мікрофаги), моноцити крові й
макрофаги тканин (клітини мікроглії нервової тканини, макрофаги печінки,
сполучної тканини, альвеолярні макрофаги легенів, остеобласти кісткової
тканини). Мікрофаги забезпечують захист переважно від піогенних бактерій,
макрофаги - від бактерій та вірусів, а також внутрішньоклітинних патогенних
найпростіших. До факультативних фагоцитів слід віднести фібробласти
сполучної тканини, ендотеліоцити синусів селезінки та печінки, ретикулярні
клітини кісткового мозку, селезінки, лімфатичних вузлів, клітини Лангерганса та
еозинофіли крові. Ці клітини мають слабку фагоцитарну активність.
Фагоцити свою неспецифічну захисну дію реалізують через фагоцитоз та піноцитоз.
Фагоцитоз (піноцитоз) являє собою процес активного поглинання
чужорідного агента та здійснюється в 3 стадії:
1 - адгезія часточок або молекул на фагоциті;
2 - поглинання фагоцитом твердих або розчинених часточок, формування фагосоми, яка зливається з лізосомами клітини, утворюючи фаголізосому;
3 - стадія перетравлення, у якій поглинені
речовини під впливом лізосомальних ферментів піддаються дезінтеграції. (У
деяких випадках фагоцитоз не завершується руйнуванням часточок чужорідного
агента, це пов'язано з рядом факторів, зокрема, функціональною недостатністю
ферментів. У деяких випадках фагоцитований мікроорганізм зовсім не піддається
руйнуванню й деякий час знаходиться всередині фагоцита.)
Природні кілери (ПК) також беруть участь в неспецифічному захисті
організму людини у вигляді прямої цитотоксичної дії - цитоліз клітин
трансплантату, пухлинних клітин, клітин, які інфіковані вірусом.
--- До клітинних специфічних факторів захисту слід віднести:
• Т-лімфоцити,
• В-лімфоцити,
• макрофаги (у периферійній крові - моноцити).
Клітинний імунітет - це такий тип імунної відповіді, в якому не беруть
участь ні антитіла, ні система комплементу. У процесі клітинного імунітету
активуються макрофаги, натуральні кілери, антиген-специфічні цитотоксичні
Т-лімфоцити, і у відповідь на антиген виділяються цитокіни. Лімфоцити кластера
диференціювання CD4 або Т-хелпери здійснюють захист проти різних патогенів.
Система клітинного імунітету виконує захисні функції наступними способами:
• шляхом актівації антиген-специфічних цитотоксичних Т-лімфоцитів, які можуть
викликати апоптоз соматичних клітин, демонструючи на поверхні епітопи
чужорідних антигенів, наприклад, клітин, заражених вірусами, що містять
бактерії і клітин пухлин, що демонструють пухлинні антигени;
• шляхом активації макрофагів і натуральних кілерів, які руйнують
внутрішньоклітинні патогени;
• шляхом стимулювання секреції цитокінів, які впливають на інші клітини імунної
системи, що беруть участь в адаптивному імунній відповіді і природженому
імунній відповіді.
Клітинний імунітет спрямований переважно проти мікроорганізмів, які виживають в
фагоцитах і проти мікроорганізмів, що вражають інші клітини. Система клітинного
імунітету особливо ефективна проти клітин, інфікованих вірусами, і бере участь
у захисті від грибів, найпростіших, внутрішньоклітинних бактерій і проти клітин
пухлин. Також система клітинного імунітету відіграє важливу роль у відторгненні
тканин.
Гуморальний імунітет У разі гуморального імунітету, захисні функції
виконують молекули, що знаходяться в плазмі крові, але не клітинні
елементи.(В-лімфоцити.) Т-клітини після контакту з антигеном “передають” сигнал
на В-клітини й уже В-лімфоцити трансформуються в спеціальні плазматичні
клітини, які виробляють антитіла. Одночасно В-лімфоциту необхідна інформація
від клітини крові макрофага, що здатна захоплювати й “переварювати” антиген.
При першій зустрічі імунокомпетентних клітин з антигеном формується первинна
імунна відповідь: спочатку з'являються антитіла класу імуноглобулінів М, потім
G і пізніше - А. При вторинній (повторній) відповіді на антиген відразу
виробляються імуноглобулін G.
47. Моноклональні антитіла, їх одержання та використання в медичній
практиці.
Моноклональні антитіла — це препарати антитіл, високоспецифічні до
однієї антигенної детермінанти, одержані з одного клону клітин-продуцентів in
vitro. Продуцентами моноклональних антитіл є гібридоми — клітини, одержані
шляхом злиття лімфоцита та мієломної клітини. Лімфоцит,як високодиференційована
клітина, продукує антитіла однієї специфічності in virto, але не розмножується.
Мієломна клітина, що походить із злоякісної пухлини, має здатність до
безмежного розмноження. Гібридомна ж клітина розмножується, утворюючи клон,
який продукує антитіла.
Етапи одержання моноклональних антитіл:
1.Імунізація тварин певним антигеном.
2.Одержання лімфоцитів від імунізованої тварини.
3.Одержання гібридом. Лімфоцити поодинці розміщують у мікрокамерах спеціальних панелей і додають мієломні клітини. Завдяки дії спеціального "ферменту злиття" або інших речовин, що впливають на клітинні мембрани, утворюються гібридні клітини. При цьому застосовують спеціальне інкубаційне середовище, в якому ні лімфоцит, ні мієломна клітина не виживають, а гібридома розмножується.
4. Відбір гібридом, які продукують потрібні антитіла. Досліджуючи наявність потрібних антитіл у культуральній рідині, відбирають необхідний клон.
5. Вирощування клону в промислових біотехнологічних умовах і одержання комерційних препаратів моноклональних антитіл.
Як правило, діагностичні моноклональні антитіла випускають міченими радіоізотопом або ферментом. Застосовують їх для виявлення антигенів, коли важливо уникнути перехресних реакцій із близькими антигенами. У мікробіології сфера їх застосування — ідентифікація бактеріальних, вірусних та інших антигенів. У неінфекційній імунології — виявлення поліпептидних та білкових гормонів (наприклад, рання діагностика вагітності на основі' виявлення гормону гонадотропіну в сечі). Важливе значення має застосування моноклональних антитіл для ранньої діагностики злоякісних пухлин на основі виявлення "ракових" антигенів, розроблені спеціальні тест-системи для діагностики раку кишкового тракту, пухлин жіночих статевих органів та ін.
48. Імунодефіцитні стани,
аутоімунні процеси. Комплексна оцінка імунного статусу організму.
Імунодефіцитні стани- патологічні стани, пов’язані
з недостатністю імунної системи.
Класифікація імунодефіцитів:
1) первинні (вроджені) — дуже рідкісні, причина — генетично обумовлений дефект імунної системи: порушене утворення антитіл (найчастіший — загальний варіабельний імунодефіцит [ЗВІД]), порушення клітинної відповіді, порушення фагоцитозу, дефіцит комплементу та інші дуже рідкісні причини;
2) вторинні (набуті) — спричинені впливом зовнішніх факторів або захворюванням; найчастіше мають змішаний характер (порушення специфічної [гуморальної і клітинної] та неспецифічної [напр., порушення системи комплементу] відповіді); основні причини — імуносупресивне лікування, інфекції (ВІЛ, вірус кору, ВПГ, бактеріальні [включно з мікобактеріальними] та паразитарні [малярія]), новоутворення (ХЛЛ, лімфома Ходжкіна, моноклональні гамапатії, солідні пухлини), метаболічні розлади (при цукровому діабеті, нирковій недостатності, печінковій недостатності, гіпотрофії), аутоімунні захворювання (СЧВ, РА, синдром Фелті), опіки, вплив факторів зовнішнього середовища (іонізуюче випромінювання, хімічні сполуки), вагітність, стрес, відсутність селезінки (аспленія вроджена або після спленектомії) або її дисфункція (функціональна аспленія — гіпоспленізм, при різних захворюваннях із супутнім ураженням селезінки), цироз печінки, старіння; набуті лейкопенії.
Аутоімунні хвороби - це атака імунної системи проти органів і тканин
власного організму, в результаті якої відбувається їх структурно-функціональний
пошкодження. Ці хвороби бувають органні та системні, до органних
відносяться аутоімунні тиреоїдит, енцефаломієліт, хвороби органів травлення,
обумовлені хронічними інтоксикаціями і порушенням обміну речовин,
гломерулонефрит, пов'язаний з відкладенням імунних комплексів; до системних
- аутоімунні хвороби сполучної тканини, ревматоїдний артрит та ін.
Вони можуть бути первинними і вторинними, але частіше вторинними.
Первинні аутоімунні хвороби виникають в результаті вроджених і набутих
порушень в імунній системі, що супроводжуються втратою толерантності імунокомпетентних
клітин до власних антигенів і появою заборонених клонів лімфоцитів. Вони також
виникають при порушенні фізіологічної ізоляції аутоантигенов (кришталик ока,
спермії, мієлін, нерозчинний колаген та ін), до яких немає імунної
толерантності.
Вторинні аутоімунні хвороби, пов'язані з частковою зміною власних
антигенів під впливом токсинів, лікарських речовин, мікроорганізмів, паразитів,
денатурацією білків пошкоджених клітин і тканин та іншими факторами, а також з
імунізацією антигенами мікроорганізмів має подібні детермінанти з антигенами
клітин тварин.
Імунний статус людини - це клінічний стан організму, а також
кількісний та функціональний стан вроджених та адаптивних гуморальних і
клітинних факторів імунітету. Показання для дослідження імунного статусу:
схильність до хронічних гнійно-септичних, наявність пухлинних
захворювань, підозра на імунодефіцит, здорові особи, які будуть
працювати в екстримальних (шкідливих) умовах. Тести in vivo (шкірні
тести), ретгенологічічне дослідження лімфоїдних органів (тимуса). Принципи оцінки імунного статусу: Двохетапний
принцип. Поланковий
принцип дослідження імунної
системи (фагоцитарна, клітинна, гуморальна ланки) залежно від клінічного прояву
імунодефіциту. Серед лабораторних
методів, використовуваних в цілях іммунодіагностики, особливе місце
займають:
1) методи, засновані на детектуванні клітин і молекул імунної системи за
допомогою маркованих моноклональних антитіл (МАТ). ( Отримані моноклональні антитіла маркують
флуорохромами, радіоактивним ізотопом або іншим способом і, використовуючи
основну властивість антитіл - здатність зв'язуватися з антигеном, детектируют
досліджувані молекули на окремих клітинах, біопсійних зразках тканин або в
інших матеріалах. ) Реєстрацію результатів здійснюють за допомогою люмінесцентного
мікроскопа. Якщо МАТ марковані радіоактивним ізотопом, то результати
реєструють за допомогою лічильників іонізуючого випромінювання, або із
застосуванням авторадіографіі. Імуноферментний метод, метод
іммуноелектронной мікроскопії, іммуноцітохіміі та імуногістохімії також
відносяться до цієї групи методів.
2) серологічний метод. Цей
метод переважно використовується для діагностики деяких інфекційних захворювань
(для визначення рівня антигенспецифических антитіл або антигенів збудника), для
визначення груп крові, а також для визначення С-реактивного білка і деяких
інших прозапальних білків, що циркулюють у кровоносному руслі в достатньо
високій концентрації.
3) молекулярно-генетичні методи (полімеразна ланцюгова реакція - ПЛР, метод
молекулярної гібридизації з використанням ДНК-, РНК-зондів, реакція
секвенцірованія). В основі цих методів - дослідження окремих генів,
детекція мутацій. Молекулярно-генетичні методи застосовують для підтвердження
первинних (вроджених) імунодефіцитів, для визначення гаплотипу головного
комплексу гістосумісності при виявленні ризику розвитку аутоімунних процесів,
для виявлення в біологічному матеріалі геному мікроорганізмів та ін;
4) культурально-біологічні методи. Це також велика група методів,
що припускають застосування в якості допоміжних реагентів клітин тварин
(еритроцитів барана, наприклад), мікроорганізмів (для визначення фагоцитарної
активності часто використовуються стафілококи, кандиди). Крім цього в процесі
проведення дослідження застосовується культивування клітин імунної системи в
лабораторних умовах. Зазвичай ця група методів застосовується для оцінки
функціональної активності клітин імунної системи.
49. Вакцини.
Історія одержання. Класифікація вакцин. Корпускулярні, хімічні, синтетичні,
генноінженерні та антиідіотипові вакцини.
Вакцини (Vaccines) - препарати,
призначені для створення активного імунітету в організмі щеплених людей чи
тварин. Основним діючим початком кожної вакцини є імуноген, тобто корпускулярна
чи розчинена субстанція, що несе на собі хімічні структури, аналогічні
компонентам збудника захворювання, відповідальним за вироблення імунітету.
До складу вакцини можуть входити наступні компоненти:
– Антиген — основний компонент вакцини, до якого виробляється імунітет
проти конкретного захворювання.
– Ад’юванти — речовини, що дозволяють посилити імунну відповідь на
введену вакцину. – Консерванти і стабілізатори — речовини, необхідні для
збереження якостей вакцини.
– Вода для ін’єкцій або фізіологічний розчин.
• Усі зазначені компоненти вакцини добре вивчені, вводяться в організм у
невеликій кількості та безпечні.
Історію створенні засобів специфічної профілактики можна розділити втричі періоду:
1.Несвідомі спроби біля підніжжя наукової медицини штучно заражати здорових покупців, безліч тварин виділеннями від хворих на легкої формою захворювання.
2. Створення великої кількості вакцин з убитих бактерій.
3. Створення й застосування їх живих, убитих, субодиничних вакцин.
Розрізняють такі види вакцин:
• Живі ослаблені (атенуйовані) –
вірусні – бактеріальні
• Інактивовані (вбиті):
Цільно- – вірусні – бактеріальні
Фракційні – білкові • анатоксини
Субодиничні – полісахаридні • неко’юговані • кон’юговані
(Вірусні – Поліо (ІПВ) – Гепатит А – Сказ)
(Бактеріальні – Кашлюк (цільноклітинна) – Черевний тиф – Холера – Чума)
(Субодиничні – Гепатит В – Грип – Кашлюк (безклітинна) – ВПЛ)
(Анатоксини – Дифтерія – Правець)
Вакцина адсорбована (v.adsorptum) - У., антигени якої сорбовані на речовинах, посилюючих і пролонгуючих антигенне роздратування.
Вакцина антирабічна(v.antirabicum; анти- + латів.rabies сказ) - У., виготовлена з штами фіксованого вірусу сказу в суспензії тканин мозку тварин чи культурі клітин та призначена попередження захворювання в осіб, покусаних тваринами, хворими сказом (підозрюваними на захворювання).
Вакцина асоційована (v.associatum; сін.: У. комбінована, У. комплексна,поливакцина) - препарат, що з кількох У. різних типів, готовий до одночасної імунізації проти кількох інфекційних захворювань.
Вакцина жива (v.vivum) - B., яка містить життєздатні штами патогенного мікроорганізму, ослаблені до ступеня, яка виключає виникнення захворювання, але цілком зберегли антигенні властивості, що зумовлюють формування специфічного імунітету у щепленого.
Вакцина полівалентна (v.polyvalens; грецьк.poly - багато + латів.valens,valentis сильний) - У., виготовлена з урахуванням кількох сіркологічних варіантів збудника однієї інфекційної хвороби.
Вакцина убита (v.inactivatum) - У., виготовлена з мікроорганізмівинактивированних (убитих) впливом фізичних чи хімічних чинників.
Корпускулярні вакцини — це бактерії, віруси, інактивовані хімічним (формалін, спирт, фенол) чи фізичним (тепло, ультрафіолетове опромінення) впливом. Прикладами корпускулярних вакцин є: коклюшна (як компонент АКДС і Тетракок), антирабічна, лептоспірозна, грипозні цельновіріонні, вакцини проти енцефаліту, проти гепатиту А (Аваксим), інактивована поліовакцина.
Хімічні вакцини містять компоненти клітинної стінки чи інших частин
збудника, як, наприклад, в ацеллюлярній вакцині проти коклюшу, коньюгированной
вакцині проти гемофільної інфекції чи у вакцині проти менінгококкової інфекції.
Синтетичні вакцини - є поєднанням специфічного синтетичного антигену
(гаптени, білки, полісахариди) з ад'ювантом, імунопотенціатором та ін.
Отримують синтетичні антигенні молекули хімічним синтезом. Молекула синтетичних
вакцин може містити різнорідні ділянки (епітопи), які здатні формувати імунітет
до різних видів інфекцій. Володіють високим ступенем стандартності, слабкою
реактогенністю, безпечні.
Біосинтетичні вакцини — це вакцини, отримані методами генної інженерії які є штучно створеними антигенними детермінантами мікроорганізмів. Прикладом може служити рекомбінантна вакцина проти вірусного гепатиту B, вакцина проти ротавірусної інфекції. Для їхнього одержання використовують дріжджеві клітини в які вбудовують вирізаний ген, що кодує вироблення необхідного для одержання вакцини протеїну, що потім виділяється в чистому вигляді.
Генно-інженерні вакцини - Принцип створення : до структури ослаблених вірусів,
бактерій, дріжджів або клітин вищих організмів вбудовується ген, який
відповідає за утворення антигену того збудника, проти якого буде спрямована
вакцина. В якості вакцин можуть використовуватися: самі модифіковані
мікроорганізми (наприклад, антирабічна вакцина для тварин на основі
осповакцини) – рекомбінантні вакцини, очищений антиген, який утворився при
культивуванні мікроорганізму in vitro (наприклад, вакцина проти гепатиту В).
Антиідіотипові вакцини одержують шляхом послідовної імунізації
різних видів організмів. При першій імунізації на АГ-детермінанти або епітопи
або антитіла, їхні активні центри називаються ідіотипами. При другій імунізації
ідіотипи виконують роль АГ-детермінант. Проти них утворюються антиідіотипи. Їх
використ як вакцини. Контроль 1) на нешкідливість,
іммуногенність, стерильність, контамінацію.
50 . Живі вакцини, принципи одержання. Контроль, практичне використання
живих вакцин, оцінка ефективності.
Живі вакцини - біологічні препарати
виготовленні з живих бактерій або вірусів з пониженою вірулентністю, але
вираженими імуногенними властивостями.Індукують довготривалий і напружений
поствакцинальний імунітет, є найбільш ефективними.
Для виготовлення використовують «атенуацію» - зниження вірулентності,
шляхом несприятливих умов культивування, селекцію найменш вірулентних штамів.
Їх важко зберігати, стандартизувати ,контролювати активність. У людей зі
слабким імунітетом живі вакцини можуть викликати захворюваня. Відносяться :
вакцини проти туберкуульозу.(БЦЖ),кору, жовтої гарячки,поліомієліту, сказу,
віспи та інш.
Живі атенуйовані вакцини
Їх виготовляють з атенуйованих слабовірулентних штамів бактерій або вірусів, які не здатні викликати захворювання, але їх залишкова вірулентність дає змогу розмножуватися в організмі щепленої тварини, викликає доброякісний інфекційний процес, у результаті якого в організмі виробляються специфічні антитіла.
Атенуйовані штами одержують відбиранням
спонтанних мутантів, або ж штучним послабленням вірулентності мікроорганізмів
при пасажах на інших видах тварин чи курячих ембріонах, вирощуванні на
нехарактерних для мікроорганізму поживних середовищах, при дії фізичних
(температура, ультрафіолетове, рентгенівське та гамма-опромінення) і хімічних
факторів. Одержані мутанти повинні стійко передавати свої властивості за
спадковістю.
Завдяки залишковій вірулентності, властивості розмножуватися в організмі, живі
вакцини мають виражену імуногенність, імунітет розвивається протягом кількох
днів, має високу напругу і на тривалий період; вакцину вводять одноразово, в
невеликій кількості.
Недоліки живих вакцин
- можливі ускладнення в ослаблених тварин внаслідок залишкової вірулентності;
- робота з живими вакцинами потребує великої обережності, щоб не допустити поширення вакцинного штаму у зовнішньому середовищі;
- за один – два дні до вакцинації, і протягом тижня після вакцинації не можна давати тваринам лікарських речовин, які б діяли на вакцинний штам;
- при розчиненні й застосуванні вакцини слід обережно використовувати дезречовини.
Контроль живих вакцин
На: - стерильність (вірусні), чистоту й типовість росту (бактеріальні вакцини) – висівом на поживні середовища;
- нешкідливість – введенням лабораторним тваринам;
- активність (імуногенність) – вакцинацією
тварин із подальшим їх зараженням польовим штамом.
51. Хімічні вакцини і анатоксини, принципи
одержання. Контроль, практичне використання живих вакцин, оцінка ефективності.
Хімічні вакцини є вакцинами другого покоління, вони містять уже очищені антигени збудників інфекційних захворювань, отримані переважно хімічними методами.
Принцип одержання: виділення (використовують трихлороцтову кислоту, фенол, ферменти тощо) та очищення антигенних комплексів від баластних речовин.
Переваги:
1. характеризуються слабкою реактогенністю
2. генетично і онкогенно безпечні
3. стійкі до впливу зовнішнього середовища
4. можуть використовуватися у різних асоціаціях
Недоліки: швидко виводяться з організму і є менш імуногенними.
Анатоксини (А.) – вид вакцин, який використовують для активної імунопрофілактики токсинемічного інфекційного захворювання.
Одержання:
1) обробка екзотоксинів бактерій 0,4% розчином формаліну при 37֯ С протягом 3-4 тижнів ( У результаті такої обробки токсини повністю втрачають токсичні властивості, але зберігають антигенні й імуногенні)
2) очищення від баластних речовин
3) концентрація і адсорбція на сорбентах (Al(OH)3 та ін.)
4) перевірка отриманого препарату на стерильність, нешкідливість і активність
Живі вакцини - біологічні препарати виготовленні з живих бактерій або вірусів з пониженою вірулентністю, але вираженими імуногенними властивостями. Відносяться: вакцини проти туберкульозу(БЦЖ), кору, жовтої гарячки, поліомієліту, сказу, віспи та інші. Для виготовлення використовують «атенуацію» - зниження вірулентності, шляхом несприятливих умов культивування, селекцію найменш вірулентних штамів.
Контроль живих вакцин на:
• стерильність (вірусні), чистоту й типовість росту (бактеріальні вакцини) – висівом на поживні середовища;
• нешкідливість – введенням лабораторним тваринам;
• активність (імуногенність) – вакцинацією тварин із подальшим їх зараженням польовим штамом.
Переваги: індукують довготривалий і напружений поствакцинальний імунітет, є найбільш ефективними.
Недоліки: їх важко зберігати, стандартизувати, контролювати активність. У людей зі слабким імунітетом живі вакцини можуть викликати захворювання.
52. Анатоксини, їх одержання, очищення, одиниці виміру, використання, оцінка.
Анатоксини (А.) – вид вакцин, який використовують для активної імунопрофілактики токсинемічного інфекційного захворювання.
Одержання:
5) обробка екзотоксинів бактерій 0,4% розчином формаліну при 37֯ С протягом 3-4 тижнів ( У результаті такої обробки токсини повністю втрачають токсичні властивості, але зберігають антигенні й імуногенні)
6) очищення від баластних речовин
7) концентрація і адсорбція на сорбентах (Al(OH)3 та ін.)
8) перевірка отриманого препарату на стерильність, нешкідливість і активність (Активність визначають у реакції нейтралізації токсину антитоксином та реакції флокуляції, виражаючи в міжнародних одиницях (МО))
Використовують:
• очищений адсорбований дифтерійний А.
• очищений адсорбований правцевий А.
• очищений адсорбований стафілококовий А.
• адсорбований дифтерійно-правцевий А.
• правцевий і дифтерійний А. входять до складу асоційованої коклюшно-дифтерійно-правцевої вакцини
• холероген-анатоксин — до складу холерної вакцини
Для досягнення напруженого антитоксичного імунітету необхідне, як правило, дворазове введення анатоксину з подальшою ревакцинацією. Профілактична ефективність- 95-100% і зберігається протягом кількох років.
Переваги:
1) можливість їх тривалого збереження без втрати антигенних та імуногенних властивостей;
2) забезпечують збереження стійкої імунологічної пам’яті , тому при повторному введені анатоксину людям, щепленим навіть більше 10 років тому, відбувається швидке утворення антитоксичних антитіл у високих титрах.
Недоліки:
• швидко виводяться з організму
• не перешкоджають колонізації мікроорганізмів (тому не запобігають бактеріоносійству і поширенню токсигенних штамів в імунізованих колективах)
53. Корпускулярні вакцини з убитих мікробів. Принципи одержання, контроль, оцінка ефективності.
Корпускулярні вакцини – убиті вакцини, які отримують із культур мікроорганізмів, убитих за допомогою нагрівання чи хімічних речовин, відносяться до вакцин першого покоління.
Одержання: проводять відбір вірулентних штамів бактерій чи вірусів, які мають повний набір необхідних антигенів та інактивують їх. Для інактивації використовують фізичні (нагрівання, висушування, ультрафіолетове випромінювання, іонізуюче випромінювання) і хімічні методи (обробка формаліном,ацетоном,спиртом).
Переваги:
1. Можливість добору високо антигенних штамів мікроорганізмів.
2. Зручне дозування, можна довгий час зберігати.
3. Відсутність впливу на генетичний апарат.
4. Неможлива реверсія вірулентності.
5. Практично відсутня можливість контамінації.
Недоліки:
1. Слабший (порівняно з живими вакцинами) імунітет.
2. Парентеральне введення.
3. Відсутність місцевого імунітету.
4. Значна кількість баластних речовин, які можуть стати причиною алергічних реакцій.
54. Історія відкриття і головні етапи розвитку вірусології. Роль Д.Й.Івановського. Внесок вітчизняних вчених. Методи вивчення вірусів, їх оцінка.
Була відкрита у 1892 році російським ученим Івановським. Він вивчав хворобу листків тютюну - тютюнову мозаїку. Звичайними методами збудника виділити не вдавалося. Івановський отримав сік з хворих листків, і профільтрував його та заразив здорові листки, в результаті чого розвилась мозаїка.
Його основні відкриття:
1) мікроорганізми, що фільтруються через бактеріальні фільтри;
2) корпускулярна природа (частка);
3) інфекційність фільтрату;
4) спроможність до кристалізації.
Етапи розвитку:
Кінець XIX - початок XX-го століття. Були відкриті наступні віруси: вірус тютюнової мозаїки; ящура; жовтої лихоманки; віспи і трахоми; поліомієліту; кору; вірус герпеса.
30-ті роки - в якості експериментальної моделі для виділення вірусів стали використовуватися курячі ембріони, які мають високу чутливість до вірусів грипу, віспи, лейкозу. Відкрито: вірус грипу; кліщового енцефаліту.
40 роки: Введення в вірусологію методу культури клітин стало важливою подією, яка дала можливість отримання культуральних вакцин проти поліомієліту, паротиту, кору та краснухи.
50-і роки: Відкрито віруси: аденовіруси; краснухи;
віруси парагрипу.
70-і роки: Відкриття у складі РНК-вмісних онкогенних
вірусів ферменту зворотної транскриптази (ревертази). Відкрито віруси: вірус
гепатиту B; ротавіруси, вірус гепатиту A.
80-і роки. Компоненти вірусів, відповідальні за
розвиток пухлин, назвали онкогенами. Відкрито віруси: імунодефіциту людини;
вірус гепатиту C.
Методи вивчення вірусів: 1) електронним мікроскопом;2) біохімічні методи;3) молекулярна генетика;4) культивування вірусів,5) моделювання захворювань на тваринах.
55. Морфологія і ультраструктура вірусів. Типи симетрії вірусів. Хімічний склад, функції складових компонентів вірусів.
Морфологічні форми:
- сферичнівіруси грипу, кору
- паличкоподібні
- кубоїдальні віруси натуральної віспи, папіломи, аденовіруси
- сперматозоїдні віруси бактерій — фаги
- зіркоподібні астровіруси
Ультраструктура: — геном (ДНК або РНК) — оболонка (капсид та суперкапсид)
1. Прості віруси – мають одну оболонку – капсид
2. Складні віруси – мають капсид і суперкапсид — рецепторна система (глікопротеїдні або гліколіпідні молекули) — необов ’ язкові компоненти (ферменти зовнішні та внутрішні)
Віріон:
Нуклеїнова к-та ДНК/РНК або відповідний нуклеопротеїди, оточений однією або двома оболонками.
Капсида — перша оболонка, що оточує нуклеїнову к-ту. Містить капсомери — білкові субодиниці
Нуклокапсид — містить капсид разом з нуклеїновою кислотою. Характерний для простих вірусів
Суперкапсид — покриває нуклеокапсид. Наявний у складних вірусів. Складається з двошарової ліпідної або білкової мембрани. В нього занурені глікопротеїди, які утворюють шипи.
Капсомери розміщуються в певному порядку, залежно від характеру якого розрізняють 3 групи вірусів:
1. спіральний тип симетрії нуклеокапсид трубчастої форми. Пр: вірус тютюнової мозаїки
2. кубічний тип симетрії ізометричні
3. комбінований тип симетрії Пр: збудник лейкозу, саркоми
Хімічний склад:
- нуклеїнові кислоти ДНК або РНК
- білки
- вуглеводи у ортоміксовірусів
- ліпіди у ортоміксовірусів
56. Бактеріофаг, історія вивчення. Структура, класифікація фагів за морфологією. Методи якісного і кількісного вивчення бактеріофагів. Практичне використання бактеріофагів.
Бактеріофаг — це особливі представники царства Vira, що здатні паразитувати в клітинах бактерій, актиноміцетів, синьозелених водоростей.
Їх характерна літична дія на бактерії була відкрита на початку ХХ століття. Ф. Тварт (1915) спостерігав на поверхні культури розчинених мікрококів прозору пляму. Він переносив цю пляму в інші місця і знову спостерігав лізис бактерій.
Класифікація бактеріофагів за морфологією:
• І група — ниткоподібні фаги;
• ІІ група — сферичні фаги;
• ІІІ група — сферичні з рудиментом хвостика;
• ІV група — сферичні з коротким хвостиком;
• V група — сферичні з довгим хвостиком, що не скорочується;
• VI група — сферичні з довгим хвостиком; що скорочується.
Структура бактеріофага (на прикладі сферичного бактеріофага з довгим хвостиком, що скорочується):
• Ікосаедральна головка з кубічним типом симетрії, що містить ДНК або РНК, одно- або двоспіральну молекулу;
• Комірець;
• Хвостик спірального типу симетрії, що складається зі стрижня і чохла. До складу чохла входить скорочувальний актиноподібний білок. Всередині стрижня є канал, через який бактеріофаг вводить свою нуклеїнову кислоту. На кінці хвостика – 6-кутова базальна пластинка, від якої відходять 6 шипів (зубців) і 6 ниток (фібрил) – органи прикріплення. У деяких фагів на шипах і у базальній пластинці є лізоцим.
Із зовнішнього середовища бактеріофаги виділяють шляхом індукції із лізигенних культур. В лабораторних умовах підтримують шляхом пасажів і культурах чутливих бактерій.
Методи вивчення бактеріофагів:
• Якісний метод – титрування в рідкому середовищі за методом Апельмана – визначає інфекційну активність. Методика: серійні розведення бактеріофагів в рідкому поживному середовищі, після цього в кожну пробірку вводять чутливі бактерії. Визначають найбільше розведення, де ще відбувається лізис бактерій.
• Кількісний метод – метод агарових шарів за Граціа – визначення окремих фагових частинок. Методика: в чашку Петрі поміщають шар 2% агару. Після застигання агару на нього вміщують 2 мл розплавленого і охолодженого до 45о 0,7% агару, в які попередньо додають концентровану суспензію бактерій і певний об’єм суспензії бактеріофага. Після застигання верхнього шара, чашку інгібують в термостаті. Бактерії при цьому розмножуються в товщі верхнього шару, утворюючи непрозорий фон, на якому видно колонії фага у вигляді прозорих бляшок.
Практичне використання бактеріофагів:
• Застосування наборів стандартних фагів для фаготипування збудників інфекційних захворювань бактеріальної природи в медичній мікробіології
• Використання препаратів бактеріофагів з лікувально-діагностичною метою при різних інфекційних захворюваннях. Наприклад: моновалентні протейні бактеріофаги, полівалентний піобактеріофаг тощо.
57. Форми взаємодії бактеріофагів з бактеріальною клітиною. Вірулентні і помірні фаги. Характеристика продуктивної взаємодії. Лізогенія і фагова конверсія.
За характером взаємодії бактеріофагів з бактеріальною клітиною вони поділяються на вірулентні (літичні) та помірні.
Вірулентні (літичні) бактеріофаги викликають продуктивну форму інфекції (бактеріофаг активно репродукується у бактерії-господарі). Вихід дозрілих бактеріофагів відбувається шляхом лізису клітини, що здійснюється вільним лізоцимом.
Помірні бактеріофаги індукують редуктивну форму інфекції (геном бактеріофага проникає в клітину господаря та інтегрується в її геном). При цьому фаг переходить у стан профага (геному бактеріофага, асоційованого з бактеріальною хромосомою, який спадково передається в необмеженому числі поколінь), а інфікована клітина стає лізогенною (може додатково набувати нових ознак, детермінованих геномом бактеріофага).
При продуктивній взаємодії бактеріофаг активно репродукується у клітині-господарі. При цьому його цикл життя короткий. Із одного фага в інфікованій клітині синтезується 200-300 нових фагів.
Лізогенія – це явище, коли профаг активується спонтанно чи під впливом фізичних і хімічних факторів, переходить у вегетативний стан і викликають продуктивну інфекцію з лізисом бактеріальної клітини.
Фагова конверсія, або лізигенна конверсія – зміна властивостей мікроорганізмів під впливом профага.
58. Сучасні погляди на природу і походження вірусів. Місце вірусів у системі живого.
Походження вірусів залишається остаточно нез’ясованим, існує три основні
гіпотези щодо походження вірусів:
• Віруси походять від доклітинних форм життя. Прихильники цієї гіпотези вважають, що віруси – це потомки древніх до клітинних форм життя – протобіонтів. Протобіонти дали початок, з одного боку, клітинам, а з другого – вірусам, які з часом пристосувалися внутрішньоклітинного паразитизму.
• За другою гіпотезою віруси є нащадками бактерій, що зазнали регресивної еволюції. Розмножуючись у клітинах хазяїна, маючи готове поживне середовище, бактерії спрощували свою організацію, втрачали окремі ферментні системи і здатність до самостійного метаболізму. Згідно цієї гіпотези рикетсії та хламідії виступають як перехідна ланка між бактеріями та вірусами, маючи обмежений енергетичний обмін.
• Згідно третьої гіпотези, віруси походять від компонентів клітини, зокрема генетичних елементів або клітинних органел, що вийшли з-під контролю геному клітини та набули відносної автономності. ЇЇ називають гіпотезою «скажених або шалених генів». Різні віруси могли утворитися з нуклеїнових кислот, хлоропластів, мітохондрій. Вони виникали та еволюціонували разом з клітинними формами життя. Будучи, з одного боку, автономними генетичними структурами, а з другого – нездатними розмножуватися поза клітинами, віруси протягом біологічної еволюції пройшли різноманітні шляхи розвитку.
Місце вірусів у системі живого:
Віруси мають генетичні зв'язки з представниками флори і фауни Землі. За допомогою вірусів може відбуватися так званий горизонтальний перенос генів (ксенологія), тобто передача генетичної інформації не від батька до сина і так далі, а між двома неспорідненими особинами. Іноді віруси утворюють з тваринами симбіоз.
59. Принципи класифікації вірусів. Основні властивості вірусів людини і тварин.
Сучасна класифікація вірусів є універсальною для вірусів хребетних, безхребетних, рослин, грибів, найпростіших і бактерій. Вона ґрунтується на фундаментальних властивостях вірусів, із яких провідними є ознаки, що характеризують нуклеїнову кислоту, морфологію, стратегію геному (механізм реплікації) та антигенні властивості.
В основу сучасної класифікації вірусів покладено такі основні критерії:
1)тип нуклеїнової кислоти (ДНК або РНК), її структура (кількість ниток);
2)наявність зовнішньої ліпопротеїнової оболонки;
3)стратегія вірусного геному (механізм реплікації);
4)розмір і морфологія віріона, тип симетрії, кількість капсомерів;
5)форми генетичних взаємодій;
6)спектр сприйнятливих хазяїв;
7)патогенність, у тому числі цитопатичні зміни та утворення тілець-включень у клітинах;
8)географічне поширення;
9)спосіб передавання;
10)антигенні властивості.
На основі перелічених ознак віруси поділяються на порядки, родини, підродини, роди і види. Формування родин проводиться за типом нуклеїнової кислоти та наявністю зовнішньої ліпопротеїнової оболонки. Поділ на підродини, роди і види ґрунтується на основі решти ознак. Порядки об’єднують родини вірусів з подібною організацією геному та єдиним механізмом реплікації.
Основні властивості вірусів:
• Ультрамікроскопічні розміри
• Містять нуклеїнову кислоту тільки одного типу – ДНК або РНК
• Не здатні до росту або бінарного поділу
• Розмножуються шляхом відтворення себе з власної геномної нуклеїнової кислоти
• Не мають власних білоксинтезуючих систем
• Являються абсолютними внутрішньоклітинними паразитами. Середовищами існування для них є клітини рослин, тварин та людей.
60. Реакції вірусної гемаглютинації та вірусної гемадсорбції. Механізм, практичне значення, використання, діагностична цінність.
Механізм реакції реакції вірусної гемаглютинації
• На поверхні деяких вірусів можуть знаходитися білки – гемаглютиніни, що здатні зв’язуватись з рецепторами еритроцитів певних видів тварин. При додаванні такого вірусу до зависі еритроцитів, вірус відгірає роль «клею» - специфічного ліганду, що єднає еритроцити між собою.
• Позитивна реакція – осад у вигляді «парасольки», негативна – у вигляді «ґудзика».
Практичне значення
• Гемаглютинуючий титр вірусу – найбільше розведення матеріалу, що дає картину повної гемаглютинації.
• Видову приналежність аглютинованих еритроцитів використовують для індикації вірусів. Так, віруси грипу типів А і В аглютинують еритроцити курей, морських свинок, людини з 0 групою крові, а віруси грипу типу 3 – лише еритроцити курей та людини. Більшість параміксовірусів також аглютинують еритроцити курей, людини і морських свинок, алі вірус кору, що до них належить, - лише еритроцити мавп.
Механізм реакції реакції вірусної гемадсорбції
• Реакція гемадсорбції – здатність культур клітин, інфікованих гемаглютинуючими вірусами, адсорбувати на своїй поверхні еритроцити.
Практичне значення
• Індикація гемаглютинуючих вірусів
• Принцип реакції гальмування гемадсорбції базується на явищі гемадсорбції.
61. Серологічні реакції, які використовують у вірусології. Реакція віруснейтралізації, механізм, принципи використання, діагностична цінність.
Механізм реакції вірус нейтралізації:
• При вивченні нейтралізації цитопатичної дії вірусів в культурі клітин компонентами реакції є вірусмісткий матеріал, імунна противірусна сироватка, спеціальні живильні середовища та культура клітин у пробірках або флаконах. Її підбирають залежно від біологічних властивостей вірусів. Найчастіше використовують культури клітин HeLa, СМЦ, нирок мавп, первинні культури клітин курячих чи людських ембріонів.
• Для серологічної діагностики вірусних інфекцій (встановлення концентрації противірусних антитіл у сироватці крові хворого) застосовують відомий вірусмісткий матеріал
• Затримка цитопатичної дії вірусу в культурі клітин, в яку вносили суміш вірусу і сироватки хворого (при наявності дегенеративних змін в клітинах у контрольних пробірках, в які вносили тільки вірус), свідчить про наявність у хворого противірусних антитіл.
• Зменшення чи відсутність хворих та загиблих тварин – наявність у хворих противірусних антитіл
Принципи використання:
• Принцип реакції ґрунтується на взаємодії специфічних антитіл імунної сироватки з вірусом, яке призводить до нейтралізації останнього.
• В результаті вірус втрачає здатність до репродукції, ушкоджувати клітини та викликати захворювання у сприйнятливих тварин.
Діагностика:
• Використовується для діагностики вірусних інфекцій
62. Реакція гальмування гемаглютинації, її механізм, умови постановки, принципи використання, діагностична цінність.
Механізм
• Противірусні антитіла (антигемаглютиніни) блокують активні центри вірусних гемаглютинінів і перешкоджають склеюванню еритроцитів.
• Серологічну ідентифікацію вірусів здійснюють за допомогою відомих діагностичних противірусних сироваток чи препаратів імуноглобулінів
Умови постановки (серологічна діагностика вірусних інфекцій)
• Компонентами реакції є невідомі антигени (вірусмісткий матеріал), специфічні імунні противірусні (або проти окремих вірусних антигенів) сироватки, еритроцити
• Завдяки використанню відомих вірусовмісних матеріалів визначають титри противірусних антигемаглютинінових антитіл у сироватках пацієнтів.
• Позитивною реакцією вважають утворення червоного зернистого з нерівними краями осаду, який дифузно розташовується на дні пробірки.
• Негативний результат - наявність компактного осаду у вигляді “ґудзика” на дні пробірки або лунки, який може стікати при її нахиленні.
• При частковій аглютинації утворюється осад у вигляді кільця
Принципи використання
• Реакція базується на здатності блокувати гемаглютинуючій властивості вірусів за допомогою специфічних антитіл. У результаті цього спостерігається затримка аглютинації еритроцитів
Діагностична цінність
• Ідентифікація вірусів
• Серологічна діагностика вірусних інфекцій
63. Реакція зв’язування комплементу, її суть, оцінка. Особливості постановки реакції зв’язування комплементу при вірусних інфекціях.
Суть
• належить до непрямих двосистемних гетерологічних реакцій
• ґрунтується на принципі взаємодії комплементу із специфічним комплексом антиген-антитіло. Внаслідок цього не відбувається гемолізу сенсибілізованих еритроцитів.
Постановка
• Компоненти реакції: вірусмісткий матеріал, специфічна імунна сироватка, комплемент, гемолітична сироватка, еритроцити барана та електроліт.
• При виконанні реакції в окремих пробірках змішують вірусмісткий матеріал, специфічну імунну сироватку і комплемент у робочій дозі. Після інкубування цієї першої системи до неї додають попередньо сенсибілізовані гемолітичною сироваткою еритроцити барана. Після витримування дослідних пробірок при відповідній температурі проводять облік результатів. При утворенні специфічного комплексу між вірусами та імунною сироваткою він набуває здатності адсорбувати комплемент.
• Особливості РЗК при вірусологічних інфекціях: її можна ставити як при температурі 37 °С (інкубуючи систему “антиген – антитіло – комплемент” протягом 1 год), так і на холоду (+4 °С протягом 18 год), а також використовуючи мікрометод, коли всі інгредієнти реакції беруться в об’ємі не 0,5 мл, а 0,25 мл.
• РЗК використовують майже при всіх вірусних інфекціях.
Оцінка
• При утворенні специфічного комплексу між вірусами та імунною сироваткою він набуває здатності адсорбувати комплемент. Тому наступне додавання гемолітичної системи (при відсутності вільного комплементу) не супроводжується лізисом еритроцитів – позитивний результат.
• Якщо антигени та антитіла є гетерологічними, вільний комплемент зв’язується із сенсибілізованими еритроцитами барана, викликаючи їх гемоліз.
• Залежно від ступеня вираження гемолізу реакцію оцінюють за 4-плюсовою системою: від “++++” – різко позитивна реакція (прозора рідина і осад еритроцитів) до “–“ – негативна реакція (відсутність осаду еритроцитів, повний гемоліз або “лакова кров”).
64. Реакції з міченими антитілами і антигенами у вірусології. Реакція імунофлюоресценції (РІФ)
Суть РІФ:
• При зв’язуванні відомих мічених антитіл із досліджуваним антигеном (або міченого антигену з антитілом хворого) під час дослідження у флуоресцентному мікроскопі утворення «антиген-антитіло» виявляється за світінням об’єктів, покритих молекулами міченого реагенту (вірус-інфіковані клітини)
• РІФ є високоспецифічною і чутливою діагностичною реакцією. Дозволяє не тільки швидко виявляти антигени збудника, а й визначати характерне місце локалізації цих антигенів в інфікованій клітині
65. Використання клітинних культур у вірусології. Класифікація культур клітин. Поживні середовища для культивування клітин.
У вірусології культури клітин використовуються дуже широко, оскільки з ними порівняно легко працювати у лабораторії, на відміну від інших методів — вирощування вірусів на курячих ембріонах або у організмі живих тварин. Крім того на моношарі клітинної культури можна добре вивчити цитопатичну дію вірусів, за утворенням внутрішньо-клітинних включень, бляшок, у реакціях гемадсорбції й гемаглютинації та за кольоровою пробою.
• Класифікація клітинних культур
1. Первинно-трипсинізовані - отримують із подрібнених тканин людини та тварин шляхом їх обробки трипсином чи іншими ферментами. Витримують лише 5-10 поділів (пасажів).
2. Перещеплювані - клітини, які набули здатності до безмежного розмноження, оскільки є похідними пухлин людини та тварин.
3. Напівперещеплювані (диплоїдні) - можуть витримувати до 100 пасажів, зберігаючи при цьому вихідний диплоїдний набір хромосом.
• Поживне середовище - субстанція, яку використовують для лабораторного (штучного) вирощування організмів. На сьогодні відомо безліч стандартних біологічних поживних середовищ. Основа багатьох середовищ, які використовують, зокрема, для культивування бактерій, бактеріофагів, личинок дрозофіл тощо — агар-агар. За набором специфічних компонентів можуть бути виділені мінімальне середовище, селективне середовище тощо.
Поживні середовища для культур кліток містять повний набір амінокислот, вітамінів, ростові фактори: гідролізат лактальбуміна, сухі середовища і концентрати, які перед використанням розводять. Для вирощування клітинних культур використовують ростові середовища, збагачені сироватками тварин і людини (бичача сироватка, ембріональна коров'яча сироватка).
• Види середовищ: МПА, МПБ, Середовище Ендо, Левіна, Плоскірєва, Кітта-Тароцці, Левенштейна-Йєнсена, Прайса, Сабуро, Ресселя, сусло-агар, гліцеринові і картопляні середовища тощо.
66. Види взаємодії вірусів і клітин. Характеристика продуктивної взаємодії, етапи.
Взаємодія вірусу з клітиною хазяїна складається з кількох етапів:
1. Адсорбція на чутливих клітинах за допомогою так званих прикріплювальних білків, які входять до складу капсиду або суперкапсиду. Віруси грипу адсорбуються на мембранах клітин епітелію дихальних шляхів, віруси гепатиту — на гепатоцитах, сказу — на нервових клітинах, ВІЛ — на Т-лімфоцитах.
2. Проникнення в клітину завдяки піноцитозу або при злитті мембран.
3. "Роздягання" вірусу (депротеїнізація) — звільнення від капсиду та суперкапсиду. Починається після прикріплення до чутливих рецепторів на плазматичній мембрані і триває до злиття з ядерною мембраною.
4. Взаємодія вірусного генома з геномом клітини хазяїна (можлива індукція реплікації вірусів, або вірогенія).
5. Реплікація вірусних нуклеїнових кислот та синтез вірусних білків.
6. Збирання (самоскладання) віріонів. У складних віріонів це відбувається на мембранах клітин, компоненти клітини стають компонентами зовнішньої оболонки вірусів.
7. Вихід віріонів із клітини. Може бути вибухоподібним унаслідок лізису чи розпаду клітини або тривалим (брунькування) і супроводжується ушкодженням мембран клітин.
Продуктивна взаємодія: вірус функціонує в клітині автономно, його репродукція не залежить від репродукції клітин генома хазяїна і закінчується появою численного потомства. При цьому синтез клітинних білків припиняється, синтезуються лише вірусні білки. Проявляється типовою гострою або безсимптомною (інапарантною, або атиповою) інфекцією. Закінчується звільненням організму від збудника, одужанням і формуванням набутого імунітету.
67. Особливості патогенезу вірусних інфекцій. Гостра та персистентна вірусні інфекції.
Особливості патогенезу:
• тропізм вірусу, тобто його здатність заражати певні клітини
• швидкість репродукції вірусу, яка варіює від декількох годин до декількох діб
• кількість вірусних часток в інфекційному потомстві
• вірулентність інфікуючого вірусу, що частіше за все визначається взаємодією його генів
• цитопатична активність вірусу (здатність вірусу викликати поразки в чутливих до нього клітинах)
• реакція клітини на інфекцію
• реакція організму на зміни клітин і тканин, викликані інфекцією
• Здатність багатьох РНК- і ДНК-вмісних вірусів викликати інтегративну інфекцію (вірогенію), яка відбувається при вбудовуванні нуклеїнової кислоти в хромосому клітини-господаря
• У багатьох випадках вірус може надходити з лімфатичної системи, переноситися лейкоцитами, проникати до кровоносних капілярів з первинно інфікованих клітин і циркулювати в крові (явище вірусемії)
• Віруси здатні вражати клітини імунної системи – лімфоцити
• За деяких вірусних інфекцій (віспа, сказ, герпес, кір та ін.) утворююються внутрішньоядерні або внутрішньоцитоплазматичні включення, що мають різну форму і величину
Гостра інфекція характеризується розвитком клінічних ознак захворювання, триває відносно короткочасно, протікає з виділенням вірусу в навколишнє середовище і закінчується загибеллю або видужанням. У процесі реконвалесценції вірус елімінується з організму завдяки імунним механізмам, і формується імунітет різного ступеня напруженості.
Персистентна вірусна інфекція поділяється на 3 типи:
1. Хронічна інфекція - це персистенція вірусу, що супроводжується появою одного або кількох симптомів захворювання з наступним розвитком патологічного процесу впродовж тривалого часу. Перебіг хронічної інфекції характеризується ремісіями, що чергуються з періодами загострень (рецидивів), коли вірус виділяється в навколишнє середовище.
2. Повільна інфекція - це персистенція вірусу, що характеризується багатомісячним і навіть багаторічним інкубаційним періодом, подальшим поступовим, прогресуючим розвитком симптомів захворювання і неминуче летальним наслідком. Для повільної інфекції властивою є поява патологічних змін, як правило, в одному органі або тканинній системі.
3. Латентна інфекція - це безсимптомна персистенція вірусу, за якої, як правило, порушується повний цикл його репродукції й у клітинах хазяїна збудник персистує в дефектному стані або у вигляді субвірусних структур (у тому числі ДНК-провірусу).
68. Імунологічні особливості вірусних інфекцій. Фактори противірусного імунітету.
Імунітет -це сукупність процесів, спрямованих на захист організму від генетично чужорідних субстанції і збереження постійності внутрішнього середовища (гомеостазу).
У поняття противірусного імунітету входять три категорії захисних механізмів:
1. Природна видова резистентність.
2. Неспецифічні клітинні і загально фізіологічні реакції (участь інтерферону, неспецифічних інгібіторів, фізіологічна температура тіла, піноцитоз вірусних часток, фагоцитоз заражених вірусом кліток).
3. Специфічний набутий імунітет після перенесеного захворювання чи імунізації (утворення його зв'язане за участю В-лімфоцитів у продукції антитіл класу G, М, А і Е, а також за участю Т- лімфоцитів).
Клітинні фактори противірусного імунітету:
• Т-лімфоцити і В-лімфоцити
• Кілери (К-клітини, нульові клітини), природні кілери (NК-клітини) і дендритні клітини
• Макрофаги
Гуморальні фактори противірусного імунітету:
• Антитіла
• Інгібітори вірусів
• Комплемент
• Цитокіни
• Інтерферони
69. Методи виявлення вірусів у культурі клітин та їх оцінка. Цитопатогенна дія вірусів, її види.
Для культивування вірусів використовують культури клітин, курячі ембріони і чутливих лабораторних тварин. Ці ж методи використовують і для культивування рикетсій і хламідій - облігатних внутрішньоклітинних бактерій, які не ростуть на штучних поживних середовищах.
Один з методів індикації вірусів заснований на здатності поверхні клітин, в яких вони репродукуються, адсорбувати еритроцити - реакція гемадсорбції. Для її постановки в культуру клітин, заражених вірусами, додають суспензію еритроцитів і після деякого часу контакту клітини промивають фізіологічним розчином хлориду натрію. На поверхні уражених вірусами клітин залишаються прилипли еритроцити.
Інший метод - реакція гемаглютинації (РГ). Застосовується для виявлення вірусів в культуральній рідині культури клітин або хоріоналлантоїсній або амніотичній рідині курячого ембріона.
Більш точним кількісним методом обліку окремих вірусних частинок є метод бляшок.
Цитопатична дія (ЦПД) – її визначають, як комплекс морфологічних змін у процесі взаємодії віруса з клітиною, які спостерігаються при малому збільшенні.
Види ЦПД:
• повна деструкція (руйнація) клітин
• часткова деструкція(осередкова, гроноподібна, утворення симпластів або синцитіїв)
• проліферація - необмежене розмноження клітин
70. Неспецифічні фактори захисту макроорганізму від вірусних агентів, їх характеристика. Інтерферони, механізм дії, інтерфероногени.
Неспецифічна резистентність організму є проявом спадкового імунітету.
Фактори спадкового імунітету поділяють на кілька основних категорій:
1. Фізичні бар’єри – непошкоджена шкіра, нормальна мікрофлора, слизові оболонки дихальної, травної та сечостатевої систем;
2. Фізико-хімічні бар’єри, що утворюються із протимікробних хімічних сполук, які синтезуються клітинами шкіри, нормальної мікрофлори та слизових оболонок;
3. Клітинні фактори (нейтрофільні гранулоцити, макрофаги, природні кілери);
4. Молекулярні розчинні (гуморальні) білкові фактори (система комплементу, інтерферони);
5. Запалення як універсальна захисна реакція організму.
Неспецифічний противірусний імунітет: клітинний (фагоцити, ПК) та гуморальний (інтерферони).
Велике значення у неспецифічному захисті організму відіграє явище фагоцитозу. Макрофаги утворюють моноцитарно-фагоцитарну систему фагоцитів, що здатні фагоцитувати вільні віріони, пошкоджені клітини.
Природні (натуральні) кілери (ПК), що здатні розпізнавати вірусні антигени, які з’являються на мембрані інфікованих клітин. Завдяки цій властивості, ПК клітини вибирають серед різноманіття клітин тільки ті, які уражені вірусом.
Морфологічно природні кілери є типовими лімфоцитами, вони диференціюються в кістковому мозку та тимусі із спільного із Т лімфоцитами попередника, але не експресують генів антиген-специфічних рецепторів, тобто не впізнають антиген подібно до Т лімфоцитів. Вони мають цитолітичний аппарат, подібний до ЦТЛ (цитотоксичні Т-лімфоцити), і продукують цитокіни, подібно до Т-хелперів (ІФН, ФНП). На відміну від Т лімфоцитів, природні кілери реалізують свої ефекторні функції при першому ж контакті із мішенню, тобто не потребують стадії проліферації. Вони вражають мішені як шляхом контактного лізису, так і розчинними факторами, які руйнують ДНК клітин-мішеней і внутрішньоклітинних вірусів, супресують реплікацію вірусів.
Інтерферони - клас низькомолекулярних глікопротеїнів, що виділяються клітинами організмів більшості хребетних тварин у відповідь на вторгнення чужорідних агентів, таких як віруси, деякі інші паразити та ракові білки.
Розрізняють три основні типи інтерферонів:
• альфа -інтерферон (лейкоцитарний – противірусна дія),
• бета-інтерферон (фібробластний – противірусна дія)
• гама-інтерферон (імунний – імуномоделююча, протипухлинна дія).
При вірусній інфекції клітини активно синтезують інтерферон і секретують його у міжклітинний простір, де він зв’язується зі специфічними рецепторами сусідніх незаражених клітин. Інтерферони індукують у клітині синтез ферментів, які порушують трансляцію мРНК, внаслідок чого репродукція вірусу стає неможливою.
Інтерферони продукують: лейкоцити, фібробласти і лімфоцити під впливом інтерфероногенів:
Природні:
• віруси;
• бактеріальні ендотоксини, збудники трахоми, мікоплазми, найпростіші, рикетсії, полімери поліакрилової кислоти, малеїнова кислота й інші.
• метаболічні активатори: мітогени для нестимульованих лімфоцитів і специфічні антигени для імунних лімфоцитів, промотори пухлинного росту (бутират, бромдезоксиуридин, дексаметазон, диметилсульфоксид), речовини, які пригнічують утворення мРНК або синтез білка.
Синтетичні:
• Поліфосфати
• Полікарбоксилати
• Пропандіамін
• Основні барвники
71. Вірусні вакцини, класифікація, принципи одержання, вимоги до них, контроль, оцінка ефективності.
Вакцини - біологічні препарати, одержані з мікроорганізмів, продуктів їх життєдіяльності, синтетичної, генно-інженерної аналогії, або антиідіотипові антитіла, які використовують з метою активної імунізації людей для профілактики і терапії інфекційних захворювань.
Покоління вакцин:
1. І покоління – Вакцини з цілих мікроорганізмів:
• живі (атенуйовані, дивергентні)
• інактивовані
2. ІІ покоління – з антигенних компонентів:
• Хімічні
• Субодиничні
• Анатоксини
3. ІІІ покоління – Генноінженерні (рекомбінантні) вакцини:
• Живі (векторні)
• Рекомбінантні антигени
4. Синтетичні кон’юговані
• Ліпосомальні та мікрокапсулярні
• Мукозальні
• Антиідіотопові
• Рибосомальні та РНК-вакцини
• ДНК-вакцини
• Із трансгенних рослин
За складом:
• Моновакцини (один антиген)
• Комплексні (суміш антигенів)
За призначенням:
• Для профілактики інфекційних захворювань
• Для лікування пухлин
• Лікувальні та аутовакцини
Живі вакцини одержують шляхом штучного атенуйовання (ослаблення штаму) (BCG — 200—300 пасажів на жовчному бульйоні, ЖВС — пасаж на тканині нирок зелених мавп) або відбираючи природні авірулентні штами (дивергентна вакцина).
Інактивовані вакцини одержують шляхом впливу на мікроорганізми хімічним шляхом чи нагріванням.
Анатоксини, які використовують як вакцини, індукують специфічну імунну відповідь. Для одержання вакцин токсини найчастіше знешкоджують за допомогою формаліну.
Корпускулярні вакцини — це бактерії, віруси, інактивовані хімічним (формалін, спирт, фенол) чи фізичним (тепло, ультрафіолетове опромінення) впливом.
Хімічні вакцини створюються з антигенних компонентів, витягнутих з мікробної клітини.
Біосинтетичні вакцини — це вакцини, отримані методами генної інженерії які є штучно створеними антигенними детермінантами мікроорганізмів, синтезовані з амінокислот пептидні фрагменти, що відповідають амінокислотної послідовності тим структурам вірусного (бактеріального) білка, що розпізнаються імунною системою і викликають імунну відповідь.
Векторні (рекомбінантні) вакцини — вакцини, отримані методами генної інженерії. Суть методу: гени вірулентного мікроорганізму, що відповідальний за синтез протективних антигенів, вбудовують у геном непатогенного мікроорганізму, що при культивуванні продукує і накопичує відповідний антиген.
Принципи контролю:
1. На стерильність (у випадку живих вакцин – на відсутність контамінації другими мікроорганізмами).
2. На відсутність шкідливості. Здійснюється цей етап контролю на чутливих тваринах за даними про смерть або виживання тварин, клінічними проявами інфекції або наявністю інтоксикації, бактеріологічними показниками та зміною ваги тварин.
3. На реактогенність (на лабораторних тваринах чи, іноді, на обмежених контингентах людей – добровольців). Оцінку проводять за температурною реакцією організму, розвитком запалення на місці введення та іншими показниками.
4. Перевірка специфічної активності.
А. Вакцинні препарати:
• За концентрацією мікробів
• За здатністю антитіло утворення при введені тваринам
• За здатністю викликати у імунізованих тварин несприйнятливість до зараження відповідними вірулентними мікроорганізмами.
Б. Препарати із сироваток – за концентрацією антитіл.
5. На онкогенність. Перевірці на експериментальних тваринах підлягають корпускулярні вакцини.
72. Родина Ортоміксовірусів. Історія відкриття, біологічні властивості, класифікація.
Перші епідемії грипу описано Гіппократом у 412 р. до нашої ери. У 1173 р в європейських літописах описується епідемія, яка за клінічними ознаками дуже схожа на грип. Пандемія грипу, відома як «іспанка», виникла на початку ХХ століття і співпала у часі з першою світовою війною. У ХХІ сторіччі американським ученим вдалося отримати матеріал – заморожені фрагменти людей, що загинули від пневмонії 1918 року. В 2009 р. у США від двох дітей було виділено вірус грипу, що був ідентифікований як Influenza virus A / California /04/2009( H 1 N 1). Вірус грипу людини вперше був виділений у 1933 році англійськими вірусологами В. Смітом, К. Ендрюсом, Лейдлом із носоглоткового змиву хворого на грип доктора Сміта. Цей ізолят отримав назву вірусу грипу типу А, штам WS . В 1940 р (Т. Франсис, Т. Магілл) та в 1947 році (С. Talor ) виділили нові варіанти вірусу грипу та позначили як віруси грипу типу В та С.
Ø Родина: Orthomyxoviridae
Ø Рід: Influenzavirus (А, В, С), Thogotovirus , Isavirus
Ø Серологічні типи: А, В, С
Віріони плеоморфні, частіше сферичні, діаметром 80-120 нм. Зовні вкриті суперкапсидом (подвійний шар ліпідів) і зануреними в ліпіди глікопротеїнами та неглікозилованими білками. Поверхневі глікопротеїни формують «шипи» (палички та палички з потовщенням на зовнішньому кінці. В центрі віріона серцевина (нуклеокапсид, вкритий матриксним білком). Нуклеокапсид фрагментований, спіральний тип симетрії. Геном складається з кількох фрагментів лінійної одноланцюгової РНК негативної полярності ( 8 фрагментів – вірус А,В та Isavirus ; 7 – вірус С; 6 – у Thogovirus ).
1. Внутрішні білки:
• нуклеокапсидний протеїн ( NP ),
• три полімеразних протеїни ( PA , PB 1, PB 2),
• матриксний білок ( M 1).
2. Поверхневі білки: оболонкові протеїни типів І, ІІ і ІІІ:
• І - гемаглютинін (НА) у вірусів грипу А і В; ( HEF ) – у С.
15 варіантів (субтипів): Н1, Н2, Н3 серед людей.
• ІІ – нейрамінідаза ( NA ) у вірусів А і В.
9 субтипів ( N 1, N 2 – люди і свині).
• ІІІ – (М2) формує іонні канали в суперкапсиді вірусу.
3. Неструктурні протеїни: NS1, NS2
73. Методи лабораторної діагностики грипу та їх оцінка.

За ЦПД (цитопатична дія) – часткова круглоклітинна дегенерація, за бляшкоутворенням, в РГА, РГад (реакція гемадсорбції), методом кольорової проби. Ідентифікацію вірусу в РЗК, РГГА, ІФА, РН або РБН (реакція біологічної нейтралізації).
Експрес-діагностика: МФА (прямий метод Кунса), реакція непрямої гемадсорбції, РНГА, ІФА, прості/швидкі тести на основі імунохроматографічного аналізу (ІХА -тести).
Серологічна діагностика ґрунтується на виявленні збільшення титрів антитіл проти вірусу грипу в динаміці захворювання або на визначенні специфічних антитіл класу IgM : РГГА, РНГА, РЗК.
Оцінка РГА: Позитивна реакція ГА (парасолька).
Оцінка РГГА: Позитивна реакція – осад еритроцитів (не парасолька, а кружечок).
74. Антигенна будова і види антигенної мінливості вірусу грипу. Сучасні гіпотези, які пояснюють антигенну мінливість ортоміксовірусів.
HA – основний штамоспецифічний антиген вірусу з високим ступенем неконтрольованої мінливості. Є тримером: мономер – паличка, що С-кінцем заглиблена у суперкапсид. Синтезується у вигляді білка-попередника, що далі нарізається протеазами на 2 ланцюга: важкий (НА1) та легкий (НА2), поєднані дисульфідними зв’язками. В тримері виділяють стеблину і глобулу. В глобулі: антигенна та рецепторна області. Глобула складається тільки з важкого ланцюга, стеблина – з обох. У верхній частині глобули розташовані амінокислотні послідовності, що формують вірусні рецепторні ділянки; також глобула має 4 антигенних сайти ( A , B , C , D ), де амінокислотна послідовність утворює петлі, тут накопичуються мутації.
NA – штамоспецифічний антиген, є тетрамером, по 2 мономери, з’єднані дисульфідними зв’язками. Мономер у вигляді барабанної палочки: кубічна головка, стеблина, заглиблена в суперкапсид. На поверхні головки каталітичний центр (4 активні центри). Антигенні детермінанти у петлях поліпептидного ланцюга, що не беруть участь у взаємодії між ланцюгами.
Інші поверхневі та внутрішні білки (72 питання).
Два типи антигенної мінливості збудника грипу А:
• Антигенний шифт - це така мінливість вірусу грипу, яка призводить до появи штамів із зовсім новими поверхневими глікопротеїнами, тобто супроводжується радикальним оновленням антигенів збудника. В основі шифтової мінливості лежить процес рекомбінації генів за умов одночасного зараження чутливої клітини вірусами грипу людини і тварин. Деякі вчені вважають, що шифт є наслідком послідовної заміни вірусів А(Н1 N 1), A ( H 2 N 2), A ( H 3 N 2) по колу.
• Антигенний дрейф - часткові зміни гена гемаглютиніну і нейрамінідази, при якому відбувається заміна однієї або декількох амінокислот внаслідок точкових мутацій, що призводить до появи штамів з незначно оновленими антигенними властивостями. Причиною антигенного дрейфу є звичайна селекція вірусів зі зміненими властивостями глікопротеїнів, які «вислизають» з-під колективного імунітету населення, що перехворіло і має високий титр антитіл. Послідовний дрейф зберігає вірус грипу як біологічний вид. Внаслідок антигенного дрейфу з’являються варіанти збудника, що мать епідемічне поширення.
75. Патогенез та імунітет при грипі. Роль специфічних і неспецифічних механізмів у протигрипозному імунітеті.
Патогнез:
• Вхідні ворота збудника грипозної інфекції – ВДШ (верхні дихальні шляхи), клітини їх війчастого епітелію.
• репродукція вірусу у клітинах, формування первинного вогнища інфекції
• накопичення вірусу у геометричній прогресії
• вірус формує у клітині гостру цитолітичну інфекцію, клітина гине
• продукти клітинного розпаду та вірусні білки спричиняють інтоксикацію організму
• токсичні білки вірусу підвищують проникність та ламкість судин, розвивається геморагічний синдром,що може спричинити геморагічний набряк легень і смерть
• відбуваються розлади вегетативної нервової системи (тахікардія, брадикардія), збільшується слизо- та потовиділення, виникає гіперсекреція ліквору, підвищується внутрішньочерепний тиск, можлива смерть від набряку мозку
• у слизових оболонках ВДШ формується місцевий запальний процес, некроз, десквамація, вірус швидко потрапляє у кров
• вірусемія може спричинити серцеву недостатність з летальним наслідком, утворюються вторинні вогнища, набряк і крововиливи виникають у печінці.
• вірус видаляється нирками, можливе виникнення гломерулонефриту
Імунітет:
• специфічний: реалізується лімфоцитами, розподіляється на клітинний та гу- моральний.
- Гуморальний забезпечується IgA , IgM , IgG , які нейтралізують антигени.
- Клітинний забезпечується Т-лімфоцитами та макрофагами.
Після захворювання виникає постінфекційний імунітет, при повторному інфікуванні імунна відповідь буде швидшою та сильнішою.
• неспецифічний:
- інтерферон,
- фагоцитоз заражених вірусами клітин,
- неспецифічні інгібітори вірусу,
- гарячкова реакція
Тривалий постінфекційний імунітет забезпечують клітинні механізми (Т-і В-лімфоцити).
76. Проблема специфічної профілактики та терапії грипу. Препарати та їх оцінка.
Терапія:
• призначення протигрипозних препаратів:
- Препарати, які блокують вірусний білок M2: римантадин, амантадин;
- Препарати, як блокують вірусний фермент нейроміназу: занамівір, осельтамівір;( визнані МОЗ як найефективніші)
- Препарати, як блокують вірусну РНК-полімеразу: рибавірин;
- Різні препарати: арбідол, оксолін, інтерферони;
• інтерферон інгаляційного або інтраназального введення
• внутрішньом‘язове введення донорського IgG з високими титрами вірусних антитіл.
Профілактика:
• вакцинація населення інактивованими протигрипозними вакцинами(ІГВ) :
- Цільновіріонні
- Розщеплені (спліт)
- Субодиничні
ІГВ призводять до утворення захисного рівня антитіл (титр 1:40) через 3 тижні у 97% щеплених, який утримується протягом 1 року, поступово знижуючись.
Інші 3% - рефрактерні особи, які не реагують на імунізацію.
• живі вакцини призводять до формування і гуморального, і місцевого імунітету
77. Родина Параміксовірусів, загальна характеристика родини. Парагрипозні віруси, їх біологічні властивості. Роль у розвитку патології людини. Лабораторна діагностика парагрипозних інфекцій.
Родина Paramixoviridae ділиться на 2 підродини:
• Paramixovirinae , роди:
- Morbillivirus – спричиняє кір
- Rubulavirus – паротит
- Respirovirus - парагрип 1, 3 типів
- Henivirus – Австралійський вірус Хенра
• Pneumovirinae
- Pneumovirus
- Metapneumovirus – тяжкі респіраторні інфекції у дітей
Структура:
• куляста форма
• складний: суперкапсид із шипами, містить білок Н N для адсорбції та білок F для злиття, нуклеокапсид спіральний ( містить білки NP , P та L)
• 1 нитковий РНК- вірус (потребує реплікації)
Репродукція:
•здійснюється у цитоплазмі:
- прикріплення до клітини
- проникнення, злиття оболонок
- транскрипція за допомогою РНК залежної РНК полімерази
- синтез вірусних білків
- вихід вірусу з клітини брунькуванням
Культивування:
• первинно-трипсинізовані культури
• Цитопатична дія (ЦПД) – синцитіі, симпласти.
Віруси парагрипу (4 серотипи)
ВірусПараГрипуЛюдини 1, 3 – родина Респіровірус
ВПГЛ 2, 4а, 4 b – Рубулавірус
• Джерело інфекції – хвора людина
• шлях передачі – повітряно-крапельний
• патогенез:
- Репродукується у епітелії ВДШ, викликає вірусемію
- Виникає частіше у дітей, вражає ВДШ, інтоксикація помірна, інкубаційний період 3-5 днів
- Проявляється катаральним синдромом, підвищенням температури, ларингітом; у дітей протікає складніше.
Діагностика:
Матеріал – змив з носоглотки
• зараження культури клітин, виявлення за ЦПД, реакцією гемадсорбціі (Ргад)
• ідентифікація з допомогою РГГА, РН
• експрес метод люмінесцентної мікроскопії
• серодіагностика ретроспективного характеру
78. Вірус кору, біологічні властивості, культивування. Патогенез інфекції, лабораторна діагностика, специфічна профілактика.
• рід Морбілівірус
• Структура як у представників Параміксовірусів
• Культивування
- Культури клітин нирок мавпи
- Перещеплювані культури VERO
- ЦПД у вигляді симпластоутворення, появи внутрішніх включень.
• Патогенез
- Вхідні ворота – ВДШ, кон‘юктива
- Первинна репродукція у ВДШ та лімфавузлах
- Вірусемія, некроз капілярів, поява висипань на шкірі та слизових оболонках
• Епідеміологія
- Шлях передачі – повітряно-крапельний
- Джерело інфекції – хвора людина в останні 2 доби інкубаційного періоду і до 5 днів після появи висипу
• Діагностика
- Матеріал – змив з носоглотки, зішкряб із висипки
- Експрес-методи, виявлення антигенів з допомогою РІФ (реакція імунофлуореценціі)
- Виділення вірусуу культурі клітин за ЦПД – симпласти і синцитіі
- Серологічна діагностика – парні сироватки крові в РЗК, РН, РГГА з еритроцитами мавпи
• Профілактика
Жива вакцина що містить атенуйований вірус, проти кору, краснухи, паротиту (КПК), вакцинація у 12-15 місяців та ревакцинація у 6 років.
79. Вірус епідемічного паротиту. Патогенез інфекції. Лабораторна діагностика, специфічна профілактика.
• Рід Рубулавірус
• Структура характерна для Параміксовірусів
• Епідеміологія
- Джерело інфекції – хвора людина
- Шлях передачі – повітряно-крапельний, через слину на предметах
- Хворіють діти 7-15 років
• Патогенез
- Вхідні ворота – ВДШ, слизова оболонка рота
- Вірус потрапляє у привушну залозу через вивідну протоку
- Репродукується у слинних залозах
- Ймовірна повторна вірусемія та ураження ЦНС
• Діагностика
- Матеріал – слина, сеча, кров у перші дні хвороби
- Матеріалом інфікують курячі ембріони
- Вірус виявляють в РГА з 1% суспензією еритроцитів курей
- Ідентифікація – РГГА
- Серодіагностика – РГГА, РЗК, ІФА.
• Профілактика
- Жива вакцина випускається як моновакцина або в комбінації із проти кору та краснухи (КПК)
80. Родина Параміксовірусів. Загальна характеристика. Респіраторно-синцитіальний вірус. Біологічні властивості, роль у розвитку патології людини. Методи діагностики захворювань, спричинених РС-вірусами.
Вірус парагрипу та РС-вірус відносяться до сімейства Paramyxoviridae.
Морфологія
• Сферична форма зі спіральним типом симетрії.
• Середній розмір віріона 100-800 нм.
• Мають суперкапсидну оболонку з шиповидними відростками.
• Оболонка містить три глікопротеїди:
• HN, що має гемагглютинуючу і нейрамінідазну активність;
• F, відповідальний за злиття і проявляє гемолітичну і цитотоксичну активність;
• М-білок, що формує внутрішній шар вірусної оболонки.
• Геном представлений одноланцюговою (-)РНК.
• Реплікація цитоплазматична:
• Вірус прикріплюється до клітини хазяїна завдяки поверхневим рецепторам HN, H чи G глікопротеїнів.
• Зливається з плазматичною мембраною; рибонуклеокапсид входить до цитоплазми.
• Послідовна транскрипція, з вірусними мРНК відбувається кеппінг і поліаденілювання в цитоплазмі.
• Ймовірно реплікація відбувається тоді, коли достатньо нуклеопротеїда присутнього в енкапсиді новосинтезованого антигеному і геному.
• Рибонуклеокапсид взаємодіє з матрицею білка в плазматичній мембрані і віріон від бруньковується.
• Нуклеїнова кислота тісно пов'язана з білками (білок NP та ферменти, які беруть участь у синтезі РНК). Для РНК даної групи вірусів характерний високий вміст уридину та низький аденіну.
• Загальний антиген для родини вірусів відсутній. Параміксовіруси містять два видоспецифічні антигени:
• внутрішній S-антиген (нуклеопротеїн)
• зовнішній Y-антиген (глікопротеїни ворсинок оболонки), що містить два самостійні антигенні компоненти: один з них є гемаглютиніном (Н-антиген), інший - нейрамінідазою (N-антиген).
Респіраторно-синцитіальний вірус
Респіраторно-синцитіальна вірусна інфекція - гостра вірусна інфекційна хвороба з групи ГРВІ з тенденцією до виникнення бронхіоліту у дітей молодшого віку та осіб похилого віку.
РС-вірус належить до роду Pneumovirus. Має багато штамів, які циркулюють у тварин та людей. У людей паразитують віруси групи А, В. Характеризується низькою стійкістю, віріони схильні до самораспаду, в очищеному вигляді проявляють виражений поліморфізм. Виділяють три малих типи PC-вірусу, антигенні відмінності між якими обумовлює специфічний поверхневий антиген.
Характер впливу на уражені клітини - утворення синцитію (мереживоподібної структури, яка складається з клітин, пов'язаних одна з одною цитоплазматичними відростками). Вірус має білки, які перешкоджають дії людського інтерферону.
Джерело та резервуар інфекції: людина (хворий і вірусоносій). Хворий найбільш заразний протягом 3-6 днів від початку захворювання.
Механізм передачі - повітряно-крапельний.
Після одужання формується нестійкий імунітет.
Роль у розвитку патології в людини:
Провідною ланкою в патогенезі респіраторно-синцитіальної інфекції є порушення дренажної функції бронхіального дерева. Вірус тропний до клітин легень, бронхіол і бронхів, що обумовлює локалізацію патологічного процесу.
Результатом дії вірусу є некроз епітелію, набряк і круглоклітинна інфільтрація підслизового шару, гіперсекреція слизу. При значному ураженні бронхіальних структур може виникнути гостра дихальна недостатність (ГДН), аж до повної обтурації бронхів з розвитком ателектазів і емфіземи легень.
Особливістю перебігу хвороби у дітей є відстрочена продукція ендогенного інтерферону. Вірусу притаманна імуносупресивна властивість, він ініціює імунопатологічні реакції за рахунок тривалої циркуляції імунних комплексів. У дітей вміст специфічних IgG низький, що перешкоджає елімінації вірусу і сприяє тривалому перебігу хвороби.
Лабораторна діагностика:
• експрес-діагностика - визначення антигенів вірусу в виділеннях з носа за допомогою імуноферментного аналізу;
• специфічні антигени виявляють в реакції зв’язування комплементу і реакції нейтралізації.
Етіотропна терапія не розроблена.
81. Родина Пікорнавірусів, загальна характеристика. Антигенна будова. Біологічні властивості. Значення в розвитку патології людини.
Пікорнавіруси, picornaviridae - родина одноланцюгових, позбавлених суперкапсидної оболонки РНК-вірусів.
• Родина складається з 9 родів. Представники 5 родів Enterovirus, Rhinovirus, Hepatovirus, Parechovirus, Kobuvirus спричинюють захворювання у людини.
• Віріони правильної сферичної форми
• Діаметр 17-30 нм
• Суперкапсиду не мають
• Капсид ікосаедричної симетрії
• Капсид складається з 60 капсомеров.
• Капсомери представлені 4 білками: VP1, VP2, VP3 і VP4, що відрізняються один від одного за молекулярною масою, амінокислотним складом і рН.
• VP1, VP2 і VP3 утворюють зовнішню поверхню капсида, а VР4 - внутрішню.
• Капсомери утворюють 12 компактних структур, так званих пентамер, так як вони містять по 5 молекул кожного білка.
• Білки капсида володіють антигенними властивостями, беруть участь в прикріпленні віріона до рецепторів клітини і в вивільненні РНК віріона в клітинну цитоплазму.
• Гемагглютинуючими властивостями капсидні білки не володіють, за винятком кардіовірусов. На внутрішній поверхні капсида є 1 білкова молекула VPg, яка фіксує геном пікорнавирусів з капсидом, а також виконує функцію затравочного білка при трансляції РНК.
• Геном становить близько 2500 нм в довжину
• Багато з них, наприклад вірус поліомієліту, можуть пригнічувати центральну нервову систему.
Відтворення:
Вірусна частка зв'язується з рецепторами клітинної поверхні. Це викликає конформаційні зміни в вірусних білків капсида, звільняючи міристинову кислоту. Вона утворює пори в клітинній мембрані, через яку впорскується РНК. Потрапивши всередину клітини, РНК «роздягається» і (+)нитки РНК-геному реплікується через дволанцюговий проміжний РНК продукт, який утворюється за участі вірусної РЗРП (РНК-залежної РНК-полімерази). Трансляція рибосомами клітин-господарів не ініціюється 5' кепом, як зазвичай, а натомість ініціюється входженням РНК в сайт зчитування рибосом. Через 3 год після зараження вірусні білки починають синтезуватись і в цитоплазмі близько до ядра з'являється вакуоля, в якій вони накопичуються. Приблизно за 8 годин клітина гине і розпадається, випускаючи вірусні частки.
82. Віруси поліомієліту, характеристика, класифікація. Патогенез і імуногенез інфекції. Лабораторна діагностика, специфічна профілактика. Проблема ліквідації поліомієліту в усьому світі.
Вірус поліомієліту (Poliovirus). Викликає поліомієліт (запалення спинного мозку). Поліовірус представлений трьома серотипами, які відносяться до роду Enterovirus сімейства Picornaviridae.
Морфологія і властивості.
• Ікосаедрична частка діаметром 27 нм
• Капсид складається з 60 субодиниць, кожна з яких містить 4 білка (VP1-VP4)
• Одноланцюгова (+)РНК.
• На трьох більших білках (VP1-VP3) знаходяться поверхневі антигенні детермінатни віріона, які викликають синтез антитіл, що нейтралізують інфекціозность вірусу.
• Малий внутрішній білок VP4 пов'язаний з вірусною РНК, бере участь у встановленні її в капсид віріона.
Вірус має особливості:
• не містить гемаглютиніну
• не культивується в курячому ембріоні і в організмі експериментальних тварин.
Резистентність.
• Стійкий у зовнішньому середовищі: у воді, молоці, стічної каналізаційної воді зберігає активність при 0 °С протягом року
• Не пошкоджується розчинниками жирів
• При 50 °С інактивується протягом 30 хвилин
• Вірус швидко гине в 1% розчині хлораміну, 3% перекису водню, чутливий до УФ-променів.
Репродукція. Віруси адсорбуються на ліпопротеїнових рецепторах клітини, в яку вони проникають шляхом віропексиса (вірус зв'язується з клітинною мембраною, утворюється мікровакуоль). Після звільнення віріона від капсида утворюється реплікативна форма РНК, яка є матрицею для синтезу інформаційної РНК. Репродукція відбувається в цитоплазмі. Спочатку синтезується єдиний гігантський поліпептид, який розрізається протеолітичними ферментами на кілька фрагментів. Одні з них представляють капсомери, з яких будується капсид, інші - внутрішні білки, треті - ферменти. Далі формуються кілька сотень віріонів в кожній інфікованій клітині, які звільняються після лізису клітини.
Культивування - в первинних або перещеплюваних культурах клітин різних тканин людини і мавп. Поліовірус, що виділяється з природніх джерел, здатний інфікувати тільки клітини приматів, що містять на клітинної поверхні специфічні мембранні рецептори для вірусу.
Патогенез і клініка.
Джерело інфекції - хворі люди і вірусоносії.
Шлях зараження - фекально-оральний, частіше аліментарний або водний.
Інкубаційний період 7-14 днів.
Вірус потрапляє в носоглотку (лімфоглоткового кільця Пирогова), далі в лімфатичний апарат тонкого кишечника, а потім проникає в кров. З кров'яного русла може проникати в ЦНС, якщо нейтралізуючі антитіла не виробляються в кількостях, достатніх для блокування цього шляху. В ЦНС вірус поширюється уздовж нервових волокон і в процесі внутрішньоклітинного розмноження може пошкодити або повністю зруйнувати нервові клітини, результатом чого може бути млявий параліч. Найчастіше вражаються клітини передніх рогів спинного мозку, у важких випадках вірус проникає в головний мозок. Порушення функцій периферичних нервів і рухової мускулатури є наслідком розмноження вірусу в мотонейронах. Зміни в цих клітинах розвиваються швидко.
Можуть бути:
• безсимптомна інфекція
• легкі клінічні форми без паралічів
• асептичний серозний менінгіт
• паралітичний поліомієліт (відзначається в 1% випадків поліовірусной інфекції).
Імунітет. Після захворювання залишається стійкий імунітет до відповідного серотипу вірусу. Пасивний імунітет (після народження) зберігається протягом 4-5 тижнів життя дитини.
Лабораторна діагностика
Вірусологічні методи - виділення вірусу і його ідентифікація.
Матеріал - фекалії хворого, носоглотковий змив, кров, ліквор. Матеріал фільтрують, обробляють антибіотиком, вносять в культуру клітин Hep-2 і RD. Через 5-7 днів виникає цитопатична дія у вигляді дрібнозернистої деструкції клітин.
Ідентифікація вірусу проводиться в реакції нейтралізації. В культури тканин вносять вірус в суміші з полівалентною протиполіомієлітною сироваткою типів 1, 2, 3, а потім для визначення типу - з окремими типовими сироватками. Для встановлення внутрішньотипових відмінностей використовують штамоспецифічні адсорбовані поліклональні та моноклональні імунні сироватки, молекулярну гібридизацію, полімеразну ланцюгову реакцію і секвенування вірусного генома.
Для програми ліквідації поліомієліту важливе значення має диференціація між штамами дикого і вакцинного штаму.
Специфічна профілактика здійснюється живими і убитими вакцинами, завдяки яким досягнуто значного прогресу в боротьбі з поліомієлітом. ВООЗ прийнято рішення про глобальну ліквідації поліомієліту після 2000 р.
Для лікування використовують сироватковий людський імуноглобулін проти поліомієліту, отриманий із сироватки донорів.
83. Рід Ентеровірусів, загальна характеристика, класифікація. Віруси Коксакі та ЕСНО, роль в патології. Лабораторна діагностика ентеровірусних інфекцій.
Ентеровіруси (enterovirus) - рід (+)ssРНК-вмісних вірусів (родини пікорнавірусів).
Потрапляють в організм людини через шлунково-кишковий тракт, розмножуються там, часто уражають центральну нервову систему. Є найчастішим чинником виникнення асептичного серозного менінгіту.
Ентеровірусні інфекції - гострі інфекційні захворювання, небезпечні через те, що ентеровіруси вирізняються високою стійкістю в зовнішньому середовищі, здатні зберігати життєздатність у воді поверхневих водоймищ і вологому ґрунті до декількох місяців.
Джерелом інфекції є хворий або носій вірусу, у якого клінічні прояви захворювання відсутні. Вірус виділяється з носоглотки і кишкового тракту.
Механізм передачі інфекції - фекально-оральний, аерозольний.
Шляхи передачі - водний, контактно-побутовий, харчовий, повітряно-краплинний.
Види:
• Вірус діареї ВРХ
• Вірус Коксакі (Coxsackie)
• Ехо вірус
• Вірус поліомієліту (поліовірус)
• Вірус везикулярної хвороби свиней
Віруси Коксакі
В даний час відомо 30 серотипів Коксакі-вірусів, з них до групи Коксакі А відносяться 1-24 серотипу (тип 23 відсутня), до В - 1-6 серотипи.
Будова вірусів типова для всіх ентеровірусів.
Особливості:
• містять гемаглютинін;
• патогенні для новонароджених мишей.
Внутрішньом'язове введення вірусу Коксакі А викликає мляві паралічі та ділянки змертвіння м'язів, а Коксакі В - ураження внутрішніх органів і енцефаломієліт. Для вірусів Коксакі характерний поліорганний тропізм.
Клініка. Віруси викликають різноманітні по клініці захворювання:
• герпангіну - гостру лихоманку з болями в животі і бульбашковими висипаннями на слизовій ротової порожнини, іноді з ригідністю потиличних м'язів;
• епідемічну міалгію - протікає з високою температурою і колючими м'язовими болями в області грудної клітини і живота;
• епідемічну плевродинію - супроводжується лихоманкою, плевритом, больовими нападами в області грудей;
• асептичний серозний менінгіт - гостра лихоманка з менінгеальними симптомами;
• енцефаломіокардіт новонароджених - міокардит і паралітичні форми, схожі на поліомієліт, кардіотропність більше виражена у вірусів Коксакі В.
Діагностика здійснюється при виділенні вірусу з фекалій, змиву з носоглотки, ліквору шляхом зараження матеріалом мишей-шмаркачів і культур клітин.
Ідентифікація: реакція нейтралізації в культурі клітин, на новонароджених мишах зі специфічними сироватками.
Серологічний діагноз проводять шляхом виявлення наростання титру антитіл в парних сироватках хворого в реакції нейтралізації, реакції гемагглютинації, імуноферментному аналізі.
Віруси ЕСНО.
Назва є абревіатурою зі слів enteric cytopathogenic human orphans. Так як їх роль в патології людини довго залишалася невідомою, вони були названі «сиротами». Особливості:
• Не патогенні для новонароджених мишей,
• Мають гемаглютинін,
• Спорідненість до лімфоїдної тканини
Відомі 1-33 серотипи (крім 10, 22, 23, 28), які ідентифікуються в реакції нейтралізації, полімеразній ланцюговій реакциї, імуноферментному аналізі.
Віруси викликають різні захворювання переважно в дитячому віці. Після розмноження віруси проникають в лімфу, а потім в кров, настає вірусемія і генералізація інфекції. Подальший розвиток хвороби залежить від властивостей вірусу і імунного статусу організму.
Багато серотипів здатні вражати центральну нервову систему, викликаючи:
• поліомієлітоподібні захворювання
• асептичний серозний менінгіт (серовар 2-9, 12, 14, 16, 21)
• шлунково-кишкові захворювання з синдромом діареї
• респіраторні захворювання (серовар 8-11, 20)
• увеїт - запалення слизової оболонки ока
• захворювання паренхіматозних органів.
Діагностика проводиться так само, як і при віруси Коксакі.
Специфічна профілактика - формалінізовані вакцини з найбільш патогенних ентеровірусів (Коксакі А-9, В-1, ЕСНО-6).
84. Рід Риновірусів, біологічні властивості. Класифікація. Роль в патології людини. Методи лабораторної діагностики інфекцій, спричинених риновірусами.
Відносяться до сімейства Picornaviridae.
Морфологія і властивості.
• Сферична форма і кубічний тип симетрії.
• Розмір 20-30 нм.
• Геном утворений позитивної молекулою РНК, що не сегментована. Величина молекули невелика.
• Молекула РНК пов'язана з однією молекулою білка.
• Капсидна оболонка складається з 32 капсомеров і 3 великих поліпептидів. Суперкапсидної оболонки немає.
• Реплікація вірусу здійснюється в цитоплазмі. Збірка клітин господаря, заповнення капсида також здійснюються в цитоплазмі; вивільнення вірусу супроводжується лізисом клітини
• Віруси втрачають свої інфекційні властивості в кислому середовищі. Добре зберігаються при низьких температурах. Необхідна для реплікації температура дорівнює 33 °C, її підвищення вище 37 °C блокує останню стадію розмноження.
Риновіруси поділяють на дві групи за здатністю до репродукції в клітинах:
• віруси групи Н. Розмножуються і викликають цитопатичні зміни в обмеженій групі диплоїдних клітин, людського ембріона і спеціальної лінії (К) клітин НеLа;
• віруси групи М. Розмножуються і викликають цитопатична зміни в клітинах нирок мавп, ембріона людини.
Антигенна структура:
• за структурою єдиного типоспецифічного антигену виділяють 113 імунологічно різнорідних груп; групоспецифічний антиген відсутній;
• у людини риновірусна інфекція викликає вироблення нейтралізуючих антигенів.
Шлях передачі - повітряно-крапельний
Резервуар - хвора людина (виділяє збудник протягом 1-2 днів до появи симптомів і 2-3 днів після початку захворювання).
Риновіруси локалізуються в епітеліальних клітинах слизової оболонки носа з рясними виділеннями, а у дітей - і слизової оболонки бронхів, викликаючи нежить, бронхіти, бронхопневмонії.
Імунітет: нетривалий імунітет, ефективний тільки проти гомологічного штаму. Він визначається секреторними імуноглобулінами типу IgА.
Лікування: симптоматичне.
Специфічна профілактика: імунопрофілактику не проводять через велику кількість серологічних варіантів збудника.
Лабораторна діагностика:
1) виділення вірусів на культурах клітин, заражених виділеннями носових ходів;
2) експрес-діагностика - імунофлюоресцентний метод; дозволяє виявити вірусний антиген в цитоплазмі епітеліальних клітин слизової оболонки.
85. Родина Рабдовірусів. Вірус сказу, біологічні властивості. Патогенез захворювання. Лабораторна діагностика. Диференціація фіксованого і дикого вірусу сказу. Специфічна профілактика сказу.
Родина Rhabdoviridae, патогенні для людини:
• Рід Vesiculovirus (вірус везикулярного стоматиту)
• Рід Lyssavirus (вірус сказу).
Вірус сказу
Структура. Вірус має форму кулі від гвинтівки(75х180нм). Складається із:
· Серцевини (РНП-рибонуклеопротеїн зі спіральним типом симетрії і матриксного білка)
· Суперкапсидної оболонки, вкритої шипами- глікопротеїн-G (відповідає за адсобцію та проникнення у клітину).
• РНП складається із лінійної нефрагментованої мінус-РНК і білків L , N , NS .
Репродукція
1. Проникають у клітину при взаємодії глікопротеїнових шипів з рецепторами мембрани
2. Частково депротеїнізуються,
3. РНП потрапляє у цитоплазму,
4. Танскрипція вірусної мінус-РНК у складі нуклеокапсиду за участі вірусної транскриптази, утворення 5 іРНК для синтезу білків, та мРНК для синтезу геномної мінус-РНК.
5. Трансляція іРНК, синтез вірусних білків.
6. Включення матриксного білка у плазмолему.
7. Складання вірусної частки.
8. Вихід вірусів шляхом брунькування.
Вірус чутливий до дії розчинників, детергентів, УФ, сонячних променів, нагріванні до 60оС.
Патогенез
Вхідні ворота- місце укусу заразної тварини. Рух у напрямку ЦНС, ураження нейронів головного та спинного мозку, репродукція вірусів з утворенням тілець Бабеша-Негрі. Поширення вірусу в різні тканини та слинні залози (можливість виділення вірусу зі слиною). Дегенеративні, запальні процеси в клітинах ЦНС.
Клінічні прояви
• Інкубаційний період 10-40 днів.
• Клінічні прояви 7-9 днів. Тривожність, страх, безсоння. Гідрофобія, фотофобія, ауксофобія (спастичне скорочення м’язів глотки при спробі випити води/ яскравому світлі/ сильному шумі відповідно.)
• 3-7 дні захворювання- паралічі, серцево-судинна недостатність, смерть.
Лабораторна діагностика
Прижиттєва:
1. Дослідження відбитків рогівки, біоптатів шкіри за допомогою РІФ
2. Виділення вірусу зі слини та спинномозкової рідини, інтрацеребральне інфікування мишей-сисунців.
3. Визначення антитіл до вірусу сказу у сироватці хворих за допомогою РЗК, ІФА.
Постмортальна діагностика померлих хворих, або підозрюваних тварин:
1. Виявлення тілець Бабеша-Негрі
2. Виявлення специфічного антигену за допомогою РІФ
3. Виявлення інфекційного вірусу методом біологічної проби на мишах.
Дикий вірус сказу циркулюєв природі і є високопатогенним для людей і тварин, утворює в нейронах головного мозку тільця Бабеша-Негрі.
Фіксований вірус сказу був одержаний Л.Пастером шляхом багаторазового інтрацеребрального пасажу дикого вірусу через організм кролів. Має значна меншу інфікувальну дозу, не утворює тілець Бабеша-Негрі, не з’являється у слині.
Специфічна профілактика
Цільновіріонна інактивована концентрована культурована антирабічна вакцина, одержана на основі фіксованого вірусу сказу.
86. Загальна характеристика екологічної групи арбовірусів. Віруси кліщового та японського енцефаліту. Історія відкриття і вивчення цих вірусів. Біологічні властивості, методи лабораторної діагностики, специфічна профілактика.
А rbovirus ( arthropod -borne viruses )- екологічно-епідеміологічна група РНК-вірусів з 5 родин: Буньявіруси, Флавівіруси, Реовіруси, Тогавіруси, Асфавіруси, переносниками яких є членистоногі(кліщі, комарі).
Термін «віруси, що передають членистоногі» було впроваджено у 1942 році, проте 1963 року назву змінили на «арбовіруси».
Віруси кліщового та японського енцефалітів належать до родини Flavivirus.
Структура. Віруси мають сферичну форму(50нм).
• Суперкапсид двошаровий, містить зовнішній глікопротеїн Е і внутрішній білок М .
• Геном- лінійна несегментована плюс-РНК.
• Капсид сферичної форми, ікосаедр, містить білок С.
Віріони чутливі до дії розчинників, детергентів, нестабільні при температурі 40оС.
Репродукція вірусів проходить у цитоплазмі. Вірусний реплікативний комплекс пов’язаний з ядерною мембраною клітини, брунькування віріонів проходить через мембрани ендоплазматичного ретикулуму.
Вірус кліщового енцефаліту було виділено 1937 року на далекому Сході Л.О.Зільбером. Поширений на значній території Євразії, Пн.Америки. В Україні поширений в основному на Заході. Резервуаром є ссавці, птахи, гризуни, кліщі(переносники).
Механізм передачі трансмісивний, фекально-оральний, контактний.
Захворювання може перебігати з ураженням ЦНС, периферичної нервової системи, верхніх дихальних шляхів та шлунково-кишкового тракту.
Лабораторна діагностика
• Визначення IgM , IgG проти кліщового енцефаліту в парних сироватках за допомогою ІФА, РЗК, РНГА.
• Виділення вірусу в культурі клітин або на новонароджених мишах.
• Виявлення геному вірусу у крові або спинномозковій рідині за допомогою ПЛР.
Специфічна профілактика- використання інактивованої вакцини.
Вірус японського енцефаліту було виділено у 1933 році М.Хаяші.
Це типове природноосередкове захворювання, поширене у Пд. та Пд.-Сх. Азії. Резервуаром є ссавці, птахи, свині, комарі(переносники).
Клінічні прояви від легких до енцефалітних з летальністю 90%.
Лабораторна діагностика
• Матеріал- кров, спинно-мозкова рідина, секційний матеріал.
• Методи: ПЛР. ІФА, РН, РЗК, РГГА, РНГА, РІФ. Виділення вірусу в культурі клітин, курячих ембріонах, мишах-сисунцях.
Специфічна профілактика- використання живої та вбитої вакцини.
87. Рід Рубівірусів. Вірус краснухи. Біологічні властивості. Патогенез захворювання, імунітет. Лабораторна діагностика, специфічна профілактика.
Вірус краснухи входить до роду Rubivirus, родини Togavirus.
Може спричиняти гостре інфекційне захворювання- краснуху, вроджену краснуху (катаракта, глухота і вади серця), прогресуючий краснушний паненцефаліт.
Структура. Має сферичну форму(60-70нм), кубічний тип симетрії.
• Геном представлений однонитковою РНК, оточений нуклеокапсидним С-білком.
• У ліпідну оболонку віріона вбудовані глікопротеїди Е1,Е2.
Проникає у клітину шляхом рецепторного ендоцитозу, виділяється через внутрішньоклітинні та цитоплазматичні мембрани завдяки високому вмісту фосфоліпідів і холестеролу.
Віруси чутливі до дії органічних розчинників, УФ, сонячного опромінення, дезінфектантів, інактивуються при 100оС за 2 хв.
Патогенез
Вхідні ворота- епітелій верхніх дихальних шляхів(ВДШ), поширюється в регіональні лімфатичні вузли, гематогенно- до внутрішніх органів, лімфовузлів, шкіри. Проявляється гарячкою та блідо-рожевими висипами на шкірі, які щезають за 2-4доби без пігментації.
Перенесена хвороба формує стійкий імунітет.
Лабораторна діагностика
• Матеріал для дослідження- змиви зі слизової ВДШ, кров, сеча, спинно-мозкова рідина, секційний матеріал.
• Методи ІФА, РНГА, РГГА, РН, РЗК. ПЛР(виявлення геному). ІФА, РІФ(виявлення антигенів)
Специфічна профілактика- живі вакцини на основі атенуйованого штаму вірусу у вигляді асоційованих вакцин і моновакцин.
88. Родина Ретровірусів, біологічні властивості. Класифікація.
Родина Retroviridae.
Структура
• Віріони ретровірусів сферичної форми(90-120 нм), мають суперкапсиду ліпопротеїнової природи з шипоподібними пепломерами. Капсид побудований за типом кубічної симетрії.
Геном ретровірусів, представлений двома однаковими молекулами РНК, містить чотири гени : gag, pol, env, src.
· Ген gag— групоспецифічні антигени.
· Ген pol кодує фермент зворотню транскриптазу.
· Ген env кодує поліпептид який є попередником глікопротеїнів
· Ген src, або онкоген характеризується протеїнкіназною активністю і відіграє ключову роль в індукції неопластичної трансформації клітин.
Стратегія реплікації:
1. Проникнення і часткове роздягання
2. Геном одноланцюгової РНК копіюєтся в лінійну молекулу дволанцюгової ДНК зворотньою транскриптазою.
3. Проникнення дволанцюгової ДНК в ядро і ця ДНК інтегрується в геном клітини вірусною інтегразою
4. Експорт з ядра неповністю сплайсованої РНК
5. Трансляція несплайсованої вірусної РНК продукує поліпротеїни Env, Gag and Gag-Pol.
6. Збирання вібріона на клітинній мембрані хазяїна і пакування вірусного РНК геному.
7. Брунькування через плазматичну мембрану і звільнення віріонів.
Біологічні властивості:
• Господар – хордові – примати, парнокопитні, непарнокопитні та хижаки.
• Шляхи передачі в природі: трансмісивний шлях, парентеральний, вертикальний.
• Переносники відсутні.
• Тропізм: найчастіше клітини імунної системи.
Патологічні зміни: знищують популяцію імунокомпетентних клітин, що призводить до загибелі особин від опортуністичних інфекцій. Порушення геному можуть викликати рак.
Класифікація:
• Alpharetrovirus ( лейкоз птахів)
• Betaretrovirus (вірус пухлини молочних залоз мишей)
• Gammaretrovirus ( лейкоз мишей)
• Deltaretrovirus ( вірус лейкозу великої рогатої худоби)
• Epsilonretrovirus ( вірус саркоми шкіри Уоллі)
• Lentivirus ( представник ВІЛ-1)
• Spumavirus ( спумавірус людини).
89. Родина Герпесвірусів, біологічні властивості, значення в розвитку патології людини. Лабораторна діагностика захворювань. Генетичні методи діагностики.
До родини Herpesviridae відносять середні за розмірами ДНК-вмісні віруси складної будови. Для людини 8 патогенних видів:
1. Вірус простого герпесу- ВПГ-1
2. Вірус простого герпесу- ВПГ-2
3. Вірус вітрянки-оперізуючого лишаю- герпес-зостер, ВГЛ-3
4. Вірус Епштейна-Барр, ВЕБ
5. Цитомегаловірус- ЦМВ
6. ВГЛ-6
7. ВГЛ-7
8. ВГЛ-8, асоційований з саркомою Капоші.
Структура
• Мають неправильну, овальну форму(160-200нм).
• У структурі віріона розрізняють зовнішню оболонку з глікопрротеїновими шипами, тегумент, капсид і нуклеоїд.
• Геном являє собою лінійну дволанцюгову ДНК.
Реплікація: Цитоплазматична/ядерна
1. Вірус взаємодіє з рецепторами клітини-хазяїна через великий поверхневий антиген та входить до клітини.
2. Релаксована циркулярна ДНК та капсид транспортуються за допомогою мікротрубочок в ядро, де ДНК вивільнюється через ядерні пори і перетворюється на ковалентно замкнену циркулярну ДНК.
3. Транскрипція прегеномних РНК і субгеномних мРНК, що здійснюється РНК—полімеразою II, спричинює синтез усіх вірусних протеїнів.
4. Прегеномні РНК разом з Р-протеїном та зворотно транскрибованою (-) ДНК, ковалентно зв'язаною з Р-протеїном, вкриваються капсидною оболонкою.
5. (+) ДНК синтезується з (-) ДНК. Утворюються нові релаксовані циркулярні ДНК.
6. Збірка віріонів в цитоплазмі за участі мембран клітин системи мононуклеарних фагоцитів та відбруньковування від мембрани клітини.
Герпесвіруси можуть спричиняти такі захворювання людини:
1. Гінгівостоматит , генітальна герпетична інфекція
2. Генітально—ректальний, неонатальний герпес
3. Вітряна віспа
4. Інфекційний мононуклеоз
5. Субклінічна інфекція, мононуклеоз, вади розвитку
6. Раптова екзантема дітей
7. Асоціація з ВІЛ-інфекцією, саркома Капоші.
Лабораторна діагностика:
• Матеріал для дослідження: кров, вміст везикул, кірочки, слина, спинно-мозкова рідина, згустки крові, секційний матеріал.
• Найбільш чутливий метод діагностики- виділення та ідентифікація виділеного агента в культурі клітин, або курячому ембріоні.
• Серологічні дослідження грунтуються на виявленні специфічних антитіл до ВПГ-1/2. Найбільш поширений ІФА на виявлення антитіл класів IgM , IgG у крові хворого. Для серодіагностики використовують також РНІФ, РНГА, РН.
· Генетичний метод. Геном ВПГ у венозній крові або спинномозковій рідині виявляють методом ПЛР. Може застосовуватись для диференціальної діагностики ВПГ-1/2.
90. Родина Аденовірусів. Біологічні властивості. Антигенна будова. Культивування. Патогенез і лабораторна діагностика аденовірусних інфекцій. Імунітет. Специфічна профілактика.
Родина аденовірусів поділяється на два роди:
• Mastadenovirus (включає в себе віруси людини, мавп, коней, свиней)
• Aviadenovirus
Будова:
• не мають ліпопротеїнової оболонки
• за формою – ікосаедр, кубічного типу симетрії (12 вершин, від яких відходить по одному відростку з булавоподібними потовщеннями на вільному кінці).
• капсид складається з 252 субодиниць (капсомерів).
Стійкість:
• стійкі до дії фізико-хімічних факторів
• не інактивуються ефіром, хлороформом
• при прогріванні (56 °С) активність вірусів знижується за декілька хвилин.
Антигенна будова: класифікація антигенів а заснована на морфологічній та імунологічній характеристиці субодиниць капсида.
(гексон - невершинний капсомер, оточений шістьма подібними структурами. Пентон - вершинний капсомер з відростком)
Гексон ( А- антиген) - має групову специфічність(в мономерному стані ідентичний для таксономічної групи аденовірусів). Складає основну масу білків віріону - до 51 % і представлений поліпептидом ІІ.
Пентон (С-антиген) - типоспецифічний компонент.
Пентон (В-антиген) - спричиняє токсичний вплив на клітини.
Гемаглютиніни. Викликають гемаглютинацію двох видів: пряму, (при якій феномен склеювання виникає при безпосередній дії на еритроцити вірусного антигену, так званого повного гемаглютиніни), і непряму, зумовлену вірусним антигеном і специфічними антитілами.
Неструктурні антигени: ранній антиген (Р) пухлинний антиген (Т), трансплантаційний антигени.
Культивування:
Культивуються тільки в тканинах господаря: в перещеплювальних культурах клітин(КК) HeLa, первинних - клітини нирок ембріона людини, на яких виявляється ЦПД. Репродукція вірусів супроводжується розвитком внутрішньоядерних включень. (*здатні викликати гемаглютинацію)
Патогенез:
Аденовірусна інфекція - респіраторне захворювання людини (частіше виникають серед дітей у віці від 6 міс. до 2 років, особливо в холодні пори року). Механізм зараження - повітряно-краплинний +фекально-оральний. Джерело інфекції – хворий або носій.
В організмі людини аденовіруси розмножуються в епітеліальних клітинах дихальних шляхів, кишечника, кон’юнктиві очей, мигдаликах і лімфатичних вузлах. Викликають ГРВІ (фарингіти, ларингіти, трахеобронхіти), кон’юнктивіти, пневмонії, геморагічні цистити. Окремі серотипи мають онкогенні властивості й зумовлюють появу пухлин у деяких гризунів. Вони можуть також проникати ч/з плаценту, викликаючи каліцтво і смертельні пневмонії новонароджених. У дорослих виникають рідше і мають більш легкий перебіг.
Імунітет: слабкий, типоспецифічний, недовготривалий.
Діагностика:
1) вірусологічна – виділення в КК аденовірусів і їхня ідентифікація за АГ-властивостями за допомогою РЗК, РН;
2) серодіагностика – визначення збільшення титру АТК АBV.
Специфічна профілактика: жива аденовірусна вакцина.
91.Вірус натуральної віспи. Патогенез інфекції. Методи діагностики і специфічної профілактики. Вірус віспо вакцини. Ліквідація віспи у всьому світі.
Натура́льна ві́спа — інфекційне вірусне антропонозне захворювання з епідемічним поширенням .Збудник - Strongiloplasma variola majoris.
Патогенез: Вхідні ворота інфекції: верхні дихальні шляхи та/або кон’юнктиви → проникає до регіональних лімфатичних вузлів та через декілька днів до печінки і селезінки (реплікація) → віремія та інфекція епітеліальних клітин шкіри та слизових оболонок (а також багатьох інших тканин та органів) → переховується у клітинах спінальних гангліїв (через декілька років може реактивуватися у вигляді оперізуючого герпесу).
Резервуар – людина, шляхи передачі - повітряно-крапельним шляхом, контактний та транс плацентарний.
Діагностика:
1) Виділенння віруса (матеріал: рідина з пухирця): у культурі клітин або виявлення ДНК методом ПЛР;
2) виявлення антигенів в епітеліальних клітинах методом прямої імунофлюоресценції (матеріал: зішкріб із дна пухирця);
3) серологічні дослідження — не підходять для швидкої діагностики; виявлення специфічних IgG у сироватці зазвичай використовують для підтвердження перенесеної інфекції та імунітету.
Сецифічна профілактика: вакцина - жива атенуйована (ослаблена) вірусу (штам Оkа) вітряної віспи, отриманого шляхом культивування штаму вірусу в диплоїдній культурі клітин людини MRC-5.
Ліквідація віспи:
У Російській імперії варіоляція (метод раннього небезпечного щеплення) була проведена після смерті від віспи 15-літнього імператора Петра II . Наприкінці XVIII століття англійський лікар Едвард Дженнер винайшов вакцину на основі вірусу коров'ячої віспи, яке потім було застосовано в Європі та усьому світі масово. Разом з деякими іншими заходами всесвітня кампанія вакцинації призвела до ерадикації натуральної віспи до 1980-го року.
92. Збудники вірусного гепатиту, властивості та класифікація вірусів. Патогенез захворювань. Лабораторна діагностика. Перспективи специфічної профілактики.
Гепати́т — загальна назва гострих та хронічних дифузних запальних захворювань печінки різної етіології.
Властивості:
Це облігатні гепатотропні віруси, деяким притаманна осінньо-зимова сезонність (віруси гепатиту А). При реплікації утворюють як повні (інфекційні), так і неповні (неінфекційні (без ДНК)) частки.
Класифікація вірусів:
В залежності від:
• типу нуклеїнової кислоти
• антигенного варіанту
• системного положення
• будови
• розміру віріону
• &nbsnbsp; типу клітин для культивування
• місця реплікації в клітині
• шляху передачі
поділяються на такі види: Вірусний гепатит А, В, С, D , E , G , TTV , SENV .
Патогенез:
Механізм передачі - парентеральний (інокуляційний), другорядний - фекально-оральний, рідко – транс плацентарний, статевий.
Інфікування відбувається внаслідок внесення крові та її препаратів, лімфи при будь-якій інструментальній процедурі, яка супроводжується порушенням цілісності шкірних та слизових покривів.
При проникненні в організм із кров’ю вірус відразу ж розноситься, фіксуючись на гепатоцитах. Репродукція вірусу не супроводжується цитолізом гепатоцитів (свідчить про те, що він не має прямої цитопатичної дії), а патологічний процес у печінці розпочинається після розпізнання імунокомпетентними клітинами його антигенів на поверхні клітини. Вірус може інтегрувати в геном гепатоциту і за певних обставин викликати трансформацію клітини.
Лабораторна діагностика: серологічний метод, радіоімунний аналіз, імуноферментний метод, імунна електронна мікроскопія та ін. HBеAg можна виявити за допомогою ІФА, РНГА, РНЗГА, РЗК.
Специфічна профілактика: вакцина першого покоління, яку одержують з плазми крові хронічних носіїв HBsAg, другого покоління - це субодиничні (корпускулярні) препарати або одержані генноінженерним способом. Особам, які мали контакти з хворим на гепатит, крім активної імунізації треба вводити людський Ig проти гепатиту В. Екстренна профіл. рекомендована медичним працівникам, що одержали травми під час роботи з інфікованою кров’ю, статевим партнерам, які були у недавньому статевому контакті із хворими на гепатит В.
93. Онкогенні віруси, класифікація. Вірусо-генетична теорія виникнення пухлин Л. О. Зільберта. Механізми вірусного канцерогенезу.
Онкогенні віруси — група різнорідних за будовою вірусів, що викликають появу доброякісних і злоякісних пухлин і лейкозів у тварин і людини.
Вірусно-генетична теорія Зільберта:
(Запропонував російський учений А. О. Зільберт). Згідно з цією теорією, розвиток пухлини спричинюють онкогенні віруси, які інтегруються в хромосому клітини завдяки ферменту зворотної транскриптази, ген злоякісності — онкоген і його попередник — протоонкоген, який є в клітинах людей і тварин (він необхідний для регуляції росту і розмноження). Перетворення нормальної клітини на пухлинну зумовлено трансформацією протоонкогена в онкоген. Таку трансформацію можуть спричинити віруси або фактори навколишнього середовища (іонізуюча радіація, ультрафіолетове випромінювання, хімічні речовини).
Розрізняють два типи онковірусів: 1) віруси, які містять онкоген (віруси онк +); 2) віруси, які не містять онкогена (онк-).
Віруси онк- не можуть перетворювати нормальну клітину на пухлинну, але можуть перетворюватися на онк +. Це відбувається, коли вірус інтегрує в хромосому клітини поряд із протоонкогеном (унаслідок інтенсивного поділу вірусів їх промотори функціонують інтенсивніше, ніж у евкаріот; вірус підпорядковує роботу цього гена своєму промотору). Вірус виходить із клітини разом із протоонкогеном. Таким чином, протоонкоген стає онкогеном. Якщо вірус вносить у клітину онкоген, то вона починає безконтрольно ділитися. Продуктами протоонкогенів є протеїнкінази. Порушення специфічності протеїнкіназ є діагностичною ознакою. Це свідчить про перетворення протоонкогена на онкоген.
Трансформацію нормальної клітини в пухлинну можуть спричинювати як РНК-, так і ДНК-віруси. Серед РНК-вірусів онкогени виявлено у ретровірусів підродини онковірусів (типи В, С, D) і лентивірусів (вірусів лейкозів людини HTLV-I, HTLV-II) та ін.; серед ДНК-вірусів — у 5 родинах вірусів (герпес-вірусів, паповавірусів, поксвірусів, гепадновірусів, аденовірусів).
94. Віруси імунодефіциту людини (ВІЛ). Властивості. Роль в патології людини. Патогенез СНІДу. Методи лабораторної діагностики (імунологічні, генетичні). Перспективи специфічної профілактики і терапії.
ВІЛ — вірус імунодефіциту людини, що призводить до захворювання на ВІЛ-інфекцію/СНІД. ВІЛ схильний до стрімких мутацій.
Вірус має округлу форму. Геном складається з двох ниток РНК, асоційованої з ревертазою та внутрішніми білками. У геномі міститься 9 генів, які кодують внутрішні білки вірусу, ревертазу і специфічні білки зовнішньої оболонки. Серцевина віріона оточена білками капсиду й набуває конусоподібної форми. Вона відділена від зовнішньої оболонки ще одним шаром білків. На зовнішній ліпідній оболонці розміщені глікопротеїнові шипики, які складаються з двох субодиниць глікопротеїду (gp 41 i gp 120). У зв’язку з особливостями структури генома, ВІЛ має значну антигенну мінливість. На даний час відомо два типи збудників - ВІЛ-І і ВІЛ-ІІ, які відрізняються між собою за біологічними властивостями.
Передача: гемотрансфузійний, статевий, трансплацентарний.
СНІД, або синдром набутого імунодефіциту, є кінцевою стадією ВІЛ -інфекції, при якій ураження імунної системи людини доходить до такого рівня, що вона виявляється не взмозі чинити опір будь-яким видам інфекції.
Патогенез: вірус вражає клітини з CD 4-рецептором (Т-хелпери, макрофаги, гліальні клітини мозку). Це призводить до значного зменшення кількості Т-хелперів - основних клітин імуногенезу. Змінюється співвідношення Т-хелперів і Т-супресорів до 0,2-0,3 (при нормі 1,9-2,4). У зв’язку з цим паралізується імунний захист організму. Пригнічуються також Т-кілери, які забезпечують противірусний імунітет, природні кілери, які регулюють протипухлинний імунітет, порушується нормальна діяльність В-лімфоцитів. Наслідком цього є пригнічення синтезу антитіл. Макрофаги стають малоактивними, знижується продукція інтерлейкіну-1, гальмується хемотаксис. Макрофаги можуть переносити віруси в різні органи, не руйнуючись.
Лабораторна діагностика: досліджують кров, спинномозкову рідину, грудне молоко, сперму. Використовують електронну мікроскопію, зараження Т-лімфоцитів. Виявлення антитіл у сироватці хворих проводять за допомогою ІФА, РІФ, РІА, імуноблотингу.
Профілактика: специфічна - відсутня. Проблема створення такої вакцини утруднюється в зв’язку з високою мінливістю ВІЛ. Проводять випробування генно-інженерних вакцин.
Лікування: Для затримки репродукції вірусу в організмі застосовують деякі хіміотерапевтичні препарати. Найбільш ефективним із них є азидотимідин. Використовують також інтерферон, тимозин, інтерлейкін-2 та ін.
95. Пріони.Властивості.Пріонові захворювання тварин(скрепі,губчаста енцефалопатія корів)та людини(куру ,хвороба Клейцфельда-Якоба) Патогенез пріонових захворювань. Діагностика
Пріони- це білкові частинки без нуклеїнової кислот,що володіють інфекційністю і є збудниками конфірмаційних захворювань із групи повільних нейродегенеративних хвороб (100% летальність)
Властивості пріонів
• відсутність жодної нуклеїнової кислоти;
• схильність до агрегації;
• виникають не лише в результаті зараження (відомі спорадичні та спадкові форми губкоподібних енцефалопатій);
• досить стійкі до різноманітних фізико-хімічних факторів, до традиційних методів стерилізації, не чутливі до інтерферону не розпізнаються імунною системою організму як чужорідний білок;
• в організмі можуть з'являтися внаслідок інфікування чи успадкування, а також самочинно утворюватися без впливу будь-яких чинників.
Властивості інфекцій
• Тривалий інкубаційний період
• Тривалий період клінічних проявів
• Практично повна відсутність біологічних реакцій з боку організму
• 100% летальність
• Патогенні форми прісного білка здатні до агрегації (пріонні захворювання амілоїд них відкладень у ЦНС)
Пріонові захворювання-генетично та інфекційно зумовлена група хронічних прогресуючих фатальних синдромів ,з ураженням ЦНС м’язової лімфоїдної системи
Три форми пріонових хвороб-спорадична,спадкова,інфекційна.
Патогенез
1. Загальні риси
• накопичення збудника задовго до перших клінічних проявів
• тривала персистенція в тих органах, в яких тривалий час не виявляють патогістологічних змін.
• Згодом проліферація різних клітин.
• Інкубаційний період дуже тривалий — від декількох місяців до десятиліть.
2. Патоморфологічні зміни
• пріони спричинюють не запальні, а дегенеративні процеси
• Зміна конститутивних білків — нормальних клітинних пріон-протеїнів за розмірами і/або формою призводить до їх перетворення з життєво необхідних до смертельно небезпечних ( «конформаційні хвороби )
Губчаста енцефалопатія корів (коров'ячий сказ)
• Механізм передачі- аліментарний — годовування худоби м'ясо-кістковим борошном, виготовленого з останків «інфікованих» тварин, (овець).
· Патогенез: після поїдання інфікованого збудником м'ясо-кісткового борошна трансформований збудник рухається по нервових розгалуженнях у мозок. В інфікованих нервових відкладається ізоформа кріонного білка з утворенням скупчень у вигляді фібрил, які спричиняють роздушення нейронів, губкоподібної зміни сірої речовини мозку, утворення вакуолей і порушення функції нервової системи.
· Інкубаційний період триває від 20 міс до восьми років і більше.
• Хворі тварини виразно знервовані й навіть агресивні. С ильна гіперестезія в ділянці голови та шиї, а у деяких — і всієї поверхні тіла. , парези, залежування. Апетит збережений. Смерть настає через три тижні — 6 міс після появи клінічних ознак.
Скрепі
• пріонна інфекція овець.
• Симптоми: підвищена активність, сильний хронічний свербіж шкіри, тремтіння, паралічі, виснаження, смерть.
• Аналог коров'ячого сказу
хвороба Клейцфельда-Якоба
1. Епідеміологія
• Джерело інфекції- хвора на коров’ячий сказ
• Механізм передачі-фекально-оральний
• Сприйнятливість у людей помірна
2. Патогенез і клінічні прояви
• Губкоподібна дегенерація нейронів головного мозку
• Ураження різних ділянок ЦНС
• Деменція
• Гіпотонія
• Атаксія
• Ністагм
• дизартрія
Куру
1. Епідеміологія
• Джерело інфекції-людина
• Механізм передачі-фекально-оральний
• Сприйнятливість у людей висока
2. Патогенез і клінічні прояви
• Губкоподібна дегенерація нейронів головного мозку
• Ураження мозочка(парези,паралічі)
Діагностика
• Для дослідження: біоптати тканин(мигдалики,лімфовузли),кров, секційний матеріал.
• Методи діагностики: біологічний.вірусологічний,спектроскопія, ПЛР,капілярний електрофорез, мікроскопічний для виявлення амілоїду та спонгіоморфних змін у ЦНС.
96. Еволюція коків. Їх загальна характеристика. Стафілококи, біологічні властивості ,класифікація ,практичне значення
Коки:грампозитивні каталазопозитивні коки, стрептококи, ентерококи, аерококи , лактококи,менінгококи,гонококи.
• Грам+(позитивні) коки
• Аероби/ факультативні анаероби
• Сферична форма
• Не утворюють спор
• Не рухливі
Медичне значеня:родини Micrococcaeceae Streptococcaceae
|
Micrococcaeceae |
Streptococcaceae |
|
Є цитохроми |
Немає |
|
Є каталазна активність |
Немає у більшості |
Родина Micrococcaeceae рід Staphylococcus вид стафілокок сапрофітний, епідермальний стафілокок і стафілокок золотистий
Морфологія
• + за грамом
• Не утворюють спор
• Не рухливі- немає джгутиків
• Розташовані у вигяді грон,парами ,одиночно-діляться у перпендикулярних площинах
• У Клітиній стінці-білок А що реагує з і gG
• Мікрокапсула/справжня капсула
Культуральні властивості
• Ростуть на середовищах з 5-10% розчином натрію хлориду, температурний оптимум 30-37*С,
• На щільних середовищах -мутні, круглі, рівні колонії кремового, жовтого, оранжевого кольору.
• На рідких середовищах - рівномірне помутніння
Ферментативна активність
• продукують каталазу, утворюють ацетон , виділяють аміак ,відновлюють нітрати, ферментують глюкозу, ксилозу, сахаразу, мальтозу, гліцерин, маніт з виділенням кислоти.
Антигена структура
• Антигенні властивості -пептидоглікан і тейхоєві кислоти клітинної стінки, капсула. Видоспецифічними АГ: для S. aureus – рибіттейхоєва, а для S. Epidermidis – гліцеринтейхоєва; у S. Saprophyticus -обидва типи кислот.
Класифікація До роду Staphylococcus входять 29 видів, ідентифікують лише три види: S. aureus, S. epidermidis, S. saprophyticus.
Поділ на 2 групи- коагулозо:позитивні,негативні
97. Роль стафілококів у розвитку патологій людини,патогенез спричинених ними процесів. Характеристики токсинів та ферментів патогенності. Роль у виникненні внутрішньо лікарняних інфекцій.
Епідеміологія
• Коагулозонегативні стафілококи-частина звичайної флори шкіри ,слизових об, нижнього віділу кишечника (епідермальний стафілокок)
• Золотистий –заселяє носові ходи ,в шкірі ,промежині, піхві.
• Сапрофітний –більша адгезія до епітеліальних клітин сечових шляхів
• Передача –руки ,повітряно-крапельний шлях
Патогенез
1. Вірулентність бактерій-виживання у несприятливих умовах, за допомогою:компонентів клітинної стінки ,ферменти, токсини , персистують в фагоцитах,мають резистентність до протибактеріальних препаратів ,проникають у внутрішнє стерильне середовище розмножуються там і викликають запалення
• Клінічно-гнійно-запальні процеси місцеві і генералізовані(сепсис)
2. Зниження захисних сил організму(стафілококова інфекція розвивається як ендогенна опортуністична інфекція)
Клініка
• Поверхневі інфекції,харчові отруєння,інвазивні інфекції, змішані інфекції.
• Хвороби-піодермія, ангіна, отит, перитоніт, ендокардит, цистит, сепсис
Токсини
За механізмом дії діляться:
а) мембранотоксичні гемолізини
• Альфа-взаємодіє з мембраною-локальний протеоліз
• Бета-в тварин-шкірні некротичні реакції
• Гама-активність до еритроцитів людини
• Дельта- цитотоксичність
б) ексфоліатини А і В -синдром ошпареної шкіри
в) токсин синдрому токсичного шоку
г)лейкоцидин- інгібує усмоктування води ,активує цАМФ
г) ентеротоксини А, В, С, D , E
Ферменти патогенності: каталаза, Бета-лактамаза,плазмокоагулаза ,лецитиназа, гіалуронідаза,фібринолізи, ДНК-аза, ліпаза
Внутрішньо лікарняні інфекції-від хворих з гострою стафілококовою інфекцією і колонізацією стафілококів на шкірі (пролежні опіки виразки). При догляді за хворими відбувається забрудненя рук персоналу, можливо носійстно у носових ходах.
• Золотистий і епідермальний стафілокок –виділяються в якості збудників первиної і вторинної батеріємії,при шкірних та хірургічних ранових інфекціях.
98.Методи мікробіологічної діагностики стафілококових процесі та їх оцінка .Імунітет при стафілококових захворюваннях. Препарати для специфічної профілактики та терапії,оцінка.
Діагностика
• Бактеріологічний метод-виділення чистої культури мікробів з досліджуваного матеріалу та їх ідентифікацію.
1. День-матеріал(кров,гній,сеча,слиз зноса,блювотиння)сіється на щільне елективне середовище(жовтково-сольовий агар).Кров попередньо засівають у цукровий бульйон
2. День-дивимось на ріст колоній
• Стафілокок aureus -гладенькі опуклі мутні жовтуваті колонії;
• На кровяному агарі – колонії оточені зоною повного гемолізу;Утворюють поліморфні L -форми ;
• Підозрілі колонії сіють на скошений агар для отримання чистої культури.
• При бактеріоскопії-визначають форму клітин збудника їх відношення до барвників
3. Досліджують отриманні чисті культури.
• Для диференціації –коагулозний тест-здатність ферментувати маніт ,синтезувати термостабільну ДНК-азу,аглютинувати частинки латексу(дозволяє виявляти Білок А і згортаючий фактор)
4. Облік результатів
• Біологічні(біопроба) і імунологічні(преципітація в гелі) тести-визначення ентеротоксинів
• Серологічний метод-хронічна інфекція
• Мікроскопічний метод.-З матеріалу, який досліджується (за виключенням крові) готують мазки, фарбують за Грамом. Грампозитивні стафілококи, діаметром 0,5-1,5 мкм, розташовуються в мазках у вигляді скупчень( грона винограду). Також вони можуть виявлятись поодинці, парами, короткими ланцюжками.
Диференційні ознаки основних видів стафілококів
Признаки
Вид
S. aureus
S. epidermidis
S. saprophyticus
Плазмокоагулаза
Гемоліз
Фосфатаза
ДНК-аза
Лецитиназа
Окислення маніта
+
+
+
+
+
+
-
-
+
-
-
-
-
-
-
-
-
-
v Позитивна ознака (+), негативна ознака (-), непостійна ознака (+ -).
ІмунітетПостінфекційний-клітино-гуморальний, нестійкий, ненапружений.
Лікування-хірургічне втручання(санація гнійних осередків), антибіотикотерапія(пеніциліни),імунотерапія,анти стафілококовий імуноглобулін людини.
Профілактика-
• Неспецифічна-ліквідація джерела інфекції(виявленя і лікування хворих таносіїв)
• Специфічна-стафілококова вакцина,анатоксин стафілококовий очищений адсорбований.
99. Стрептококи: біологічні властивості, класифікація, токсини, ферменти патогенності .
Родина- Streptococcaceae Рід-Streptococcus
Види S. pyogenes, S. viridans, S. pneumoniae, S. faecalis, анаеробні стрептококи.
Морфологія і фізіологія.
1. кругла або овальна форма
2. розміром 0,6-1,0 мкм,
3. розташовуються у вигляді ланцюжків різної довжини,
4. Гр(+),
5. нерухомі,
6. не мають спор,
7. деякі види утворюють мікрокапсули.
Культуральні властивості
1. За типом дихання - факультативні анаероби,
2. Оптимальна t для їх культивування - 37 °С.
3. На простих середов. не ростуть.
4. Вирощують їх на глюкозному бульйоні та кров’яному агарі.
5. У рідких середов. - осад, бульйон залишається прозорим.
6. За характером росту на кров’яному агарі стрептококи поділяють на три типи:
1. b-гемолітичні, утворюють навколо колоній зони гемолізу;
2. a-гемолітичні - навколо колоній непрозорі зеленуваті зони;
3. g -негемолітичні стрептококи.
• Ізольовані колонії маленькі, напівпрозорі, блискучі, гладенькі, рідше шорсткі.
Біохімічн і властивості
• желатин не розріджують.
· Хемоорганотрофи
· метаболізм бродильний
· гемолітичн а активність.
· Ферментують глюкозу з утворенням молочної кислоти
· каталазонегативні
Антигени
• М-антиген (білок), який зумовлює їх вірулентні та імуногенні властивості,
• складний Т-антиген (білок),
• С-антиген (полісахарид)
• Р-антиген (нуклеопротеїд)
Класиф ікація
1. За наявністю полісахаридних фракцій поділені на 20 серологічних груп, які позначаються великими літерами латинського алфавіту від А до V. Всередині окремих груп вони ще поділяються на види, серовари, позначені цифрами. Більшість хвороботворних для людини стрептококів входить до групи А. Крім того, певне клінічне значення мають групи B, C, D, H, K.
2. За характером росту на кров’яному агарі стрептококи поділяють на три типи:
• 1. b-гемолітичні, утворюють навколо колоній зони гемолізу;
• a-гемолітичні - навколо колоній непрозорі зеленуваті зони;
· g -негемолітичні стрептококи
Токсини
1.складний екзотоксин:
• гемотоксин ( O - і S -стрептолізини)
• Лейкоцидин
• летальний токсин
• цитотоксини
• еритрогенні (скарлатинозні) токсини поділяються на три типи (А, В і С), пірогенна активність, ведуть до появи обумовлених імунними механізмами висипань на шкірі, стимулюють секрецію макрофагами ІЛ-1 і фактора некрозу пухлин, що є медіаторами септичного шоку.
2.термостабільні ендотоксини
ферменти патогенності
• Гіалуронідазу
• Фібрин азу
• ДНК-азу
• Протеїн азу
• амілазу, ліпазу
100. Стрептококи. Роль у розвитку патології людини. Патогенез стрептококових захворювань. Токсини і ферменти патогенності стрептококів. Імунітет. Методи мікробіологічної діагностики стрептококових захворювань.
Захворювання людини.Стрептококи можуть викликати такі ж різноманітні гнійно-септичні інф, як і стафілококи (фурункули, абсцеси, флегмони, панариції, сепсис, остеомієліт тощо). Але вони можуть спричиняти й інші захворювання, не властиві стафілококам - скарлатину, ревматизм, бешиху тощо. Проникаючи в кров жінок при пологах, вони викликають післяпологовий сепсис. Зеленящі стрептококи викликають ендокардит. Анаеробні і фекальні стрептококи спричиняють ентероколіти, беруть участь у розвитку карієсу зубів. Проникаючи в тканину зуба, вони руйнують дентин і обтяжують перебіг процесу.
Патогенез. Розвиток інфекції частіше відбувається при попаданні на слизову оболонку носоглотки близько 20 млн стрептококів, після чого починається їх швидке розмноження. Рідше стрептокок проникає через ушкоджену шкіру, слизові оболонки статевих шляхів у породіль, травний тракт. Лейкоцити досить швидко накопичуються на слизовій оболонці, проте їх здатність до фагоцитозу не завжди виявляється достатньою. Гіалуронова кислота та М-протеїн стрептококів мають антифагоцитарну активність.. Крім того, стрептококи виробляють дезоксирибонуклеазу і стрептолізини S і O. Ці речовини також виявляють лейкотоксичну дію. Руйнування лейкоцитів, еритроцитів і тканинних клітин призводить до запалення.. Продукція гіалуронідази забезпечує поширення інфекції.
Токсиноутворення. Стрептококи продукують складний екзотоксин, окремі фракції якого мають різну дію на організм: гемотоксин (O- і S-стрептолізини), лейкоцидин, летальний токсин, цитотоксини (ушкоджують клітини печінки, нирок), еритрогенний (скарлатинозний) токсин. Крім токсинів стрептококи виділяють ряд ферментів патогенності, які відігріють важливу роль у розвитку захворювань - гіалуронідазу, фібриназу, ДНК-азу, протеїназу, амілазу, ліпазу тощо. Для стрептококів характерна наявність термостабільних ендотоксинів і алергенів.
Антигени і класифікація.. Клітини стрептококів мають М-антиген (білок), який зумовлює їх вірулентні та імуногенні властивості, складний Т-антиген (білок), С-антиген (полісахарид) і Р-антиген (нуклеопротеїд). За наявністю полісахаридних фракцій усі стрептококи поділені на 20 серологічних груп, які позначаються великими літерами латинського алфавіту від А до V. Всередині окремих груп вони ще поділяються на види, серовари, позначені цифрами. Більшість хвороботворних для людини стрептококів входить до групи А. Крім того, певне клінічне значення мають групи B, C, D, H, K.
Імунітет при стрептококових інфекціях, крім скарлатини, має слабкий, нестійкий і недовготривалий характер. Після перенесення захворювань утворюються різні антитіла, але захисне значення мають лише антитоксини і типоспецифічні М-антитіла. З іншої сторони, у людей, що перехворіли, часто виникає алергізація організму, чим пояснюється схильність до рецидивів та повторних захворювань.
Мікробіологічна діагностика. Матеріалом для дослідження є мокротиння, кров, слиз із рото- та носоглотки, гній, спинномозкова рідина тощо. Первинна бактеріоскопія матеріалу і посів його на живильні середов. дають мало, оскільки в ротовій порожнині та інших біотопах є подібні за морфологією, але непатогенні пневмококи. Основним, найбільш точним, раннім і надійним методом лабораторно ї діагностики є постановка біологічної проби на білих мишах, які є найчутливішими тваринами до стрептококів пневмонії. Після внутрішньоочеревинного зараж. у них виникає сепсис, посів крові із серця дає змогу швидко виділити чисту культуру й ідентифікувати її.
101. Стрептококи пневмонії, біологічні властивості. Патогенність для людини і тварин. Мікробіологічна діагностика пневмококових захворювань.
Пневмококи (S treptococcus Pneumoniaе)
Диплококи овальної або ланцетоподібної форми, нерухливі, грампозитивні, спор не утворюють. Кожна пара коків оточена капсулою, під якою знаходиться М-протеїн. Ростуть на кров’яних або сироваткових середовищах, утворюють дрібні колонії, оточені неповною зоною гемолізу. У рідкому поживному середовищі утворюють рівномірне помутніння. Аероби або факультативні анаероби, капнофіли (5-10% СО2). Мають О-соматичний білковий антиген і полісахаридні капсульні типоспецифічні антигени.
Основний фактор патогенності – капсула. За капсульним антигеном усі пневмококи поділені на 85 сероварів (патогенні тільки І, ІІ, ІІІ). Ферменти, що секретують пневмококи: пептидаза (розщеплює Іg A), гіалуронідаза (сприяє поширенню стафілокока в тканини), апресини (пригнічуюють фагоцитоз). В клітинній стінці міститься тейхоєва кислота (субстанція С), яка містить холін, який взаємодіє з С-реактивним білком (відбувається активація комплементу і вивільнення білків гострої фази запалення).
Пневмококи – позаклітинні паразити, колонізують окремі ділянки респіраторного тракту при порушенні цілісності останнього вірусами. Викликають бронхіти, пневмонію. Генералізовані форми захворювання зустрічаються у маленьких дітей та літніх людей. Пневмонія - антропонозна інфекція. Зараження – повітряно-крапельним шляхом. Відомі випадки захворювання тварин.
Мікробіологічна діагностика. Матеріал для дослідження - мокротиння, кров, слиз із рото- та носоглотки, гній, спинномозкова рідина тощо. Лабораторна діагностика включає бактеріоскопічний, бактеріологічний, серологічний та біологічний методи. Бактеріоскопія є малоінформативною (мінливість розташування). Для визначення сероваріанта ставлять реакцію аглютинації на склі з типовими сироватками або використовують феномен «набухання капсул».
Серологічний метод: визначають наявність у крові стрептококового антигена (АГ) в реакції зв’язування комплементу (РЗК) і специфічних стрептококових антитіл до токсинів. Цей метод застосовують у випадках хронічної інфекції і коли виділити збудника не вдається.
Проводять бактеріологічне дослідження та біопробу для виділення чистої культури – внутрішньочеревним способом заражають білих мишей матеріалом від хворого.
102. Менінгококи, біологічні властивості, класифікація. Патогенез і мікробіологічна діагностика менінгококових захворювань і бактеріоносійства. Диференціація менінгококів від грамнегативних диплококів носоглотки
Менінгококи ( Neisseria meningitides ) – грамнегативні одиночні коки або диплококи, повернуті один до одного увігнутою поверхнею. Форма збудника нагадує біб або кавове зерно, спор не утворюють, більшість утворюють капсулу, нерухливі. У менінгококів є фімбрії ,за допомогою яких вони здійснюють адгезію до клітин слизової оболонки верхніх дихальних шляхів. Менінгококи - аероби і факультативні анаероби - дуже вибагливі до живильних середовищ, до яких додають кров або сироватку. Оптимум культивування при 37 °С, краще в атмосфері 5-8 % СО2. На щільному середовищі утворюють ніжні прозорі безбарвні колонії слизової консистенції, на рідкому - помутніння й осад на дні, з часом на поверхні виникає плівка. Біохімічна активність менінгококів виражена слабо, вони ферментують лише глюкозу і мальтозу до кислоти. Справжнього екзотоксину нейсерії менінгіту не виділяють, їх ендотоксин термостійкий і високотоксичний. Від нього значною мірою залежить тяжкість клінічного перебігу менінгококової інфекції. Фактором патогенності є капсула, фімбрії, гіалуронідаза, нейрамінідаза та білок зовнішньої мембрани.
Класифікація: за полісахаридним капсульним антигеном менінгококи поділені на 9 серологічних груп, які позначаються великими латинськими літерами (А, В, С, D, X, Y, Z, W-135, E-29). Типи A, B, C, Y, і W135 - домінантні.
Патогенез: вхідними воротами інфекції є носоглотка. Розмножуючись, вони формують первинне вогнище запалення. По периневральних просторах нюхального нерва процес може поширитися на оболонки мозку.ендотоксин бере участь у розвитку токсичного шоку і пригніченні фагоцитарної активності нейтрофілів.
Мікробіологічна діагностика: застосовують бактеріоскопічний, бактеріологічний і серологічний методи. Матеріал для дослідження: виділення слизової оболонки носоглотки, ліквор, кров, гній з мозкових оболонок, зіскрібки з елементів геморагічного висипу на шкірі.
Бактеріоскопічне дослідження ліквору і крові дозволяє визначити наявність збудника ; бактеріологічне дослідження проводять з метою виділення й ідентифікації чистої культури менінгокока (носоглотковий слиз, кров і ліквор), посів матеріалу на щільні або напіврідкі поживні середовища, які містять сироватку, кров або асцитичну рідину, наявність у колонії Neisseria meningitides підтверджують утворенням оцтової кислоти при ферментації глюкози і мальтози. Серологічний метод для виявлення розчинних бактеріальних антигенів в лікворі або антитіл в сироватці крові. Для визначення антигенів застосовують ІФА (імуноферментний аналіз), РІА (радіоімунний аналіз), імуноелектрофорез, реакцію коаглютинації.
При діагностиці менінгококів бактеріоносійства треба їх відрізняти від грамнегативних сапрофітних (непатогенних) диплококів носоглотки. Відмінності :
|
Ознака |
Патогенні менінгококи |
Диплококи сапрофіти |
|
Ріст при 22°С |
- |
+ |
|
Ріст на звичайних середовищах |
- |
+ |
|
Ферментація вуглеводів |
Тільки глюкоза і мальтоза |
Є більш активними |
|
Утворення пігменту |
- |
+ |
103. Гонококки. Біологічні властивості, патогенез і мікробіологічна діагностика захворювань. Профілактика і специфічна терапія гонореї та бленореї.
Гонококова інфекція – це гостре або хронічне інфекційне захворювання людини, викликається Neisseria gonorrhoeae, яке передається переважно статевим шляхом і характеризується гнійним запаленням слизової оболонки сечостатевих шляхів (гонорея), кон’юктиви очей (бленорея), інших органів, інтоксикацією.
Нерухомі аспорогенні грам негативні диплококи, що утворюють капсулу. Гонококи вибагливі до поживних середовищ, для культивування вимагають свіжо виготовлених вологих поживних середовищ із додаванням нативних білків крові, сироватки або асцитчної рідини. Ферментативна активність низька. Розщеплюють тільки глюкозу з утворенням кислоти, продукують каталазу і цитохромоксидазу. Відсутня протеолітична активність. АГ – у гонококів загальний протеїновий АГ і типоспецифічний полісахаридний АГ, по якому гонококи діляться на 16 сероварів
Фактори патогенності: капсула, пілі, ендотоксин, білки поверхневої мембрани, протеази. Головний фактор ендотоксин, він утворюється при пошкодженні гонококів. Це відбувається під дією фізико-хімічних факторів, неспецифічних факторів захисту (НФЗ), антибіотиків.
Патогенез. Джерело інфекції – хвора людина, бактеріоносій. Механізм зараження контактний:статевий. Вхідними воротами для збудника служить циліндричний епітелій уретри, шийки матки, кон’юктиви і прямої кишки. Взаємодія гонококів з епітеліальними клітинами опосередкована війками, які взаємодіють з рецепторами епітеліальних клітин, що має вирішальне значення у розвитку інфекції. Гонококи прикріплюються до епітелію, мішенню для їх цитотоксичної дії служать поверхневі структури клітин. Вони викликають загибель клітин, що порушує процес самоочищення слизових оболонок. Мікроворсинки клітин, діючи як псевдоподії, захоплюють бактерії, які потрапляють всередину.
Мікробіологічна діагностика. 1) бактеріоскопічне дослідження. Готують два мазки, один з яких фарбують за Грамом, а другий – метиленовим синім, і мікроскопують. У зв’язку з тим, що у досліджуваному матеріала можуть знаходитись і інші грам негативні бактерії, морфологічно схожі з гонококами, застосовують прямий і непрямий варіанти РІФ.
2) бактеріологічне дослідження проводять у тих випадках, коли гонококи у мазках не знаходять, частіше при атиповій і латентній формах інфекції. Посів проводять на чашки з сироватковим або асцитичним агаром безпосередньо після взяття матеріалу. Додавання до середовища ристоміцину і поліміксину М значно підвищує процент позитивних висівів.
3) серологічний метод – проводять РЗК за Борде-Жангу, яка буває позитивною з 3-4 тижня хвороби; Як АГ для РЗК застосовують гоновакцину або АГ з убитих гонококів.
Для визначення N. gonorrhoeae раніше використовували також методи ІФА.
При гострій і підгострій гонореї звичайно застосовують препарати пеніциліну. При хронічній ускладненої гонореї лікування зводиться до специфічної або неспецифічної імунотерапії та місцевого лікування.Лікування проводиться антибіотиками групи Пеніциліну, рідше - сульфаніламідамів.
Профілактика. ліквідація джерела інфекції: хворих необхідно виявляти і лікувати. Санітарно-освітня робота, спрямована на пропаганду здорового способу життя, виключення випадкових статевих зв’язків. Для профілактики бленореї новонародженим відразу ж після народження в очі капають нітрат срібла.
104. Ентеробактерії, їх еволюція. Значення в розвитку патології людини. Мікробіологічна діагностика колі ентериту. Ешеріхії, їх властивості. Патогенні серовари ешеріхій, їх диференціація. Мікробіологічна діагностика колі ентериту.
Ентеробактерії (родина Enterobacteriaceae ). До родини кишкових бактерій належать мікроорганізми, які в основному знаходяться в кишечнику людей та окремих видів тварин.
Родина включає 35 родів.в організмі людини ентеробактерії входять до мікробних біоценозів тонкої, товстої кишки. Серед ентеробактерій є патогенні, уовно-патогенні, сапрофітні види. Умовно-патогенні бактерії родів Escherichia ( E . coli ), Salmonella , Shigella , Klebsielia ( K . Pneumonia ), Enterobacter , Proteus ( P . Vulgaris ), Yersinia ( Y . Enterocolitica , Y . Pseudotuberculosis ) викликають при імунодефіциті інфекційний ендокардит.
Мікроорганізми з невеликими паличками, грам-негативні. Рухаються завдяки наявності джгутиків, мають капсулу або мікрокапсулу, спор не утворюють. Всі ентеробактерії є факультативними анаеробами, добре ростуть на середовищах з м’ясним екстрактом. Мають добре виражену ферментативну активність, що пов’язана з утворенням сахаролітичних, протеолітичних ферментів. E . Coli невибаглива до живильних факторів і добре росте на простих поживних середовищах.
Розрізняють 3 основні типи АГ: О-соматичний антиген, Н-джгутиковий антиген, К-капсульний антиген. О-антиген є складовою частиною ліпополісахариду зовнішнього шару клітинної стінки. Специфічність О-антигену визначається гексозами і аміноцукорами, зв’язані з ліпополісахаридами клітинної стінки. Н-антиген міститься в джгутиках клітини і складається з білка флагеліну. Капсульні К-антигени містяться у клітинній стінці, але у більш поверхневому шарі. Вони маскують О-антиген. К-антиген за хімічними властивостями належать до кислих полісахаридів.
Патогенна дія ентеробактерій обумовлена білками клітинної мембрани, капсульним полісахаридом, ворсинками, токсинами. Вірулентність ентеробактерій визначається підвищеною адгезією, позитивним хемотаксисом між поверхневими структурами мікроба і рецепторами епітелію. Токсичність ентеробактерій обумовлена ендотоксином, екзотоксинами (ентеротоксинами, цитотоксинами).
Мікробіологічна діагностика коліентеритів зводиться до виділення культури патогенного серовара від хворого і його ідентифікації. Матеріалом для дослідження є випорожнення хворих, блювотні маси, виділення з рото- і носоглотки. Його висівають на середовище Ендо, потім характерні колонії (червоні з металевим блиском) аглютинують з відповідними діагностичними ОК-полівалентними сироватками. Колонії, які дали позитивну реакцію аглютинації на склі, висівають на скошений агар і виділену чисту культуру ідентифікують за морфологічними, біохімічними й антигенними властивостями. Вирішальним є постановка розгорнутої реакції аглютинації. Для прискореної ідентифікації ешерихій застосовують РІФ, яка дає змогу отримати відповідь ч/з 1-2 год.
105. Патогенетичні основи мікробіологічної діагностики черевного тифу та паратифів А і В. Методи мікробіологічної діагностики та їх основи.
Черевний тиф і паратифи – гострі інфекційні захворювання, які супроводжуються бактеріємією, тривалою постійною гарячкою, ураженням лімфатичних утворів кишечника, вираженою інтоксикацією.
ü Salmonella typhi- черевний тиф
ü S. paratyphi A- паратиф А
ü S. Schottmuelleri- паратиф В
І. Взяття матеріалу ( до антибіотикотерапії).
• Кров;
• Кістковий мозок;
• Спинномозкова рідина;
• Дуоденальний вміст;
• Гній;
• Ексудат із розеол;
• Випорожнення;
• Сеча.
ІІ. Бактеріологічні дослідження.
1. Метод гемокультури.
• 10 мл крові з ліктьової вени засівають у 100 мл жовчного бульйону, або середовище Раппопот.
• Інкубування флакогів при 37С/1 дн.
• Оцінка росту: почервоніння середовища (ферментація глюкози), виділення газу ( для паратифів)
• Висів на трицукрове середовище Олькеницького та Ендо.
2. Метод мієлокультури.
• Беруть 0,3-0,5 мл пунктату з грудної кістки.
• nbsp; Засів 10 мл на 100 мл жовчного бульйону або с. Раппапот.
3. Метод біліокультури (виявлення бактеріоносіїв та встановлення формування бактеріоносійства).
• Дуоденальне зондування з попереднім введенням сірчанокислої магнезії.
• Засів 10 мл на 100 мл селенітового бульйону, або с Раппапот.
Також застосовуються розеоло- урео- копрокультури, та дослідження води.
ІІ. Ідентифікація чистих культур.
1. Морфологфчні властивості.
• Грамнегативні палички із заокругленими кінцями.
2. Культуральні властивості.
• МПБ- помутніння середовища.
• МПА- ніжні, круглі, прозорі ( S. paratyphi B колонії грубіші, по периферії колоній утворюється слизовий валик).
• С.Ендо – рожеві.
• С Левіна – блакитні.
• С. Плоскирєва – безбарвні.
• Вісмут.агар – чорні із світлим обідком ( паратифозні коричнево-зелені).
• С.Олькеницького – пожовтіння стовпчику, скошена частина не змнінюється, виділення сірководню.
3. Біохімічні властивості.
• «строкатий ряд Гісса».
4. Антигенна структура.
• Реакція з адсорбованими аглютинуючими сироватками, які містять антитіла до антигенів 09 (S. typhi), 02 (S. paratyphi A) і 04 (S. schottmuelleri).
• Розгорнута реакцію аглютинацію в пробірках (р-ція Грубера) з видовими тифозними і паратифозними сироватками.
5. Фаголізабельність.
• Збудники черевного тифу з Vi-антигеном лізуються Vi-бактеріофагами .
ІІІ. Серологічна діагностика.
1. Р. Відаля (1)антитіла (сироватка хворого); 2) антиген (бактерійний або еритроцитарний діагностикум); 3) 0,85 % розчин хлориду натрію )
• О-аглютинація – дрібнозерниста;
• Н-аглютинація- крупнозерниста.
2. Р. Vi-гемаглютинації (з комплексним еритроцитарним діагностикумом АВСДЕ, з черевнотифозним еритроцитарним 09- і Hd діагностикумом, і з Vi-еритроцитарним діагностикумом).
++++ повна аглютинація., осад у вигляді «парарасольки»
+++- парасолька менша
++--незначний осад
----негативна аглютинація, еритроцити у вигляді монетних стовпсиків.
3. ІФА.
4. Коаглютинація.
5. Агрегат-аглютинація.
ІV. Шкірна алергологічна проба.
106. Сальмонели – збудники черевного тифу та паратифів. Біологічні властивості та антигенна будова. Патогенез захворювань. Імунітет. Специфічна профілактика та лікування.
Морфологічні властивості:
• Рухливі грам негативні палички;
• Заокруглені кінці;
• Факультативні анаероби;
• спори;
• капсули.
Культивування:
1. Прості поживні середовища:
• МПА – помутніння;
• МПБ – ніжні, круглі, гладкі, безбарвні.
2. Диференційно-діагностичні:
• С.Ендо- рожеві;
• С.Левіна – блакитні;
• С. Плоскирєва – безбарвні;
• Вісмут-сульфітовий агар – почорніння стовчику;
• С.Олькеницького – пожовтіння стовпчику
- скошена частина не змінюється
- розрив стовпчика
3. Збагачення: жовчний та селенітовий бульйони.
Ферментативні властивості
ü Глюкоза/ мальтоза/ маноза = кислота + газ ;
ü Лактоза, сахароза, саліцин, сечовина;
ü Цитратпозитивні;
ü Фактор росту для тифозної палички- Триптофан.
Антигенна структура
Ø О-АГ – соматичний (65 серогруп)- А/В/С1/С2/D/Е1 /Е2/..
Ø Н-АГ – джгутиковий; кодує дві фази – І (специфічна, позначається літерами) , ІІ (неспецифічна, позначається уифрами).
Ø Vі –АГ – рецептор для бактеріофагів.
Черевний тиф та паратифи
Класифікація: клас Ентеробактерії, родина Сальмонели:
ü Salmonella typhi- черевний тиф
ü S. paratyphi A- паратиф А
ü S. Schottmuelleri- паратиф В
Фактори патогенності
• Забезпечують трансцитоз;
• Забезпечують інвацію;
• Забезпечують резистентність: RhOP, PhOQ;
• Ендотоксин ( збільшує концентрацію цАМФ).
Епідеміологія
• Антропоноз;
• Механізм зараження- фекально-оральний;
• Шлях- водний, харчовий, контактний;
• Джерело інфекції – хворий/ бактеріоносій.
Патогенез черевного тифу
Збудник потрапляє в слизову оболонку тонкої кишки – пеєрові бляшки – лімфатичні вузли – кровообіг – первинна бактеріоемія (24-32 год) – фагоцитоз клітинами ретикулоендотеліальної системи – внутрішньоклітинне розмноження – вивільнення паличок в кровообіг при руйнуванні клітин – транзиторна бактеріоемія – розвиток реакцій гіперчутливісті сповільненого типу – реконвалесценція.
Клініка:
• Циклічна лихорадка (39-40);
• Інтоксикація;
• Розеольозна висипка;
• Порушення НС ( марення, галюцинації);
• Порушення ССС ( падіння АТ, колапс);
• Гепатомегалія;
• Спленомегалія.
Імунітет: напружений тривалий ( О-АТ- максимальні на першому тижні захворювання, Н-АТ – залишаються, Vі – бактеріоносії).
Профілактика:
Ø Вакцина TABte;
Ø Спиртова черевнотифозна вакцина збагачена Vі- АГ;
Ø Сухий черевнотифозний бактеріофаг.
Лікування: левоміцетин, рифампіцин, ампіцилін, нітрофуранові препарати.
107. Сальмонели – збудники гострого гастроентериту, їх властивості. Принципи класифікації. Патогенез харчових токсикоінфекцій сальмонельозної природи. Діагностика.
Гастроентерити сальмонельозної етіології – гострі антропо-зоонозні інфекції, які викликають численні бактерії з роду Salmonella; характеризуються переважним ураженням кишкового тракту й інтоксикацією.
Класифікація: клас Ентеробактерії, родина Сальмонели:
Ø S. typhimurium,
Ø S. enteritidis,
Ø S. choleraesuis,
Ø S. аnatum.
Фактори патогенності:
• Ендотоксин;
• Ентеротоксин.
Епідеміологія:
• Зооантропонози;
• Резервуар – свійські і дикі тварини;
• Джерело інфекції – контаміновані харчові продукти;
• Механізм передачі – пероральний.
Патогенез ентероколітів
Збудник потрапляє в слизову оболонку кишечника – ураження нервового апарату ШКТ – активація аденілатциклазної системи – накопичення цАМФ – виведення великої кількості води (8-48 год)
Клініка:
• Нудота;
• Блювання;
• Пронос;
• Біль у животі;
• Підвищення температури;
• Зневоднення.
Бактеріоемія при ускладненнях гастроентеритів та ентероколітів - занесення у атипові місця – гнійні процеси у кістках, суглобах, плеврі.
Імунітет: напружений серовароспецифічний (ІgЕ)
Діагностика:
І. Взяття матеріалу ( до початку антибіотикотерапії)
• блювотні маси,
• промивні води шлунка,
• випорожнення,
• кров (у перші години захворювання при підозрі на бактеріємію),
• кістковий мозок,
• жовч,
• сечу,
• спинномозкову рідину,
• залишки підозрілої їжі, продукти, з яких її готували,
• змиви з поверхні столів, кухонних дощок, рук обслуговуючого персоналу,
ІІ. Бактеріологічне дослідження.
• Кров засівають у жовчний бульйон, або с. Раппапот;
• Сечу, жовч, випорожнення, промивні води, блювотні маси, гній, секційний матеріал, харчові продукти й змиви – на селенітовий/магнієвий/жовчний агар ( накопичення) і паралельно на с.Плоскирєва/вісмут-сульфіт.
ІІІ. Ідентифікація чистих культур
1. Морфологічні властивості*.
2. Культуральні властивості*.
3. Біохімічні властивості*.
4. Антигенна структура:
• реакцію аглютинації на склі з адсорбованими груповими сироватками А, В, С, Д і Е
+ адсорбованими О-сироватками, характерними для даної серогрупи, а потім і з монорецепторними Н-сироватками (першої, а при необхідності й другої фази).
ІV. Біологічна проба.
• Пероральне зараження білих мишей.
V. Серологічна діагностика.
1. Р. аглютинації із сироваткою хворого з початку захворювання і через 8 дн (для визначення титру АТ).
2. РНГА з полівалентними еритроцитарними діагностикумами.
3. ІФА.
108. Рід Шигели, біологічні властивості, їх класифікація. Патогенез дизентерій.
Класифікація: Клас Ентеробактерії, родина Шигели:
Ø S.dysenteriaе,
Ø S.flexneri,
Ø S.boydii,
Ø S.sonnei.
Морфологія:
• Грамнегативні палички;
• Нерухомі;
• Капсула, але утворюють мікрокапсулу;
• Спори;
• Псевдоджутик;
• Факультативний анаероб.
Культуральні властивості:
1. Прості поживні середовища:
• МПБ – дифузне помутніння;
• МПА – дрібні, блискучі, напівпрозорі колонії.
2. Диференційно-діагностичні:
• С.Ендо
• С.Плоскирєва
• ЕМС.
3. Збагачення – селенітовий бульйон.
Ферментативні властивості:
• Ферментують глюкозу без газу (окрім S . sonnei)
• Не розчиняють лактат (окрім S . sonnei)
• Не гідролізують сечовину
• Не утворюють індол (окрім S.sonnei)
Антигенна структура:
Ø О-АГ - А-S.dysenteriaе
- В - S.flexneri,
- С- S.boydii,
- D- S.sonnei.
Ø К-АГ (АГ І фази у S.sonnei).
Епідеміологія:
• антропоноз;
• механізм передачі – фекально-оральний;
• шлях передачі: контактно-побутовий, водний, аліментарний.
Патогенез:
-За допомогою фімбрій та поверхневих білків адгезують до ентероцитів товстого кишківника.
-Колонізують слизову оболонку, руйнуючи мікроворсинки слизової за рахунок наявності патогенних ферментів, що сприяє утворенню мікровиразок
-Активація макрофагальної системи – гальмування фагоцитозу за рахунок ліпополісахаридів кл.ст.
-Пригнічення активності лімфоцитів Ліпідом А ендотоксину.
- інвазія ентероцитів- деструкція мітохондрій, що призводить до недостачі АТФ.
- виділення екзотоксину, що впливає на ендотелій судин, ЦНС, вегетативні ганглії, вражає печінку, нирки та органи кровотворення, викликає некроз стінки кишківника.
Клініка:
• легка та водяниста діарея;
• важка дизентерія ( болі в животі, тенезми, інтоксикація, лихоманка, зневоднення, запальні процеси слизової ШКТ);
• інфекційно-токсичний шок.
109. Шигели. Роль в патології людини. Патогенез дизенетерій, роль токсинів і ферментів патогенності. Імуніетт. Методи мікробіологічної діагностики та їх оцінка.
Дизентерія – гостра або хронічна інфекційна хвороба, що характеризується проносом, ураженням слизової оболонки товстої кишки та інтоксикацією організму. Його викликають різні види бактерій роду Shigella: S.dysenteriaе, S.flexneri, S.boydii, S.sonneiа.
Фактори патогенності:
• Адгезія і колонізація
- фімбрії
- Білки поверхневої мембрани
- Ліпополісахариди
- Нейрамінідаза
- Гіалуронідаза
- Муциназа
• Захист від фагоцитозу
- К-АГ
- Групові 3-4-АГ
- ліпополісвхврид
• інвазія - плазміди 120-140 meal
• цитотоксична, ентеротоксична, нейротоксична дія – Екзотоксин, ендотоксин
Патогенез:
-За допомогою фімбрій та поверхневих білків адгезують до ентероцитів товстого кишківника.
-Колонізують слизову оболонку, руйнуючи мікроворсинки слизової за рахунок наявності патогенних ферментів, що сприяє утворенню мікровиразок
-Активація макрофагальної системи – гальмування фагоцитозу за рахунок ліпополісахаридів кл.ст.
-Пригнічення активності лімфоцитів Ліпідом А ендотоксину.
- інвазія ентероцитів- деструкція мітохондрій, що призводить до недостачі АТФ.
- виділення екзотоксину, що впливає на ендотелій судин, ЦНС, вегетативні ганглії, вражає печінку, нирки та органи кровотворення, викликає некроз стінки кишківника.
Імунітет: нетривалий типоспецифічний (наявність ентеротоксинлізуючих ІgА)
Діагностика:
І. Взяття матеріалу
• блювотні маси,
• промивні води шлунка та кишок,
• фекалії,
• слиз (гній) із місць ураження слизової оболонки під час колоноскопії,
• харчові продукти (молоко, сир)ю
ІІ. Бактеріологічне дослідження.
1. С.Плоскирєва – гнійно серозні виділення;
2. Селенітовий агар – неемульговані випорожнення, блювотні маси, змиви;
3. С.Оллькеницького;
4. С.Мак-Конлі.
ІІІ. Ідентифікація культури:
1. Морфологічні властивості: грам негативні палички.
2. Культуральні властивості:
• С. Плоскирєва – дрібні, прозорі безбарвні (зонне-оплескуваті із зарубленими краями);
• С.Олькеницького – пожовтіння стовпчику, скошена частина не змнінюється, виділення сірководню
3. Біохімічні властивості – ряд Гісса.
4. Антигенна структура
• РА на склі з сироватками Флекснера та Зонна;
• РА з моновидовими/ монорецепрорними сироватками.
ІV. Серологічна діагностика.
1. Р. коаглютинації;
2. Р з білком А золотистого стафілокока;
3. Пряма/непряма РІФ;
4. ІФА;
5. РНГА;
6. РЗК.
V. Кератокон ‘ юктивальна проба на гвінейських свинках.
110. Холерні вібріони, біологічні властивості, біовари. Патогенез і імунітет при холері. Методи мікробіологічної діагностики холери та їх оцінка. Специфічна профілактика і терапія холери.
Холерні вібріони – Vibrio cholerae ( рід Vibrio , родина Vibrionacea е) – збудники холери – гострого захворювання, яке характеризується розвитком тяжкої діареї зі швидкою втратою позаклітинної рідини і електролітів.
За О-антигеном вібріони розділяють на серогрупи ( близько 200).
Збудники холери відносяться до серогрупи О1 ( V . cholerae cholerae та V . cholerae eltor ) та серогрупи О139 ( Бенгал).
Біовари. Всередині серогрупи О1 Vibrio cholerae розрізняють 2 основні біовари:
1. V.cholerae біовар cholerae/classic ( класичний, «коховський» (бо відкритий Кохом)).
2. V.cholerae біовар eltor ( Ель-Тор), який відрізняється від класичного наявністю гемолітичних властивостей.
Біологічні властивості.
1. Морфологічні вл-ті:
- грам негативні, добре фарбуються аніліновими барвниками
- форма зігнутих палочок (нагадують кому)
- поліморфні (під впливом різних факторів можуть ставати круглими, колбоподібними, зерноподібними)
- довжина 1,5-3 мкм, ширина 0,3-0,6 мкм
- спор і капсул не утворюють
- один полярно розташований джгутик (монотрихи) → здатні до активного руху
- у мазках із свіжих культур розташовуються поодинці, у свіжих препаратах із фекалій нагадують зграю рибок :)
- здатні утворювати L-форми (враховуємо при лабораторній діагностиці холери!)
2. Культуральні вл-ті:
- факультативні анаероби
- невибагливі до поживних середовищ
- оптимальні умови для культивування t - 37 ͦ С, лужна реакція середовища (рН 8,5-9,5), вміст 0,5% NaOH.
- добре ростуть на 1% лужній пептонній воді (ПВ), лужному м*ясо- лептонному агарі (МПА) – це середовища накопичення (культивування) – на ПВ через 6-8 годин з*являється плівка блакитного кольору; на МПА – через 10-12 годин – гладенькі, круглі, прозорі колонії з чітко окресленими краями; при посіві на стовпчик желатину спочатку виникає розрідження у вигляді бульки, потім нагадує лійку і завершується пошаровим розрідженням.
- як селективні середовища (диференціально-діагностичні) використовують
1) середовище Монсура (тауро холат телурил желатиновий агар) → утв. напівпрозорі колонії сіро-чорного кольору з каламутним краєм ( на відміну від холероподібних вібріонів, які утв-ть блідо-сірі колонії);
2) середовище TCBS (тіосульфат цитрат бромтимол сахарозний агар) → плоскі жовті колонії на фоні блакитно-сірого середовища.
3. Біохімічні властивості:
- Б/х активність висока
- оксидазопозитивні
- ферментують: ˂глюкозу, галактозу, мальтозу, манозу, сахарозу, лактозу (повільно)˃ до кислоти і газу.
- не ферментують: рамному, арагінозу (останню лише після 48 год.)
- гідролізують крохмаль
- утворюють нітрити з нітратів
- розкладають білки до індолу і аміаку
- продукують: лецитиназу, гіалуронідазу, колагеназу, протеїназу, нейрамінідазу (розкладає нейрамінову кислоту епітеліальних клітин тонкої кишки)
- розріджують желатин
- пептонізують молоко
4. Антигенні властивості:
- О-антиген – соматичний, термостабільний, типоспецифічний
- Н-антиген – джгутиковий, термолабільний, видоспецифічний
- За О-антигеном вібріони розділяють на серогрупи ( близько 200).
Збудники холери відносяться до серогрупи О1 ( V . cholerae cholerae та V . cholerae eltor ) та серогрупи О139 ( Бенгал).
Вібріони серогрупи О1 мають три антигенні фракції (А, В, С), за співвідношенням яких їх, в свою чергу, поділяють на серовари:
• Огава (АВ)
• Інаба (АС)
• Гікошіма (АВС)
5. Фактори патогенності:
1) Війки – адгезія до слизової оболонки
2) Фібринолізин, муциназа, гіалуронідаза – ферменти агресії
3) Холерний ентеротоксин (СТ)
- білковий екзотоксин (холеро ген)
- його синтез забезпечується геном,
локалізованим на бактеріофазі
4) Нейрамінідаза
5) Токсинорегульовані пілі
- рецептори для бактеріооофага
6) Ендотоксин
- ліпополісахарид (ЛПС)
- запускає каскад арахідонової кислоти, в
результаті чого виділяються простагландини, які відповідають за спастичні болі
внаслідок спазмів тонкої кишки (тенезмів)
Патогенез.
- Джерела інфекції – хвора людина, бактеріоносій, вода, гідробіонти, водорослі)
- Вхідні ворота – шлунково-кишковий тракт.
- Інкубаційний період декілька годин – 5 днів.
Вібріони потрапляють у шлунок → долають кислий бар*єр (або гинуть і тоді захворювання не розвивається) → колонізуються у слизовій оболонці тонкого кишечника → проникають через шар слизу → адгезія до епітелію → холероген (СТ) блокує фермент аденілатциклазу → накопичання цАМФ→ вихід йонів С l з клітин → супроводжується дуже активною секрецією води та йонів Na , K у просвіт кишки → втрата рідини, електролітів → водяниста діарея (фекалії втрачають специфічний запах, який стає схожий на запах риби, і нагадують рисовий відвар) → може приєднуватися блювання.
Загалом втрата рідини може складати близько 10 літрів за добу.
Втрата рідини призводить до порушень в серцево-судинній та дихальній системах.
Температура тіла близько 38-39, або нормальна.
За відсутності лікування можливе зниження температури до 34 гр за Цельсієм (стадія «холерного альгіду»).
Імунітет.
-гуморально-клітинний, місцевий (утворені Ig перешкоджають адгезії холерних вібріонів)
-повторні захворювання трапляються дуже рідко
-у період видужання в сироватці крові збільшується кількість IgA .
Методи мікробіологічної діагностики.
-проводиться у спеціальних режимних лабораторіях
-бактеріоскопічний метод – фарбування за Грамом → мікроскопія
-основа – бактеріологічний метод:
1 етап – матеріал від хворого (випорожнення (можуть застосовувати ректальний спосіб- введення ватного тампону в пряму кишку) блювотиння, шматочки забрудненої білизни), який бажано брати до початку лікування → посів: на 10-50 мл 1% лужної ПВ, лужний МПА або середовище Монсура
2 етап – пересів з першого середовища на лужний МПА або селективні середовища ( друге середовище збагачення) для виділення ізольованої колонії; підозрілі колонії спочатку перевіряють на наявність оксидази (також можуть використовувати спеціальні індикаторні папірці для ідентифікації вібріонів), потім перевіряються в реакції аглютинації на склі («слайд-аглютинація» з холерною сироваткою О1)
3 етап – при позитивній реакції з О1-сироваткою ставлять додаткові реакції з типовими сироватками Огава, Інаба і Гікошіма - при позитивній реакії з ними роблять висновок про належність грудника до О1-серогрупи, інші підозрілі колонії, що не аглютинуються відсівають на середовище Ресселя для виділення чистої культури і ідентифікації.
4 етап – з середовища Реселля:
1) Фарбують за Грамом
2) Визначають рухливість методом «роздавленої краплі»
3) РА з сироватками О1 та типовими → при позитивній відносять до О1-серогрупи, при негативній- роблять слайд-аглютинацію з О139- сироваткою → роблять висновок про належність до О139 серогрупи.
4) Визначення групи за Хейбергом ( холерні вібріони належать до першої групи: маноза+, сахароза+, арабіноза- )
5) Визначення чутливості до фагів С 4 та Ель-Тор 2
6) Визначення чутливості до поліміксину
7) Реакція гемаглютинації (РГА)
5 етап – після обліку результатів роблять остаточний висновок щодо того, чи являється виділена культура до збудником холери.
Профілактика.
Неспецифічна: раннє виявлення хворих і носіїв, екстренна профілактика антибіотиками осіб, які були у тісному контакті із хворими, дотримання правил дезінфекції медперсоналом, що працює з хворими на холеру.
Специфічна:
-вакцина являє собою комплексний препарат ( 70% - холероген-анатоксину, 30% - хімічного О-антигену обох біоварів і серовагів Огава та Інаба)
-проводиться за епідемічними показаннями.
111. Ієрсинії. Збудник чуми, історія вивчення, біологічні властивості. Роль вітчизняних вчених у виявленні чуми. Патогенез, імунітет, методи мікробіологічної діагностики і специфічної профілактики чуми.
Рід Yersinia включає 11 видів. Патогенними є:
Y.pestis – збудник чуми,
Y.pseudotuberculosis – збудник псевдотуберкульозу,
Y.enterocolitica – збудник кишкового ієрсиніозу.
Історія вивчення.
Збудника чуми було відкрито французьким вченим Ієрсеном у 1894 році спільно з Кітасато.
Людству відомі 3 пандемії чуми:
1 - Юстиніанська чума – у країнах Середземного моря
2 – «Чорна смерть» - розпочалася в Китаї, призвела до вимирання третини населення Європи і Азії. Саме в період другої пандемії чума була вперше занесена до Криму та до України через Польщу. У 18 столітті вчений з Чернігівщини Д. Самойлович провадив боротьбу з чумою в росії та Україні, він один із перших дав детальний опис клінічних проявів чуми і запропонував її лікування. В Україні в 18 ст. епідемії чуми виникали з періодичність в 8-15 років, занесення їх було з Туреччини.
3 – «портова чума» - розпочалася в Китаї, охопивши всі континенти. Саме під час цієї пандемії у 1894 році був відкритий збудник чуми. У 1902 і 1910 році чума спалахувала в Одесі, завозячись корблями з Єгипту.
У 21 столітті спалахи чуми ставалися в США, Південні Америці,проте найактивнішим на сьогодні резервуаром збудника чуми являється Мадагаскар.
Роль вітчизняних вчених.
Великий внесок в боротьбу з чумою вніз Д.К.Заболотній, він досліджував природні вогнища чуми і першим довів, що резервуаром збудника є дикі гризуни, зокрема тарбагани, вніс значний внесок в ліквідацію чуми в Маньчжурії. Інші дослідники чуми походженням з України – Володимир Високович, Микола Гамалія та інші.
Біологічні властивості.
Морфологічні вл-ті:
- Гр-, поліморфна паличка
- нерухома
- добре сприймає анілінові барвники, найкраще фарбується за Романовським-Гімзою
- біполярна структура
- утворює ніжну капсулу
Культуральні вл-ті:
- факультативний анаероб
- невибагливий до поживних середовищ, але краще росте при додаванні до них гемолізованої крові
- оптимальна t =28 ( розмноження можливе у д іапазоні 2-42)
- на рідкому середовищі → утв. плівка, від якої вниз відходять «сталактити», на дні пробірки осад
- на МПА – колонії зі щільним жовто-каламутним центром і тонким краєм, який нагадує мереживо – це R-форма.
Біохімічні властивості:
- декстрин, глюкоза, мальтоза, маніт, арабіноза → до кислоти і газу
- не ферментують адоніт, рамнозу, сахарозу, сечовину
- желатин не розріджують, молоко е згортають
- виділяють фібриназу, гіалуронідазу, коагулазу
Антигени та фактори патогенності:
- V - та W -антигени – перший- білок, у цитоплазмі; другий- ліпопротеїн, у зовнішній мембрані; вони забезпечуютьздатність зберігатися у фагоцитах, їх продукція опосередкована плазмідами.
- F 1-антиген (фракція 1) – антифагоцитарна, некротична дія, глікопротеїн.
- F 2-антиген - «мишачий» екзотоксин – блокує адренергічні рецептори, інгібує дихальну активність мітохондрій
- фібриназа
- гіалуронідаза
- плазмокоагулаза
- пестицин
- бактеріальний пігмент (зв*язує гемін)
- екзоферменти – аденілатциклаза, цитохромоксидаза.
Патогенез.
Зараження відбувається:
1 – трансмісивно через укус
2 – контактно від хворої тварини
3 – аліментарно (рідко)
4 – аерогенно ( від хворого на легеневу форму)
Первинно на шкірі в місці укусу виникає осередок запалення, нагадує пустулу або карбункул → лімфогенна генералізація → геморагічне запалення і лумфовузлах з вираженою альтерацією → уражені лімфовузли нагадують бубон (бубонна форма), безболісні.
Форми:
- шкірна
- бубонна
- септична (первинна і вторинна)
- легенева (первинна і вторинна)
Стадії патогенезу бубонної чуми:
1 – Лімфогенна → проникнення в регіонарні лімфовузли → утв. первинний бубон
2 – Бактеріємія → поширення до кровяного барєру ретикуло-ендотеліальної системи
3 – Септицемія → розповсюдження до забарєрних клітинних систем (генераліхація, інтоксикація).
Імунітет.
Різної тривалості і напруженості. Відзначені випадки вторинних захворювань. Протективна активність забезпечується імунною відповіддю, що реалізується через імунні макрофаги.
Методи мікробіологічної діагностики.
- у спеціальних режимних лабораторіях
- матеріал (мокрота, пунктат бубону, ліквор, кров, сеча, блювотиння)
1) Бактеріоскопічний → за Грамом; РІФ(реакція імунофлуоресценції).
2) Бактеріологічний → матеріал (контамінований або не контамінований сторонньою мікрофлорою) → посів на МПБ, МПА, агар Хотінгера, середовище Туманського (МПА з 1% гемолізованою кровю та генціанвіолетом) → пересів на скошений печінковий агар для отримання чистої культури → ідентифікація чистої культури → визначення ферментативних властивостей → проба на лізис з чумним бактеріофагом
3) Серологічний → сироватка крові →підвищення титру антитіл в РПГА ( з 5го дня хвороби, пік на 14 день), РНГА, РГГА, ІФА, РН.
4) Біологічний – інфікування морських свинок або білих мишей → через 2-7 дня досліджують патологічні зміни в органах загиблої тварини → або забарвлюють за Романовським-Гімзою відбитки → або виділяють числу культуру збудника із органів.
5) Алергологічний → хвора людина → шкірно- алергічна проба з пестицином.
Специфічна профілактика.
Живою протичумною вакциною Е V (ініціали хворої дитини від якої виділили штам для вакцини).
112. Збудник туляремії, біологічні властивості. Патогенез, імунітет, методи мікробіологічної діагностики і специфічної профілактики туляремії.
Francisella tularensis - збудник туляремії – зооантропонозного природно вогнищевого інфекційного захворювання.
Біологічні властивості.
Морфологічні вл-ті:
- Гр- палички
- дрібні, еліпсоподібні, поліморфні
- нерухомі
- капсулу мають
- спор не утворюють
Культуральні вл-ті:
- факультативні аероби (краще ростуть в аеробних умовах)
- оптимальна t=37-38
- вимогливі до поживних середовищ - для культивування використовують:
1-згорнуте жовткове середовище Мак-Коя і Чепінга ( утворюються дрібні, ніжні, прозорі колонії ніби краплинки роси)
2-глюкозо-цистиновий кровяний агар Френсіса (круглі до 3 мм в діаметрі колонії, опуклі згладкою поверхнею, непрозорі, оточені зеленуватою облямівкою)
- добре культивуються в жовтковому мішку курячіх ембріонів ( гине на 3 добу)
Біохімічні властивості:
- виділяють сірководень
- виявляють цукролітичні властивості ( глюкоза, маноза, маніт, гліцерин) – до кислоти
- індол не утворюють
Антигенні властивості:
- соматичний О- антиген і поверхневий Vi-антиген
- соматичні антигени францісел споріднені з аналогічними бруцельозними, тому імунні протитуляремійні сироватки здатні аглютинувати бруцел
- під час штучного культивування F . tularensis c хильна дисоціювати в R -форми із втратою капсули, Vi -антигену і типових антигенних властивостей.
Фактори патогенності:
- екзотоксинів не утворюють
- ферментативні системи, що пригнічують фагоцитоз ( він буде незавершений)
- ендотоксин – алергенний вплив
Патогенез.
- резервуар збудника – гризуни, заражається рогата худоба.
- шляхи зараження – прямий контактний ( при контакті з тушами інфікованих тварин); непрямий контактний ( при контакті з забрудненими гризунами речима); аліментарний (через забруднену їжу); повітряно-пиловий; трансмісивний (через кровосисних комах, кліщі, крім того, здатні ще й до трансоваріальної передачі збудника)
- вхідні ворота – шкіра, слизові оболонки дихальних шляхів, травної системи, очей → лімфо генне поширення → осідання збудника в реґіонарних лімфовузлах → розмноження → місцева запальна реакція → прориваються у кровоток → потрапляють в внутрішні органи (печінка, селезінка, легені), утворюючи там вторинні вогнища
- інкубаційний період – 3-8 днів
- клінічно: гарячка (38-39), інтоксикація
- Форми (залежно від шляху зараження):
1. Бубонна → болючі регіонарні лімфовузли, розміром з яйце на 2-3 день→ здатні до 1)нагноєння, розкриття норицею і спонтанного дренування або 2)розсмоктування.
2. Виразково-бубонна → виразка у місці вхідних воріт з твердими високими краями, утворення бубонів.
3. Абдомінальна → запалення мезентеріальних лімфовузлів, виразково-некротичні ураження ШКТ (схоже за клінікою до черевного тифу).
4. Легенева → повітряне або гематогенне зараження → тяжкий перебіг, висока летальність.
5. Генералізована септична
Імунітет.
- довічний, стійкий
- зберігається алергізація організму, що проявляться внутрішньбошкірною пробою
Методи мікробіологічної діагностики.
- в лабораторії особливо небезпечних інфекцій
- Бактеріологічний - виділити збудника шляхом прямого посіву не вдається
- Біологічний →
→ матеріал (слиз із рото глотки, пунктат бубону, харкотиння, кров, гній із кон'кюктиви, вміст пустул і i виразок, органи загиблих гризунів, воду, повітря, кровссосних комах, харчові продукти, контаміновані виділеннями тварин) → зараження морських свинок або білих мишей → розтин загиблих тварин через 5-14 днів після інфікування →
1. фарбування мазків-відбитків за Грамом або
2. посів патологічного матеріалу на елективні середовища:
а) згорнуте жовткове середовище Мак-Коя;
б) кров'яний рибно-дріжджевий агар з глюкозою та циститом Ємельянової;
в) глюкозо-цистиновий агар Френсіса →
→ ідентифікація чистої культури за морфологічними ознаками, культуральними ознаками,біохімічними властивостями, в РА зі специфічною аглютинуючою сироваткою.
- Серологічний → сироватка крові хворого →
- кровяно-крапельнаРА на склі
- РА в пробірках ( починаючи з 10-12 дня хвороби)
- РНГА (для ранньої та ретроспективної діагностики)
- непряма РІФ
- РЗК на холоді ( рання діагностика)
- ІФА (контроль епізоотій)
- Алергологічний → з 3-5 дня хвороби шкурно-алергічна пробаз тулярином.
Специфічна профілактика.
- за епідпоказаннями у природновогнищевих регіонах
- жива авірулентна туляремійна вакцина.
113. Бруцели, види, диференціація. Патогенез та імунітет при бруцельозі. Методи мікробіологічної діагностики бруцельозу, їх оцінка. Препарати для специфічної профілактики і терапії.
За сучасною таксономією існує 6 видів бруцел, які вражають певні види тварин і можуть викликати однотипне захворювання у людини – бруцельоз.
Види:
1) В.melitensis
2) B .abortus (виділили від корів)
3) B .suis (від свиней)
4) B . neotome (від щурів)
5) B . ovis (від баранів, хворих на епідидиміти)
6) B . canis (від собак)
Диференціація:
Вид
Потреба
в СО2
Ріст в присутності
Утворення
H2S
Аглютинація
фуксину
тіоніну
А-сиро
ваткою
М-сиро
ваткою
В.melitensis
-
+
+
+
+
+
B.abortus
+
+
-
-
+
+
B.suis
-
-
+
+
+
-
Також диференціацію проводять за ферментативною активністю:
Види
Ферментація
глюкоза
арабіноза
галак
тоза
рибоза
ксилоза
орнітин
В.melitensis
+
-
-
-
-
-
B.abortus
+
+
+
+
-
-
B.suis
+
+-
+-
+
+
+
B. neotome
+
+
+
+
+
-
B.canis
+
-
-
+
-
+
Патогенез.
- резервуар збудника – дрібна рогата худоба
- зараження – аліментарно (молоко, м'ясо ураженої худоби); водним шляхом; контактно-побутовим шляхом ( професійний характер у працівників ветеринарії і тваринництва) → збудник потрапляє у реґіонарні лімфатичні вузли ( частіше заглоткові, підщелепні, мезентеріальні) → розмноження → незавершений фагоцитоз макрофагами → вони стають внутрішнім резервуаром збудника і забезпечують захист від антитіл і хіміотерапевтичних засобів → руйнування макрофагів → потрапляння у кров → утворення вогнищ запалення у печінці, селезінці, кістковому мозку,ендокарді, синовіальних оболонках суглобів → з 2 тижня приєднуються алергічні ураження→ супроводжуються утворенням гранульом → бруцельозний ендотоксин може порушувати функцію нервової системи
- клінічно: підйом температури тіла, поступово, за 7 днів до 40 градусів → літичне падіння температури → повторні підйоми температури через 4-14 днів (нападів може бути до 10) – таку лихоманку називають ундулюючою
- збудник здатний до внутрішньоклітинної персистенції, тому захворювання схильні до хронічного перебігу.
Імунітет.
- нестерильний
- забезпечує лише резистентність до суперінфекції в процесі самого захворювання
Методи мікробіологічної діагностики.
- у спеціальних лабораторіях
- повільно ростуть, тому посіви витримують в термостаті близько місяця
- матеріал – кров, сеча, кістковий мозок, випорожнення, навколоплідні води, жовч, пунктати, молоко.
- Бактеріологічиий метод →
1) Кров із вени засівають на рідке поживне середовище → один флакон інкубують у звичайних умовах, інший у атмосфері з 10% СО2 (для виділення бруцел, що не розвиваються у звичайних аеробних умовах)
2) Посів на печінковий бульон →п ересів на печінковия агар →п ересів на скошений печнковий агар для одержання чистої культури → диференціація трьох видів бруцел (за утвореннм Н2 S , чутливістю до фуксину і фагів, за аглютинацією з монорецепторними сироватками).
- Біологічний метод → зараження морських свнок або білих мишей → розтин загиблих тварин через 20-30 днів п i сля інфікування → посів патологічного матеріалу на елективні середовища або фарбування мазків відбитків за Грамом.
- Серологічний метод → сироватка крові →
1) Реакція Райта (розгорнута реакція аглютинації) – з бруцельозним діагностикумом, діагноз підтверджується при наявності аглютинації у розведенні 1:200 і більше
2) Реакція Хеддельсона – спрощений і прискорений варіант попередньої, ставиться не у пробірках, а на площині знежирений скляних пластин.
3) РЗК, РНГА з еритроцитарним бруцельозним діагностикумом.
- Алергологічний метод – шкірно-алергічна проба з бруцеліном (проба Бюрне), яка стає позитивною з 15-20 дня захворювання і зберігається багато років.
Препарати для специфічної профілактики і терапії.
- антибіотики рифампіцини, аміноглікозиди, тетрацикліни
- хронічні форми толерантні до антибіотикотерапії ( бо внутрішньо клітино персистують), тоді використовують убиту бруцельозну вакцину, вводячи внутрішньовенно.
- за епідпоказаннями живою вакциною авірулентного штаму B . abortus (формується перехресний імунітет)
114.Клебсієли, їх роль в патології людини. Характеристика клебсієл пневмонії, озени, риносклероми. Мікробіологічна діагностика, специфічна профілактика.
Рід Klebsiella включає 4 види: К. p п eumon i ае, К. оху toca , K . pisnticola , K . terrigena . У патологи людини наибільше значення мають види К.охytoca та К. pn е umonia
К. pnеumonia складається з трьох під видв: К.subsp. pneumonia, К.subsp. ozaепae, К.subsp. rhinoscleromatis, які диференціюють за біохімічними аластивостями.
Кebsiella pneumoniae (паличка Фрідлендера) - грамнегативна, факультативно-анаеробна паличкоподібна бактерія. Один із збудникв пневмонії, також асоційована а інфекціями сечостатевої системи, нозокоміальними інфекціями людини.
Морфологія.
- Грамнегетивна, дрібна (0,5- 0,8 x 1-2 мкм) кокобаци л а.
- Спор не утворює, нерухома. Здатна до утворення капсул.
- У мазках розташовуються поодиноко, попарно або скупченнями.
- Легко фарбуються аніліновими барвниками.
Куль т ур а льні властивості.
- Факультативний анаероб.
- Культивується на простих поживних середовищах (МПА, МПБ).
- На агаризованих поживних середовищах утворює круглі слизуваті, сірувато-білі колонії i , у МПБ - p івномірне помутніння середовища з утворенням тягучого слизового оседу та плівки.
Біохімічні властивості.
- Зброджує лактозу, не утворює індолу.
- Диференціація між видами всередині роду і підвидами всередині виду К. рпе umoniae здиснюється за біохімічними властивостями: ферментація вуглеводів, уреазна і лізиндекарбоксилазна активність, утилізаця цитрату.
Антигенна структура.
- ліпополісахаридний (О-антиген) і капсульний полісахарид (К-антиген) - обидва сприяють патогенності. і
- існує близько 10 серогруп О-антигенів і 80 різновидів К-антигенів. Структурні мінливості цих антигенів є основою для класифікації.
Фактори патогенності.
- капсула (складається з кислих полісахаридів) - захист від фагоцитозу, від дії бактерицидних факторів сироватки крові, також перешкоджає активації компонентів комплементу, особливо СЗ b .
- адгезини ( що мають фімбріальну або нефімбріальну природу) сприяють адгезії
- ліпополісахариди (ЛПС) – ендотоксини - перешкоджають селективному прикріпленню компонента СЗб, що запобігає формуванню мембранного атакуючого комплексу i пошкодженню.
- деякі штами мають полірезистентність до антиботиків, обумовлену наявністю R -плазміди
- карбапенем-гідролзуючі В-лактакази – стійкість до карбапенемів.
Патогенез і захворювання у людини.
- Основним резервуаром клебсієл є вода, грунт і шлунково-кишковий тракт людини.
К. рneumoniae в одним із збудників пневмонії, а також урогенітальних інфекцій, гнійних абсцесів печінки, селезінки. Викликає гнійні і фіброзні плеврити, перикардити, гайморити, ендофтальміти.
Клебсієла підвиду оzаеnае → уражує слизову оболонку носа → атрофія → виділення секрету з неприємним залахом.
Клебсієла підвиду rhinoscleromatis → утворення гранульом на слизовій оболонці верхніх дихальних шляхів (носа, глотки, гортані, бронхів). У гранульомах характерна поява дуже ве ли иких макрофаг ів зі світлою цитоплазмою (клітини Мікуліча) . В середині клтин Мікуліча i поза ними - палички Фріша-Волковича.
→ д алі утворюються хрящоподбні інфільтрати → м оже призводити до обтурації верхних дихальних шляхв.
Імунітет.
- нестійкий, нетривалий.
Мікробіологчн а ді а гностика.
- Бактеріологічний метод.
→ матеріал ( мокрота, сеча, випорожнення, кров, гній) → посів на диференціальні поживні середовища з лактозою, з подальшим виділенням чистої культури ідентифікацією збудника до виду і підвиду.
- Серодіагностика проводиться шляхом постановки РЗК з О-антигеном.
Профілактика.
Засобів спвцифічної профилактики не існує.
Неспецифічна полягав у чткому дотриманні правил асептики й антисептики у лікувальних закладах, особистої гігієни, в також дотриманн санітарних норм під час зберігання харчових продуктів.
115. Бордетели, їх властивості. Збудник коклюшу, морфологічні, культуральні, антигенні властивості. Мікробіологічна діагностика і специфічна профілактика.
Рід Bordetella
нараховує 4 види дрібних Грамнегативних бактерій. Здатні ушкоджувати епітелій
респіраторного шляху. Облігатні аероби.
Bordetella pertussis -
збудник коклюшу.
Морфологія. Грамнегативна дрібна коротка овоїдної форми паличка, мають мікрокапсули, не здатні утворювати спори і рухатися.
Культуральні. Вимогливий, не росте на звичайних поживних середовищах. В середовищі обов’язково повинні бути 3 амінокислоти: пролін, цистеїн, глютамінова кислота. В процесі життєдіяльность бордетел у середовищі накопичуються метаболіти (сульфіди, перекисні сполуки), які пригнічують ріст. Тому середовища містять високо адсорбційні речовини (кров, активованне вігуля, альбумін).
Спеціальне середовище - Борде-Жангу (картопляно-гліцериновий агар з додаванням 25 % крові), казеїново-вугільнийагар, молочно-кров’яний агар.
Антигенні. Термостабільний соматичний 0-антиген. Термолабільні капсульні К-антигени , які називають «факторами» і позначаються арабськими цифрами. Відомо 14, 7ий фактор - спільний для всіх видів борделтел.
Для Збудника коклюшу - фактори 1,2,3.
Мікробіологічна діагностика. Основний - бактеріологічний. Метод для дослідження, отриманий «кашльовими пластинками».
Для прискорення - пряма реакція імунофлуоресценції. Серологічний метод (РЗК), розгорнута реакція аглютинації з парними сироватками) лише для ретроспективного підтвердження.
Специфічна профілактика. Обов’язкове щеплення дітям першого року адсорбовану коклюшно-дифтерійно-правцеву (АКДП) вакцину. Перше щеплення роблять у віці 3 місяців, ревакцинацію - ч/з 1,5-2 роки. 1 мл вакцини містить 20 млрд інактивованих нагріванням коклюшних паличок.
116. Бацили сибірки. Біологічні особоливості, патогенез, мікробіологічна діагностика і специфічна профілактика сибірки. Роль вітчизняних вчених в одержанні препаратів для специфічної профілактики сибірки.
Baccilus anthrac і s - збудник сибірки
Морфологія. велика Гр(+) нерухома паличка 3-10 мкм завдовжки і 1-1,5 мкм завширшки. В організмі тварин і людини утворює капсулу, яка оточує одиноку клітину або весь ланцюжок.
У мазках із культур на рідкому середов. сибіркові бацили виглядають довгими ланцюжками, кінці клітин обрубані або злегка втягнуті, що надає ланцюгу форму бамбукової тростини з характерними колінчастими зчленуваннями.
B. anthracis при культивуванні на рідкому середов. продукує справжній екзотоксин, який складається принаймні з трьох компонентів: набряковий токсин викликає некроз і набряк шкіри у гвінейських свинок; летальний токсин (“мишачий токсин”) спричиняє смерть білих мишей, протективний антиген, який має імуногенні властивості.
Патогенез. Вхідними воротами інф є шкіра (95-98 %), слизові оболонки верхніх дихальних шляхів і кишечника. Існує 3 форми хвороби.
Інкубаційний період триває від 2 до 14 днів. При шкірній формі уражаються відкриті ділянки: щоки, лоб, шия, кисті, передпліччя. На місці проникнення збудника виникає карбункул із щільним чорним струпом (нагадує вуглинку), навколо якого виникають вторинні пухирчики з великою кількістю сибіркових бацил.
Легенева форма має перебіг тяжкої бронхопневмонії.
Кишкова форма супроводжується блюванням, кровавим проносом і тяжкою інтоксикацією організму. Обидві генералізовані форми, як правило, закінчуються смертю.
Лабор. діагностика.
Матеріал для дослідження беруть при шкірній формі із вмісту пухирців на межі здорової і ушкодженої тканини або виразки, при легеневій - мокротиння, при кишковій - випорожнення і сечу, при септицемії - кров.
Якщо при мікроскопії мазків, забарвлених за Грамом і Романовським-Гімзою, виявляють характерні капсульні бактерії, ставлять попередній діагноз сибірки.
Чисту культуру виділяють при посівах на рідке й щільне середов. (МПБ, МПА). Після інкубації при 37 °С виділену культуру ідентифікують за морфологією, характером колоній, біохімічними ознаками та лізисом специфічним бактеріофагом, який діє тільки на сибіркові бацили. Додатково рекомендують посів на МПА з пеніциліном для виявлення тесту “перлинного намиста”.
Біологічна проба на білих мишах або гвінейських свинках.. З метою ранньої та ретроспективної діагностики використовують також алергічну пробу з алергеном-антраксином.
Специфічна профілактика. проводять живою вакциною СТІ, яку застосовують одноразово підшкірно. Плановій вакцинації підлягають особи групи ризику: робітники м’ясокомбінатів, підприємств переробки вовняної та шкірної сировини, режимних баклабораторій, ветеринари, зоотехніки.
Вагомий внесок у вивчення сибірки, розробку засобів профілактики та боротьби з цим небезпечним захворюванням зробили С.С.Андрієвський, Л. Пастер, Л. С. Ценковский,С. Г. Колесов, А. І. Завірюха та інші.
Українські вчені, які вивчали антракс: М. Гамалія (1792 року видав нім. і рос. мовами працю про антракс та його лікування), М. Мельников-Разведенков , В. Жуковський, Г. Прокопович, А. Стефанович-Донцов, В. Данилова, А. Каротин, Л. Ценковський , який разом з І. Садовським запропонував живу протисибіркову вакцину , як метод специфічної профілактики.
117. Загальна порівняльна характеристика анаеробних бактерій, їх значення в розвитку патології людини. Особливості мікробіологічної діагностики захворювань, спричинених анаеробами. Анаеробні неклостридіальні бактерії (бактероїди та ін.), їх біологічні властивості.
Неклостридіальні бактерії анаеробні – родина Bacteroidaceae – умовно-патогенні мікроорганізми, які є складовою частиною нормальної мікрофлори людини, 20 родів. Це грам«-» анаеробні палички.
Відносять роди:
1)Bacteroides
otella
3)Porphyromonas
4)Fusobacterium
5)Leptotrichia
6)Biophilia
Культивують в анаеробних умовах на складних поживних середовищах,що містять фактор росту. Хемоорганотрофи. Метаболі
Фактори патогенності: капсула, пілі, фібринолізин, нейрамінідаза. Анаеробна неклостридіальна інфекція переважно ендогенна. Виникає при порушенні бар’єрів організму (травми слизових, ішемія, некроз).
Клінічні ознаки: гнилісний запах ексудату, набряк, гіперемія, абсцес, газоутворення.
Діагностика – бактеріологічний метод.
Анаеробні бактерії – грампозитивні палички .
Представники:
1)Clostridium perfingens, C.novyi, C.septicum, C.hystoliticum – збудники газової гангрени – ранової інфекції з переважним ураженням м’язів, розвитком набряків, газоутворення і загальною інтоксикацією .
2)C.tetani – збудник правця – гострої ранової інфекції, зумовленої дією правцевого екзотоксину, яка проявляється ураженням рухових нейронів нервової системи з розвитком тонічних і тетанічних судом.
3)C.botulinum – збудник ботулізму.
118.Клостридії правця, властивості. Токсиноутворення. Патогенез правця у людини. Мікробіологічна діагностика, специфічна профілактика і терапія, їх теоретичне обгрунтування та оцінка.
Clostridium tetani - збудник правця.
Облігатний анаероб, грампозитивна тонка і довга паличка з заокругленими кінцями, має перитрих (рухливість), має термінально розташовану круглу спору, що надає їй вид барабанної палички.
Токсиноутворення: вегетативні форми утворюють сильний екзотоксин, який складається з тетанолізину та тетаноспазміну, які мають гемолітичну та спастичну дію. На твердих середовищах збудник формує прозорі чи сіруваті шороховаті колонії. Має О- та Н-антигени, за характером останнього збудника поділяють на 10 серотипів. Вуглеводи не розщеплює.
Патогенез: Збудник потрапляє в організм людини чере рани, звідки він розповсюджуються по кровоносним та лімфатичним судинам, нервовим стовбурам, уражаючи НС, зокрема нервові закінчення синапсів, які секретують медіатори, порушуючі проведення імпульсів. К після інкубаційного періоду спостерігається спазм жувальних м’язів, утруднення ковтання, напруження м’язів потилиці, спини (опістотонус), судоми м’язів усього тіла, підвищена чутливість.
Мікробіологічна діагностика: здійснюється рідко, адже типова клінічна картина. Забарвлюються за Граммом позитивно, мають вигляд барабанних паличок.
Бактеріологія: середовище Кітта-Тароцці, анаеробний кров’яний агар (на кров. агарі плоскі, напівпрозорі, з нерівними краями, у вигляді переплетенних ниток.
Біологічно: реакція нейтралізації токсину правцевою сироваткою на тваринах
Лікування: протиправцева антитоксична сероватка, протиправцевий іммуноглобулінін людини
Профілактика: Штучний активний іммунітет –адсорбований анатоксин у складі вакцин АКДП та АДП
119. Клостридії ботулізму. Морфологічні й культуральні особливості, антигенна структура, токсиноутворення, класифікація. Патогенез, мікробіологічна діагностика і терапія ботулізму.
Clostridium botulinum
Морфологія. грампозитивна рухома паличка. Субтермінальні розташовані спори, тому палички мають вид теннісної ракетки. Капсулу не утворюють, мають перитрихи.
Культуральні. Строгі анаероби. На глюкозо-кров’яному агарі утворюють колонії, оточені зоною гемолізу. На середовищі Кітта-Тароцці помутніння і газоутворення. У стовпчику агару - колонії у вигляді сочевиці або пушинок.
Антигенна. 8 серотипів клостридій ботулізму (А-О), які мають антигенні відмінності. Захворювання в людей здебільшого спричиняє А, В, Е.
Ботулотоксин екзотоксин - поліпептидний ланцюг, найсильніша біологічна отрута, має нейротоксичну та гемаглютинюючу дію, резистентний до нагрівання, ксилоти, високим концентраціям солі. Дуже небезпечний токсин А, смертельна доза 10(-8) г.
Патогенез. Викликаюсь тяжку токсикоінфекцію, що виникає при вживанні в їжу продуктів, що мають токсин. Активність значно підвищується під дією трипсину і тканинних протеаз. Сорбується клітинами слиз оболонки кишечнику, потрапляє у кров і периф нервові закінчення. Уражуються рухові нейрони, пригнічується виділення ацетилхоліну в нервово-м’язових синапсах, виникнення млявих паралічів.
Мікробіологічна діагностика. Матеріал для дослідження:залишки їжі, промивні води шлунка, кров Біологічно: реакція нейтралізації токсина антитоксином на тваринах
Серологія: РНГА, ІФА
Лікування: Антитоксичні протиботуліністичні гетерологічні сироватки та гомологічні іммуноглобуліни
Профілактика: Дотримання правил приготування продуктів, перш за все консервів. Специфічно: тетра- та трианатоксин, в склад яких входять ботуліністичні анатоксини типів А, В, Е.
120. Збудники анаеробної інфекції ран, властивості, класифікація. Патогенез і мікробіологічна діагностика. Методи специфічної профілактики і терапії анаеробної інфекції ран.
Анаеробна інфекція відноситься до тяжких септичних процесів. Основними збудниками є клостридії – так звана група чотирьох: Cl. рerfringens, Cl. оedematiens, Cl. histoliticum, Cl. septicum, а також Cl, sordeli, Cl. falax, Cl. carnis, Bact. gangraene rubre. Cl. perfringens викликає газоутворення, виділяє гіалуронідазу (чинник проникності); Сl. oedematiens – розвиток набряку з розпадом тканин і гемолізом, звичайно без утворення газів; Cl. histoliticum – розпад тканин у зв’язку з виділенням фібринолізину без виникнення набряку; Cl. septicum – спричиняє значний некроз тканин при невеликому газоутворенні. Розвитку анаеробної інфекції сприяють певні умови, що утруднюють надходження кисню повітря всередину вогнища ураження (колота рана, вузький канал із наявністю мертвих тканин, кишені, розтрощення кісток, утруднений доступ кисню всередину рани, наприклад, використання целофанової пов’язки й ін.).
Розрізняють емфізематозну (газову), набрякову і змішану анаеробну інфекцію. Крім того, вона може бути блискавичною і гострою, а за локалізацією – субфасціальною або міжм’язовою (глибокою).
Анаеробна інфекція ран викликається анаеробами, яких можна поділити на 2 групи: спороутворюючі (клостридії) та не утворюючі спори, чи так звані неклостридіальні анаероби. Ранева інфекція, викликана клостридіями (перфрінгенс, новіі, рамозум та ін.) називається газовою гангреною. В уражених тканинах клостридії утворюють капсулу. Вони продукують екзотоксин, ферменти (колагеназу, гіалуронідазу, дезоксирибонуклеазу) та гемолізин. Газова гангрена розвивається внаслідок потрапляння збудників у рану, особливо при наявності у ній некротизованих тканин та зниженні резистентності організму. Інкубаційний період – 1-3 дні, спостерігається набряк, газоутворення, нагноєння та інтоксикація. На перебіг хвороби негативно впливають супутні мікроорганізми: стафілококи, протеї, кишкова паличка, бактероїди тощо.
МІКРОБІОЛОГІЧНА ДІАГНОСТИКА
Мікроскопічно: Грам+ палички, зі спорами
Бактеріологічно: Накопичення на Кітта-Тароцці +
1.C.perfringens на стерильному знежиреному лакмусовому молоці утворює у ньому цегляного кольору губчастий згусток +газоутворення, у стовпчику агара Вільсона-Блера –почорніння середовища
2.Стандартний посів всіх клостридій на кров*яний цукровий агар Цейслера ( -> колонії дископодібні, сіруваті, з рівними або бахромчастими краями і піднятим центром, навколо зона гемолізу)
3.Середовищеще Вілліса-Хоббса: C.perfringens –колонії червоні з зоною опалесценції ; C. novyi безбарвні з зоною опалесценції ; навколо C. hystoliticum зона просвітлення ; C. sordellii має ореол опалесценції
Біологічно: Реакція нейтралізації на мишах з діагностичними антитоксичними сироватками
ЛІКУВАННЯ: хірургічно –висічення змертвілих тканин, АБ широкого спектра дії, протигангренозна антитоксична сировата
ПРОФІЛАКТИКА: правильна хір. обробка ран, дотримання правил асептики та антисептики при операціях, активна іммунізація: анатоксини проти газової гангрени в складі секстанатоксину, щеплення по спец. показанням (військовослужбовці, землекопи тощо)
121. Коринебактерії, характеристика. Еволюція коринебактерій. Біовари дифтерійних паличок. Токсиноутворення, генетичні детермінанти токсигенності. Вимірювання сили токсину.
Коринебактерії (лат. corynebacterium) — рід грампозитивних паличковидних бактерій. Виділяють як патогенні, так і непатогенні види.
За сучасною классифікацією рід коринебактерії входить у сімейство Corynebacteriaceae, порядок Actinomycetales, клас Actinobacteria, тип Actinobacteria, царство Бактерії.
Більшість видів коринебактерій являються неліполітичними. Неліполітичні бактерії поділяються на ферментуючі та неферментуючі. Окрім C. diphtheriae, значення для медицини мають C. ulcerans, C. jeikeium, C. cistitidis, C. minutissimum, C. haemolyticum, C. xerosis, C. pseudodiphtheriticum, які являються патогенними, умовнопатогенними та сапрофітами.
Біоварами C. Diphtheriae являються форми gravis (колонії R-форми, шершаві, гемолізу нема), mitis (S-форми, чорні, гемоліз є), belfanti, intermedius.
Коринебактерії дифтерії утворюють сильний екзотоксин, а також гіалуронідазу і нейрамінідазу. Дифтерійний токсин - білок із молекулярною вагою 62000 дальтон. Він вибірково уражає м’язи серця, наднирникові залози, периферичну нервову систему. Синтез токсинів контролюють спеціальні tox+ гени, який несе профаг, вбудований у клітину. Цей профаг може передаватися від однієї бактерії до іншої, перетворюючі останню на токсигенну (фагова конверсія).
До складу екзотоксину входять гістотоксин, гемотоксин, некротоксин. Його силу вимірюють у мінімальних смертельних дозах. За 1 DLM приймають ту найменшу дозу токсину, яка при введенні в черевну порожнину гвінейським свинкам вагою 250 г викликає їх загибель на четверту добу. Існують токсигенні й нетоксигенні штами коринебактерій дифтерії. C. ulcerans також виділяє екзотоксин, але є штами, які не продукують його.
122. Етапи розвитку вчення про збудника дифтерії. Теоретичні основи специфічної профілактики дифтерії. Протидифтерійні препарати.
Збудник дифтерії - Corynebacterium Diphtheriae .
-1826р. Брето – ввів назву «дифтерія»
-Уперше дифтерійні бактерії описали і виділили в чистій культурі Е. Клебс і Ф. Леффлер у 1883-1884 рр.,
-дифтерійний екзотоксин отримали Е. Ру та А. Ієрсен (1888),
-протидифтерійну сироватку - Е. Берінг, Я. Бардах, Е. Ру (1892-1894).
-У 1923 р. Г. Рамон виготовив дифтерійний анатоксин.
ПРОФІЛАКТИКА І ЛІКУВАННЯ. Загальні профілактичні заходи зводяться до ранньої діагностики, госпіталізації хворих, виявлення бактеріоносіїв, проведення повноцінної дезинфекції приміщення і предметів вжитку. Основне значення має специфічна профіл. - активна імунізація людей дифтерійним анатоксином (Рамон,1923) – це токсин,що позбавлений отруйних властивостей обробкою 0,4% розчину формаліну і витримкою в термостаті при температурі 37-40С 30 діб. Входить до складу багатьох вакцин:
• АКДП - адсорбована коклюшно-дифтерійно-правцева,
• АДП-М - адсорбований дифтерійно-правцевий анатоксин із зменш. вмістом антигенів,
• АД-М - адсорбований дифтерійний анатоксин із зменш. вмістом дифтерійного антигена (для іммунізації людей зі схильністю до алергій),
• Д.Т.Кок –адсорбована вакцина для профілактики дифтерії, коклюша, правця,
• Тетракок –комбінована вакцина для профілактики дифтерії, коклюша, правця та поліомієліту. Іммунізація починається з трьохмісячного віку, ревакцинацію проводять у дитячому віці, а також дорослим кожні 10 років.
Також препаратом являється сироватка протидифтерійна, коняча, очищена, концентрована,
123.Патогенез дифтерії, імунітет. Мікробіологічна діагностика бактеріоносійства. Диференціації збудника дифтерії і сапрофітних коринебактерій .
Основний хазяїн коринебактерій дифтерії - хвора людина і бактеріоносій. Збудник локалізується переважно в рото- і носоглотці. Захворювання передається, в основному, повітряно-краплинним шляхом, але можливо зараження контактним та аліментарним шляхами.
Важливе значення у виникненні й розповсюдженні хвороби мають дифтерійні бактеріоносії. Виділені від хворих і носіїв коринебактерії дифтерії зберігаються в зовнішньому середовищі декілька днів, у висушених плівках - значно довше. Стійкі до низьких і чутливі до високих температур, добре переносять висушування. Усі дезинфікуючі розчини в звичайних концентраціях (3-5 %) вбивають їх через 20-30 хв. Чутливі до пеніциліну, еритроміцину, тетрацикліну. Токсигенні штами більш чутливі до антибіотиків, ніж нетоксигенні.
Дифтерія - гостра інфекційна хвороба, яка характеризується фібринозним запаленням слизових оболонок зіва, носа, гортані, токсичним ураженням серцево-судинної, нервової систем і наднирникових залоз. Частіше виникає в дітей від 2 до 8 років. Інкубаційний період триває від 2 до 10 днів. Найчастіше виникає дифтерія зіва (98 %), рідко - носа, вуха, очей, шкіри, статевих органів. На місці вхідних воріт інфекції виникає запалення з утворенням сірувато-жовтої фібринозної плівки (diphthera - плівка), яка міцно спаяна з підлеглою тканиною. Якщо її зняти - тканина кровоточить. Інколи процес із глотки переходить на гортань, трахею, виникає набряк, розвивається асфіксія. Захворювання супроводжується загальною інтоксикацією організму. В кров можуть проникнути і самі бактерії (бактеріємія). Смерть може настати від ядухи або паралічу серця.
Антитоксичний імунітет, хоча можливі повторні випадки захворювання.
Для діагностики бактеріоносійства стерильним тампоном забирається матеріал з задньої частини глотки чи мигдалин, який сіється на середовище Клауберга ( або кров’яно-телуритовий агар) чи на згорнуту сироватку. На кров’яно-телуритових середовищах колонії збудника дифтерії через 24 год мають сірий колір, опуклі, з рівними краями, в’язкі, а через 48 год стають темно-сірими або чорними з металевим блиском, рівними або злегка фестончастими, з гладенькою або радіально посмугованою поверхнею, в’язкі чи крихкі.
Токсигенні властивості досліджують шляхом посіву на середовище Пізу. На третій день при появі специфічних ліній преципітації в агаровому гелі й позитивній пробі на цистиназу, виділену культуру визначають як токсигенну.
Токсигенність визначаються також за допомогою Елек-тесту, в основі якого лежить взаємодія токсину з антитоксином в агаровому гелі. Якщо посіяна на середовище ВТДМ (визначення токсигенності дифтерійних мікробів) навколо дисків з антитоксином культура утворює преципітат у вигляді тонких білих ліній, і який в свою чергу зливається з лініями контрольного токсигенного штаму, то досліджувану культуру вважають токсигенною.
124.Збудник дифтерії, біологічні властивості. Характеристика екзотоксину. Специфічна профілактика і терапія дифтерії. Виявлення антитоксичного імунітету.
Збудник дифтерії - Corynebacterium Diphtheriae.
Уперше дифтерійні бактерії описали і виділили в чистій культурі Е. Клебс і Ф. Леффлер у 1883-1884 рр., дифтерійний екзотоксин отримали Е. Ру та А. Ієрсен (1888), протидифтерійну сироватку - Е. Берінг, Я. Бардах, Е. Ру (1892-1894). У 1923 р. Г. Рамон виготовив дифтерійний анатоксин.
Сorynebacterium diphtheriae, прямі або трохи зігнуті тонкі довгі Гр(+) нерухомі безспорові палички довжиною 1-8 мкм, шириною 0,3-0,8 мкм із невеликими булавоподібними стовщеннями на кінцях, які представляють собою метахроматичні зерна волютину або зерна Бабеша-Ернста. За хімічною природою вони належать до поліметафосфатів і є запасом поживних речовин. Найкраще ці зерна виявляють при забарвленні за методом Нейссера: цитоплазма забарвлюється в світло-коричневий, а зерна волютину - в темно-синій колір. Скупчення нуклеїнових кислот у цитоплазмі може надавати їм характерної смугастості (зеброподібної зернистості). У збудника дифтерії виявлено фімбрії, які зумовлюють адгезивність.
Бактерії в мазках виглядають досить характерно і нагадують купку розкиданих сірників. Взаємне розташування паличок також своєрідне: під гострим або прямим кутом, у вигляді латинських літер V, L, Y тощо. Зустрічаються поліморфні форми –кокоподібні або с гіллясті.
Збудник дифтерії добре росте в аеробних умовах на сироваткових середов. Ру (згорнута кінська сироватка), Леффлера (сироватка з 1/3 цукрового бульйону) та на мартенівському бульйоні. Широко використовуються сироватковий і кров’яний телуритовий агар, середов. Клауберга та ін.
Основний хазяїн коринебактерій дифтерії - хвора людина і бактеріоносій. Збудник локалізується переважно в рото- і носоглотці. Захворювання передається, в основному, повітряно-краплинним шляхом, але можливо зараження контактним та аліментарним шляхами. Важливе значення у виникненні й розповсюдженні хв. мають дифтерійні бактеріоносії. Виділені від хворих і носіїв коринебактерії дифтерії зберігаються в зовнішньому середовищі декілька днів, у висушених плівках - значно довше. Стійкі до низьких і чутливі до високих температур, добре переносять висушування. Усі дезинфікуючі розчини в звичайних концентраціях (3-5 %) вбивають їх через 20-30 хв. Чутливі до пеніциліну, еритроміцину, тетрацикліну. Токсигенні штами більш чутливі до АБ, ніж нетоксигенні.
Дифтерія - гостра інфекційна хвороба, яка характеризується фібринозним запаленням слизових оболонок зіва, носа, гортані, токсичним ураженням серцево-судинної, нервової систем і наднирникових залоз. Частіше виникає в дітей від 2 до 8 років. Інкубаційний період триває від 2 до 10 днів. Найчастіше виникає дифтерія зіва (98 %), рідко - носа, вуха, очей, шкіри, статевих органів. На місці вхідних воріт інфекції виникає запалення з утворенням сірувато-жовтої фібринозної плівки (diphthera - плівка), яка міцно спаяна з підлеглою тканиною. Якщо її зняти - тканина кровоточить. Інколи процес із глотки переходить на гортань, трахею, виникає набряк, розвивається асфіксія. Захворювання супроводжується загальною інтоксикацією організму. В кров можуть проникнути і самі бактерії (бактеріємія). Смерть може настати від ядухи або паралічу серця.
Антитоксичний імунітет, хоча можливі повторні випадки захв.
Для діагностики бактеріоносійства бактеріоносійства стерильним тампоном забирається матеріал з задньої частини глотки чи мигдалин, який сіється на середовище Клауберга ( або кров’яно-телуритовий агар) чи на згорнуту сироватку. На кров’яно-телуритових середовищах колонії збудника дифтерії через 24 год мають сірий колір, опуклі, з рівними краями, в’язкі, а через 48 год стають темно-сірими або чорними з металевим блиском, рівними або злегка фестончастими, з гладенькою або радіально посмугованою поверхнею, в’язкі чи крихкі.
Токсигенні властивості досліджують шляхом посіву на сер-ще Пізу. На третій день при появі специфічних ліній преципітації в агаровому гелі й позитивній пробі на цистиназу, виділену культуру визначають як токсигенну.
Токсигенність визначаються також за допомогою Елек-тесту, в основі якого лежить взаємодія токсину з антитоксином в агаровому гелі. Якщо посіяна на середовище ВТДМ (визначення токсигенності дифтерійних мікробів) навколо дисків з антитоксином культура утворює преципітат у вигляді тонких білих ліній, і який в свою чергу зливається з лініями контрольного токсигенного штаму, то досліджувану культуру вважають токсигенною.
Дифтерійний токсин - білок із молекулярною вагою 62000 дальтон. Він вибірково уражає м’язи серця, наднирникові залози, периферичну нервову систему. Дифтерійний токсин нестійкий, він швидко інактивується при кімнатній t, від дії світла, О2, повітря, різних хімічних речовин. При дії 0,3-0,4 % формаліну при t 38-40 °C протягом місяця він перетворюється в неотруйну сполуку - анатоксин. Останній зберігає імуногенні властивості й використовується для імунізації людей. Він входить до складу різних вакцин.
Профілактика . Загальні профілактичні заходи зводяться до ранньої діагностики, госпіталізації хворих, виявлення бактеріоносіїв, проведення повноцінної дезинфекції приміщення і предметів вжитку. Специфічна полягає у активній імунізації людей дифтерійним анатоксином, який входить до складу багатьох вакцин: АКДП - адсорбована коклюшно-дифтерійно-правцева, АДП-М - адсорбований дифтерійно-правцевий анатоксин із зменш. вмістом антигенів, АД-М - адсорбований дифтерійний анатоксин із зменш. вмістом дифтерійного антигена, а також виявлення бактеріоносіїв. Д.Т.Кок –адсорбована вакцина для профілактики дифтерії, коклюша, правця, Тетракок –комбінована вакцина для профілактики дифтерії, коклюша, правця та поліомієліту. Іммунізація починається з трьохмісячного віку, ревакцинацію проводять у дитячому віці, а також дорослим кожні 10 років.
Основний метод лікування - введення специфічної антитоксичної протидифтерійної сироватки. Її вводять методом дробної десенсибілізації. При легких формах дифтерії вводять 10000-20000 МО сироватки, при середній тяжкості - 40000-50000 МО, при тяжкій, гіпертоксичній формах - від 60000 до 120000 МО. При поєднанні дифтерії із стафіло- та стрептококовою інфекцією призначають АБ (пеніцилін, еритроміцин, тетрациклін) і сульфаніламідні препарати.
Виявлення антитоксичного імунітету: Вивчення специфічного імунітету проводиться за даними реакції пасивної гемаглютинації (РПГА) та імуноферментного аналізу (ІФА).
РПГА: При наявності в сироватці > 1,0 МО/мл антитоксичних антитіл, іммунітет до дифтерії вважається стійким та тривалим.
Ці
методи є найбільш простими, дешевими та дозволяють досить швидко одержати
результати досліджень. Але "золотим" стандартом визначення кількості
антитіл в сироватці крові все ж є реакція нейтралізації на морських свинках та
кролях, яка дозволяє порівняти кількість антитіл в досліджуваній сироватці зі
стандартною дозою протидифтерійних антитіл, яка нейтралізує еритрогенний ефект
(гіперемію та запалення в ділянці введення) стандартної дози дифтерійного
токсину. Цей метод дуже трудомісткий, складний та дорогий. Тому він
використовується лише як національний та міжнародний стандарт.
125. Патогенні мікобактерії,
роль в розвитку патології людини. Збудники туберкульозу, властивості. Види
туберкульозних бактерій. Патогенез і мікробіологічна діагностика туберкульозу.
Mycobacterium— рід бактерій типу Actinobacteria , єдиний рід своєї родини Mycobacteriaceae . Родина Mycobacteriaceae ( myces — гриб, променистий)
Рід Mycobacterium
Патогенні
M . tuberculosis збудники M . bovis туберкульозу
M. africanum
M. leprae збудник лепри (прокази)
M. avium
M. kansasii- збудник хронічних уражень легень .
M. ulcerans - викликає виразкові процеси шкіри;
M. xenoрi - спричиняє ураження сечостатевої системи, шкіри, хронічні процеси в легенях тощо
Збудник туберкульозу (Mycobacterium tuberculosis)
Туберкульоз - хронічна інфекційна хвороба легенів, лімфатичних вузлів, кісток, суглобів, сечостатевої системи, органів черевної порожнини.
Властивості
Морфологія і фізіологія.
Мікобактерії туберкульозу - тоненькі, прямі або трохи зігнуті палички довжиною 1-4 мкм і шириною 0,2-0,6 мкм, гомогенні або зернисті, грампозитивні. Вони нерухомі, не утворюють спор і капсул, можуть мати гіллясті, ниткоподібні й кокоподібні форми. У цитоплазмі, особливо в клітинній стінці міститься велика кількість високомолекулярних ліпідів, що зумовлює їх високу стійкість до кислот, лугів і спиртів. Вони погано сприймають анілінові барвники, найкращий спосіб забарвлення за Цілем-Нільсеном: на голубому фоні туберкульозні палички виглядають рубіново-червоними
Види:
Комплекс M. tuberculosis(МТБК) включає чотири інші мікобактерії, які викликають туберкульоз:
-"M. bovis, "
-"M. africanum,
- «M. canetti»
- «M. microti.»
-]«M. africanum»( не є широко розповсюдженою, але є частою причиною туберкульозу в деяких частинах Африки)
Патогенез і мікробіологічна діагностика туберкульозу.
Мікобактерії туберкульозу вирощують в аеробних умовах на складних живильних середовищах із додаванням яєць, гліцерину, картоплі, вітамінів, глюкози, амінокислот.
Найчастіше використовують гліцериновий бульйон, середовище Левенштейна-Йєнсена. Мікобактерії розмножуються дуже повільно.
Типові R-форми колоній, які властиві більш вірулентним штамам мікобактерій .
Туберкульозні бактерії виділяють ряд протеолітичних і цукролітичних ферментів, каталазу, уреазу, нікотинамідазу й ніациназу, за якими проводять диференціацію окремих видів. Не утворюють екзотоксину, але містять ендотоксини, які вивільняються при розпаді клітин.
Антигени і класифікація. Антигени туберкульозних бактерій складаються з білкових фракцій, ліпідів, фосфатидів і полісахаридів. Антигенна структура різних видів мікобактерій туберкульозу подібна. Туберкуліновий протеїн має виражені алергенні властивості. Найчастіше туберкульоз у людини викликає М. tuberculosis (понад 90 % випадків), значно рідше - М. вovis (3-5 %). Ці два види є основними збудниками захворювання
Мікробіологічна діагностика туберкульозу - дивись питання 126
126. Мікробіологічна діагностика туберкульозу. Імунітет при туберкульозі. Специфічна профілактика і терапія туберкульозу. Збудник лепри, біологічні властивості.
Мікробіологічна діагностика туберкульозу:
• Мікроскопія мазка мокротиння/відбитку біоптату ураженого органу
• Посів на рідкому середовищі за допомогою автоматичного аналізатора
• Молекулярно-генетичні дослідження скринінгові та швидкі
• Посів на твердому середовищі
Імунітет
Людина має природну резистентність до туберкульозної інфекції.Ця властивість природжена, передається спадково і ступінь її вираженості неоднаковий. В організмі виробляються продукти проміжного обміну. До факторів природної стійкості до туберкульозу належать і гуморальні речовини, що продукуються клітинами імунної системи та іншими клітинами. Це система комплементу, ферменти (лізоцим, пероксидаза), інтерферон, С-реактивний білок, інгібітори ферментів бактеріальних клітин, бактерицидні речовини (лактоферин, молочна кислота тощо).
Серед факторів неспецифічного захисту велике значення мають фагоцити.
Профілактика
Вакцинація БЦЖ спрямована на створення специфічного протитуберкульозного імунітету в неінфікованих осіб.
Крім вакцини БЦЖ, випускається вакцина БЦЖ-М у половинній дозі (0,5 мг в одній ампулі, що становить 20 доз, кожна по 0,025 мг препарату). Вона призначена для вакцинації недоношених новонароджених і дітей.
Терапія
Антимікобактеріальна терапія є основним методом лікування хворих на туберкульоз різних органів і систем. За ефективністю антимікобактеріальні препарати поділяють на три групи.
До І (А) найефективнішої групи відносять ізоніазид і рифампіцин.
До ІІ (В) групи препаратів середньої ефективності відносяться стрептоміцин, піразинамід, амікацин, канаміцин, флориміцин, етамбутол, етіонамід, протіонамід, циклосерин, офлоксацин, ципрофлоксацин, капреоміцин.
До ІІІ (С) групи найменш ефективних хіміопрепаратів належать ПАСК і тіоацетазон.
Збудник лепри
Лепра - хронічна генералізована інфекційна хвороба, яка характеризується ураженнями шкіри, слизових оболонок, внутрішніх органів, периферичної нервової системи й може тривати роками.
Інкубаційний період у середньому складає 3-5 років, але може затягуватись до 20-30 років. Найчастіше ураження локалізуються на обличчі, рідше на передпліччях і гомілках). Розвиваються численні інфільтрати (лепроми), які містять велику кількість лепрозних бактерій. Згодом ці лепроми розпадаються, утворюючи довго незаживаючі виразки
Морфологія. Біологічні властивості.
Він має вигляд прямих або трохи зігнутих грампозитивних безспорових нерухомих паличок за морфологією і хімічним складом подібних до мікобактерій туберкульозу. Забарвлюються за способом Ціля-Нільсена в червоний колір, кислото-, луго- і спиртостійкість їх дещо менша, ніж у туберкульозних паличок.
Єдиним резервуаром і джерелом інфекції - хворі люди.
127.Мікобактерії туберкульозу, властивості. Види туберкульозних бактерій. Тинкторіальні та культуральні властивості. Диференціація збудників туберкульозу. Атипові мікобактерії. Значення в розвитку патології людини.
Збудником туберкульозу є мікобактерія туберкульозу (МБТ) - патогенний мікроорганізм з роду Micobacterium сімейства Actinomycetacae (променисті гриби).
Розрізняють 3 групи мікобактерій:
-істинні мікобактерії - патогенні для людини;
-кислотостійкі умовно-патогенні мікобактерії (атипові);
-кислотостійкі сапрофіти.
Серед істинних мікобактерій, залежно від патогенності для людини та різних видів тварин, виділяють такі ..
Види та диференціація збудників туберкульозу:
M. tuberculosis - людський тип, збудник туберкульозу людини;
M. bovis - бичачий тип, збудник туберкульозу великої рогатої худоби;
M. africanum - африканський тип, виділений у західній тропічній Африці, йому притаманні риси двох попередніх типів.
Тинкторіальні та культуральні властивості
M. tuberculosis мають вигляд тонких, дещо вигнутих, гомогенних або зернистих паличок довжиною 0,8-5 мкм, товщиною 0,3-0,5 мкм.
МБТ не утворюють спор і капсул. Грам-позитивні. Важливою їх властивістю є кислото-, луго-, спиртостійкість.
МБТ - факультативні аероби, для їх нормального розвитку потрібен кисень. Розмноження відбувається шляхом простого ділення, рідше брунькуванням.
Мікробна клітина має мікрокапсулу, цитоплазматичну мембрану, цитоплазму з органелами (гранули, вакуолі, рибосоми), ядро.
Значення в розвитку патології людини.
Туберкульоз у людей у 80-95% випадків спричинюють МБТ людського типу, в 10-20% - МБТ бичачого типу, який найчастіше виділяють у хворих - мешканців сільської місцевості з високим рівнем захворюваності на туберкульоз великої рогатої худоби. При зараженні бичачим типом МБТ здебільшого розвиваються позалегеневі форми туберкульозу: лімфатичних вузлів, кісток і суглобів, сечостатевої системи, мозкових оболонок.
Атипові мікобактерії (анонімні, паратуберкульозні) - кислотостійкі, умовно-патогенні мікобактерії, поширені у воді, грунті, на овочах. За певних умов, особливо при зниженні імунітету, можуть викликати в людини захворювання, подібні до туберкульозу, які об'єднуються поняттям мікобактеріози.
4 групи атипових мікобактерій:
I - фотохромогенні - утворюють пігментацію колоній на світлі (M. kansasii);
II - скотохромогенні - найбільш поширена група - утворюють жовто-оранжевий пігмент у темноті (M. aquae, M. scrofulaceum);
III - нефотохромогенні - мають слабку пігментацію або не пігментуються (M. avium, M. intracellularae, M. xenopi);
IV - швидкоростучі (M. phlei, M. smegmatis, M. fortuitum, M. marinum).
128. Ієрсинії – збудники псевдотуберкульозу і ентероколіту,
властивості. Мікробіологічна діагностика ієрсиніозу.
Рід Yersinia включає 11 видів.
Але у патології людини 3 види :
Y.pestis (зб.чуми),
Y.pseudotuberculosis (зб.псевдотуберкульоза) та
Y.enterocolitica - ентероколіт.
Властивості
Y. pseudotuberculosis і Y. enterocolitica - рухливі (перитрихи) грам-негативні факультативно-анаеробні споронеутворюючі палички роду Yersinia сімейства Enterobacteriaceae. Невибагливі до поживних середовищ. Оптимальна температура для зростання - 22-28 °З
У холодильниках (при 4-6 °С) бактерії здатні тривало зберігатися і розмножуватися на харчових продуктах. Дуже стійкі до заморожування і відтавання, здатні тривало існувати в грунті і воді. Ці властивості мають велике епідеміологічне значення. В той же час ієрсінії чутливі до дії сонячних променів, висихання, кип'ячення, дії звичайних дезінфектантів.
Патогенні властивості ієрсинії пов'язані з їх основними токсинами - ентеротоксином, ендотоксином (ЛПС-комплексом), цитотоксинами. Ентеротоксин Y. enterocolitica грає провідну роль в розвитку вираженої діареї;
Мікробіологіяна діагностика
Лабораторна діагностика
Матеріалом для посіву - фекалії хворих, змиви із зіву, сеча, мокрота, спинномозкова рідина, кров, жовч, операційний матеріал (мезентеріальні лімфатичні вузли, ділянки кишечника), а також секційний матеріал - змінені органи і тканини, вміст кишечника, згустки крові.
Збудників також можна виділити з об'єктів зовнішнього середовища - овочів і фруктів, з салатів, молока, рибних і молочних продуктів, а також зі змивів з устаткування і тари
Бактеріологічний аналіз вимагає досить тривалого часу - від 7 до 30 днів. Перспективніші експрес-методи визначення антигенів ієрсиній в копроекстрактах, слині, сечі і крові хворих в РКА, РЛА, РНІФ, іФА.
129. Збудник сифілісу. Морфологічні , культуральні властивості. Патогенеез та імунітет. Мікробіологічна діагностика та специфічна терапія сифілісу.
Збудник сифілісу (Treponema pallidum)
Морфологічні та культуральні властивості.
Трепонеми сифілісу - тонкі спіралеподібні бактерії довжиною 10-15 мкм і шириною 0,1-0,2 мкм.Вони мають 8-14 рівномірних завитків ,тришарову зовнішню мембрану. У середині цитоплазми розшаровані нуклеоїд, мезосоми, рибосоми, фібрили і базальні тіла, видимі лише під електронним мікроскопом.
Розмножуються шляхом поперечного поділу. Можуть утворювати шароподібні цистоподібні форми, покриті міцною муциноподібною оболонкою, і L-форми. Погано фарбуються аніліновими барвниками, тому називаються блідими трепонемами, грамнегативні. При забарвленні за Романовським-Гімзою набувають блідо-рожевого кольору. Спор не утворюють, джгутиків не мають, але активно рухливі. Для трепонем властиві поступальні, обертові, згинальні й хвилеподібні рухи.
Патогенез
Інкубаційний період при сифілісі триває в середньому 20-30 днів. На місці проникнення трепонем виникає первинна сифілома - невелика безболісна виразка з твердим дном (ulcusdurum) Регіональні лімфатичні вузли збільшуються і стають твердими. Цей первинний сифіліс триває близько 6 тижнів. Вторинний сифіліс характеризується висипом на шкірі, слизових оболонках, розвитком уражень внутрішніх органів, кісток і триває 2-3 роки.Якщо лікування не проводиться, може настати третинний сифіліс із утворенням у паренхіматозних органах щільних інфільтратів, папул, горбків, гум, які схильні до розпаду. Цей період триває 9-10 років, після чого може виникнути ураження головного, спинного мозку і серцево-судинної системи.
Імунітет.
Вроджений імунітет до сифілісу в людини відсутній. Майже всі випадки зараження призводять до розвитку захворювання. Після перенесеної хвороби виникає інфекційний, нестерильний шанкерний імунітет. Повторне зараження може знову спричинити розвиток хвороби. При сифілісі в сироватці крові виявляють IgG, IgM та IgE. Поряд із цим виникає алергічний стан, який можна виявити постановкою внутрішньошкірної проби з люетином (суспензія вбитих трепонем).
Мікробіологічна діагностика
Основними методами мікробіологічної діагностики сифілісу є бактеріоскопічний і серологічний.
При первинному і вторинному сифілісі матеріалом для мікроскопії служать виділення з виразок, папул, ерозій або пунктат лімфатичних вузлів. Поверхню виразки очищають від нальоту стерильним ватним тампоном, змоченим в ізотонічному розчині хлориду натрію, потім її подразнюють, легко поскрібуючи скальпелем або гострою ложечкою. Рідину відсмоктують пастерівською піпеткою і досліджують у темному полі зору, де чітко видно яскраво освітлені спірохети і характерний рух. Для забарвлення трепонем краплю рідини наносять на предметне скло, виготовляють мазок (як мазок крові), висушують, фіксують метиловим спиртом і декілька годин забарвлюють за Романовським-Гімзою. Бліда спірохета стає блідо-рожевою, а сапрофітні спірохети - голубими. Можна фарбувати трепонеми і за методом сріблення.
Серологічна діагностика сифілісу грунтується на постановці реакції Вассермана й осадових реакцій Кана і Закса-Вітебського. Методика постановки реакції Вассермана не відрізняється від постановки реакції зв’язування комплементу
Для серологічної діагностики сифілісу широко використовують реакцію імобілізації трепонем і непряму реакцію імунофлуоресценсії, які вважаються найбільш специфічними в лабораторній діагностиці захворювання.
Терапія..
Для лікування сифілісу використовують антибіотики (пеніцилін, еритроміцин, тетрациклін тощо) і препарати вісмуту (бійохінол, бісмоверол, пентабісмол), відповідно до розроблених інструкцій.
130.Лептоспіри,їх характеристика, класифікація. Патогенез та імунітет і мікробіологічна діагностика лептоспірозу. Специфічна профілактика і терапія.
Лептоспіри – збудники гострих інфекційних захворювань лептоспірозів.
• Тонкі спірохети з зігнутими одним чи двома кінцями
• Спор не утворюють
• Грамнегативні, погано фарбуються за Грамом
• Погано фарбуються за Романовським-Гімзою(червоний колір)
• Добре виявляються срібленням і при темнопільній мікроскопії
• Аероби
• Каталазопозитивні та оксидазопозитивні
• Культивуються на поживних середовищах із сироваткою альбуміном при температурі 28-30С
• На щільних середовищах утворюють S та R колонії
• На рідких поживних средовищах відсутнє скаламутнення, ростуть повільно
• Складна антигенна будова: білковий антиген( виявляється в реакції зв’язування з комплементом - РЗК),ліпополісахаридний антиген( виявляється в реакції аглютинації та дозволяє диференціювати серовари)
Класифікація:
На підставі антигенної спорідненості( за полісахаридними антигенами) розрізняють 23 серологічні групи. Найчастіше зустрічаються: L . pomona , L . monijakov , L . grippotyphosa , L . tarassovi , L . canicola , L . icterohaemorragiae .
Патогенез:
Шляхи передачі: водний, аліментарний, контактний.
Стадії:
1. Продромальна ( Дикі тварини – резервуари, які виділяють збудник із сечею, забруднюючи воду та Ґрунт; із зовнішнього середовища збудник потрапляє в організм людини і тварини через пошкоджену шкіру, слизові оболонки ротової і носової порожнини, очей, сечостатевих шляхів, респіраторного і шлунково-кишкового тракту)
2. Бактеріємія (через активну рухливість через 5-6 хв після зараження потрапляють в кров і з током потрапляють в паренхіматозні органи)
3. Токсична або основних клінічних симптомів (інтоксикація, гемоліз еритроцитів, прискорення пульсу та дихання, гарячка)
4. Одужання або смерть
Хвороба протікає гостро, з жовтяницею, розвитком ниркової недостатності, з високою летальністю.
Імунітет:
• Напружений
• Гуморальний
• Типоспецифічний.
Мікробіологічна діагностика:
• мікроскопічним методом
• бактеріологічним методом
• серологічним методом( Реакція аглютинації, реакція зв’язування з комплементом)
• Біопроба ( на кроликах-сисунцях)
Специфічна профілактика
Вакцина, що містить антигени 4-х головних серогруп лептоспір.
Терапія:
• Антибіотики
• Гетерологічний лептоспірозний імуноглобулін
131. Борелії, біологічні властивості. Роль в розвитку паталогії людини. Збудники епідемічного та ендемічного поворотного тифу. Патогенез, імуногенез і мікробіологічна діагностика поворотного тифу. Специфічна профілактика і терапія поворотного тифу. Збудник хвороби Лайма. Патогенез захворювання, мікробіологічна діагностика, терапія і профілактика.
Борелії:
• Спіралеподібні з невеликою кількістю завитків (3-8)
• Добре фарбуються за методом Романовського-Гімзи, бо мають велику кількість нуклеопротеїдів
• Капнофіли ( потребують 5-10% СО2)
• Культивуються на складних поживних середовищах, що містять сироватку, тканинні екстракти
• Можуть розвиватися у жовтковому мішку курячих ембріонів
Роль в розвитку паталогії людини:
• Borrelia recurrentis – збудник епідемічного поворотного тифу
• Borrelia burgdorferi, B. Garini, B.afzelli – збудники хвороби Лайма
Збудники епідемічного та ендемічного поворотного тифу:
• Borrelia duttoni , persica – збудники ендемічного поворотного тифу або кліщовий поворотний тиф ( зоонозне захворювання). ( Переносниками є кліщі роду Алекторобіус; резервуар – гризуни та аргасові кліщі)
• Borrelia recurrentis – збудник епідемічного поворотного тифу(антропонозне захворювання)
Патогенез епідемічного поворотного тифу:
• Людина заражається при втиранні гемолімфи роздавлених інфікованих вошей в ранку від укусу і при розчухуванні укусу
• Борелії потрапляють у клітини лімфоїдно-макрофагальної системи, де розмножуються
• Бореліємія ( під час даного етапу наявна температура до 39-40С, озноб, головний біль)
Характерний циклічний перебіг, наявні періоди ремісії.
Імунітет:
Гуморальний, нетривалий.
Діагностика:
• Бактеріоскопічний метод ( збудник виявляється у препараті з краплі крові, зафарбованому за Романовським – Гімзою)
• Серологічний метод ( Реакція зв’язування комплемента)
• Біологічна проба на щурах, мишах та морських свинках ( для диференціації епідемічного та ендемічного поворотного тифу. Морські свинки легко заражаються збудниками кліщового поворотного тифу, а білі миші і щури – збудниками епідемічного поворотного тифу )
Специфічна профілактика:
Не застосовується
Терапія:
Використання антибіотиків широкого спектра дії.
Збудники хвороби Лайма:
Borrelia burgdorferi, B. Garini, B.afzelli
( Резервуар – дрібні гризуни, олені, лосі. Людина заражається від укусу кліща роду Ixodes )
Патогенез:
Стадії:
1. Ураження шкіри ( мігруюча еритема)
2. Розвиток доброякісних уражень серця і ЦНС
3. Розвиток артриту великих суглобів через 6 тижнів після початку захворюванн
Мікробіологічна діагностика:
• Бактеріоскопічний метод
• Серологічний метод
• ПЛР ( полімеразна ланцюгова реакція)
Терапія:
Антибіотики ( тетрациклін)
Специфічна профілактика:
Не розроблена.
132. Рикетсії, біологічні властивості. Класифікація. Рикетсії – збудники захворювання у людини. Збудники Ку-гарчки. Патогенез захворювання, лабораторна діагностика, специфічна профілактика.
Рикетсії:
• Паразитичні бактерії
• Дрібні поліморфні ( коковидна, паличкоподібна, ниткоподібна форма)
• Клітинна стінка побудована за типом грамнегативних бактерій ( клітинна стінка тришарова, містить пептидоглікан та ліпополісахарид + наявний поверхневий слизовий шар або мікрокапсулярний шар)
• Наявні пілі та фімбрії – участь у процесі кон’югації
• Погано сприймають барвники ( виявляють за методом Здродовського: яскраво-червоні на блакитному фоні та Романовського – Гімзи : голубувато-пурпурний колір)
• Окислюють глутамат, А-кетоглутарат, аспарагінову та інші види органічних кислот ( за рахунок цього забезпечуються енергетичні процеси)
• Розмноження: поперечний поділ кокоподібних та паличкоподібних форм; розпадання ниткоподібних форм на кокоподібні
• Відносно стійкі до дії факторів зовнішнього середовища
• Досить чутливі до дії дезінфікуючих розчинів, ультрафіолетових променів та гинуть при нагріванні вище 56 С.
• В лабораторних умовах культивуються в жовтковому мішку курячого ембріона, на культурах клітин зі зниженим метаболізмом та на лабораторних тваринах ( мишах). Розроблено метод культивування у переносчиках ( вошах)
• Ангтигенні властивості зумовлені ліпополісахаридами та глікопротеїнами клітинної стінки ( містять 2 антигени: поверхневий – термостабільний та видоспецифічний білково-полісахаридний комплекс термолабільний)
• Фактори вірулентності та токсигенність: Фімбрії та пілі ( забезпечують адгезію мікробних клітин); Фосфоліпаза А2 ( забезпечує проникнення у клітини)
Класифікація:
1. Група висипних тифів:
|
Збудник |
хвороба |
|
Rickettsia prowazekii |
Епідемічний висипний тиф |
|
Ricketsia typhi |
Ендемічний висипний тиф |
|
Rickettsia felis |
Тиф котячих білих |
2. Група плямистих лихоманок:
|
Збудник |
хвороба |
|
Rickettsia rickettsia |
Плямиста гарячка скелястих гір |
|
Rickettsia conori |
Марсельська гарячка |
|
Rickettsia sirica |
Північноазіатський рикетсіоз |
|
Rickettsia australis |
Австралійська гарячка |
|
Rickettsia akari |
Віспоподібний рикетсіоз |
3. Гарячка цуцу-гамуши : Rickettsia tsutsugamuchi
4. Гарячка Ку: збудник Coxiella burnetti
5. Окопна гарячка: збудник Rickettsia guintana
Збудник Ку-гарячки: Coxiella burnetti
Особливості :
• Кокоподібні бактерії
• Наявні 2 фази розвитку ( 1- наявність ліпополісахариду ; 2 – відсутність ліпополісахариду)
• Утворюють спори у зовнішньому середовищі
Патогенез:
( У первинних ( природних ) осередках: резервуар – гризуни, птахи; переносники – різні види кліщів; У вторинних ( антропургічних) осередках : резервуар – домашні тварини з переважанням великої та дрібної рогатої худоби; переносники – кліщі)
• Збудник проникає в організм через слизові оболонки або шкіру
• Лімфогенним шляхом заносяться в кров – Фаза первинної рикетсіємії
• Надходження в органи – Фаза дисемінації
• Фагоцитоз мононуклеарами та макрофагами, де розмножуються – Фаза розмноження
• Вихід у кров - Фаза вторинної рикетсіємії
Може протікати як гостро, так і хронічно. Уражається ендокард і клапани серця, кістковий мозок, легені з розвитком фіброзу.
Мікробіологічна діагностика:
• Серологічні методи ( Реакція зв’язування комплементу ( РЗК), яку починають ставити з 7-10 дняхвороби – діагностичний титр: 1:8-1:16; Реакція імунофлюоресценції ( РІФ), Імуноферментний аналіз (ІФА)
Специфічна профілактика:
Жива вакцина на основі штаму Coxiella burnetti
133. Збудники висипного тифу, властивості. Патогенез захворювання, оцінка методів. Специфічна профілактика, оцінка препаратів. Лабораторна діагностика.
Збудник ендемічного тифу – Rickettsia Typhi
Збудник епідемічного висипного тифу (та рецидивного висипного тифу ( хвороби Брілла)) є Rickettsia prowazekii .
Притаманні загальнобіологічні властивості рикетсій:
• Паразитичні бактерії
• Дрібні поліморфні ( коковидна, паличкоподібна, ниткоподібна форма)
• Клітинна стінка побудована за типом грамнегативних бактерій ( клітинна стінка тришарова, містить пептидоглікан та ліпополісахарид + наявний поверхневий слизовий шар або мікрокапсулярний шар)
• Наявні пілі та фімбрії – участь у процесі кон’югації
• Погано сприймають барвники ( виявляють за методом Здродовського: яскраво-червоні на блакитному фоні та Романовського – Гімзи : голубувато-пурпурний колір)
• Окислюють глутамат, А-кетоглутарат, аспарагінову та інші види органічних кислот ( за рахунок цього забезпечуються енергетичні процеси)
• Розмноження: поперечний поділ кокоподібних та паличкоподібних форм; розпадання ниткоподібних форм на кокоподібні
• Відносно стійкі до дії факторів зовнішнього середовища
• Досить чутливі до дії дезінфікуючих розчинів, ультрафіолетових променів та гинуть при нагріванні вище 56 С.
• В лабораторних умовах культивуються в жовтковому мішку курячого ембріона, на культурах клітин зі зниженим метаболізмом та на лабораторних тваринах ( мишах). Розроблено метод культивування у переносчиках ( вошах)
• Ангтигенні властивості зумовлені ліпополісахаридами та глікопротеїнами клітинної стінки ( містять 2 антигени: поверхневий – термостабільний та видоспецифічний білково-полісахаридний комплекс термолабільний)
• Фактори вірулентності та токсигенність: Фімбрії та пілі ( забезпечують адгезію мікробних клітин); Фосфоліпаза А2 ( забезпечує проникнення у клітини)
Патогенез:
( Резервуар та джерело інфекції – людська популяція, переносник – одежна та головна воші – при епідемічному тифі; Резервуар – щурі та миші, переносник – блохи – при ендемічному тифі. )
• Воші інфікуються через кров при укусі хворого
• Рикетсії розмножуються в епітелії кишкового каналу воші і виділяються з фекаліями
• Інфікування людини в результаті втирання фекалій воші у подряпини на шкірі
• Гіпертермія, сильний головний біль, міалгії, висипання на шкірі( спочатку на тулубі6 потім – на кінцівках)
• Порушення діяльності серцево-судинної системи ( генералізоване внутрішньосудинне згортання крові)
Мікробіологічна діагностика:
Основний метод – серологічний ( Реакція зв’язування комплементу з рикетсіозним антигеном (діагностичний титр 1: 80 і більше))
• Реакція Вейля-Фелікса – це Реакція аглютинації з сироватками хворих на висипний тиф. Діагностикумом є ОХ-19 Proteus vulgaris , який має загальні зі збудником висипного тифу антигени. – Для диференціації висипного тифу та хвороби Брілла( негативна). Діагностичний титр 1: 200 і вище.
Специфічна профілактика:
§ Жива вакцина з авірулентного штама рикетсії Провачека, вирощених на курячих ембріонах.
§ Вакцина Вайгля з інактивованих рикетсій, вирощених у кишечнику вошей
134. Мікоплазми, класифікація. Біологічні властивості, методи культивування. Роль в розвитку паталогії людини. Мікробіологічна діагностика мікоплазмозу.
Мікоплазми – рід дрібних аспорогенних грамнегативних мікроорганізмів.
Класифікація:
• M . Pneumniae –збудник пневмонії та бронхіоліту
• M . hominis , M . Genitalium – збудник ангін, респіраторних захворювань без підвищення температури, запальні процеси нирок, сечостатевих шляхів і статевих органах
• M . urealyticum – збудник простатитів та негонорейних уретритів
Біологічні властивості:
• Грамнегативні
• Факультативні анаероби
• Спор та капсул не утворюють
• Поліморфні ( сферичні, еліпсовидні, ниткоподібні)
• Відсутність клітинної стінки та її попередника
• Найменший серед прокаріот розмір геному
• Мінімальна кількість органел
• Наявність прокаріотичного органоїду та рибосом
• Цитоплазматична мембрана подібна до еукаріотичної
• Розмножуються на складних середовищах, мають потребу в стеролі та в інших факторах росту
• На твердих поживних середовищах виростають дрібні колонії, що візуально невидимі.
• У напіврідких поживних середовищах утворюються кулясті колонії
• Чутливі до нагрівання та дезінфікантів
• Ферментація глюкози характерна для M . pneumoni а e ; гідроліз аргініну - для M . hominis ; гідроліз сечовини – для Urealyticum з утв кислоти
• Антигени – мембранні білки, гліколіпіди та полісахариди
• Фактори патогенності: адгезивні комплекси, перекисні радикали, ендотоксин, гемолізин
Роль в розвитку паталогії людини:
• Респіраторний мікоплазмоз найчастіше викликає M . pneumoniae
• Мікоплазменний артрит найчастіше викликає М. arthritidis
• Уреаплазмози викликані M. urealyticum
Мікробіологічна діагностика:
1. Бактеріологічний метод
2. Експрес-метод ( реакція непрямої гемаглютинації, імуноферментний аналіз, Реакція імунофлюоресценції)
3. Серологічна діагностика (Реакція зв’язування комплементу ( РЗК), Реакція імунофлюоресценції ( РІФ), Імуноферментний аналіз (ІФА)
4. Полімеразна ланцюгова
реакція
135. Хламідії,класифікація, біологічні властивості. Методи культивування, роль в розвитку патології людини. Мікробіологічна діагностика хламідіозу.
Хламідії – це дрібні бактерії, нерухомі аспорогенні безкапсульні грамнегативні облігатно-внутрішньоклітинні, характеризуються особливою циклічністю розвитку.
У циклі розвитку можна виділити 2 стадії існування:
• Стадія елементарного тільця – має овоїдну форму, розмірами 0,3х0,5 мкм, клітинна стінка у неї товста, ригідна, нуклеоід компактний, цитоплазма містить багато рибосом. Метаболізм різко знижений – це стадія спокою, призначена для переходу від одного хазяїна до іншого; елементарні тільця мають інфекційні властивості. В клітини хазяїна проникають шляхом фагоцитозу. В фагосомах інфікованих клітин елементарне тільце переходить в вегетативну стадію (репродуктивну), яка має назву “Ініціальне тільце”.
• “Ініціальне тільце” характеризується сферичною формою, діаметром 1,5-1 мкм, тонкою оболонкою, має фібрили нуклеоіду і рибосомальні елементи. Спочатку ініціальне тільце росте, потім ділиться на дочірні клітини, які знову діляться. Особини кінцевого поділу перетворюються в елементарні тільця, які розташовуються в цитоплазмі у вигляді мікроколоній, оточених загальною мембраною (хламидою). Інфікована клітина на цьому етапі гине, руйнується, елементарні тільця виходять назовні і фагоцитуються новими клітинами.
Обидві форми грамнегативні. За Романовським-Гімза елементарні тільця фарбуються в червоний колір, ініціальні – в голубий. Метаболізм хламідій схожий з метаболізмом бактерій за виключенням того, що хламідії не здатні утворювати макроергічні сполуки (АТФ, НАДФ), це робить їх енергетично залежними від господаря.
Методи культивування . Всі хламідії добре ростуть в епітеліальних клітинах оболонки жовткового мішка курячого ембріона, і у чутливих лініях перещеплюваних чи первиннотрипсинізованих культурах клітин.
*Трахома – гострий або хронічний кератокон’юнктивіт людини, викликаний хламідіями, який закінчується утворенням рубців і нерідко сліпотою. Збудник – С h . trachomatis має таку ж морфологію і онтогенез, як і інші хламідії.
Паратрахома (хламідійний кон'юнктивіт) викликається серотипами D-К. Захворювання зустрічається у дорослих і дітей. Зараження новонароджених відбувається від хворої хламідіозом матері під час пологів. Вірогідність зараження становить 20-50%.
Методи лабораторної діагностики хламідіозів.
Патологічний матеріал: зскрібки зі слизових оболонок уретри, кон’юнктиви, центрифугат сечі, біоптат тканини, гній та інше.
|
Plasmodium vivax |
Plasmodium ovale |
Plasmodium malariae |
Plasmodium falciparum |
|
|
Гетерогенні за ступенем зрілості спорозоїти: · тахіспорозоїти (зрілі, розмножуються у печінці 8 - 12-20 дня) · гіпнозоїт (незрілі, дозрівають у печінці на 6-14 місяці, спричиняючи рецидиви хвороби). Паразит у людини переважно уражає ретикулоцити. Трофозоїт має форму кільця (їх може бути декілька): велика вакуоля у центрі оточена блакитною цитоплазмою і рубінового-червоним ядром; напівдорослий трофозоїт рухомий і має форму амеби із псевдоподіями. Еритроцити мають зернистість (зерна Шюффнера) і дифузно поширений пігмент. Тривалість перебування в організмі людини до 3 - 5 років. |
Теж саме, що і Plasmodium vivax + Більші розміри ядра, цегляно-червона зернистість (зерна Джеймса). Тривалість перебування в організмі людини до 3 - 4 роки. (максимум 8 років) |
Ураження переважно старих еритроцитів з утворенням на стадії кільця лише 1 трофозоїта; напівдорослий трофозоїт має стрічкоподібну форму і темно-коричневий пігмент, мерозоїти розташовуються у вигляді розетки |
Ураження юних і старих еритроцитів з утворенням на стадії кільця декількох двоядерних трофозоїтів. В уражених еритроцитах - великі рожево-фіолетові плями (Мауера). У периферичній крові можуть виявлятися гамонти у формі півмісяця на 10-12 день паразитемії. Частина плазмодіїв кожної генерації утворює гаметоцити, які циркулюють у кровообігу до 22 днів. |
Цикл розвитку, морфологія |
|
При трансмісивній передачі комарами А nopheles проходять і тканинна, і еритроцитарна фази шизогоніїв, при штучних способах зараження - лише еритроцитарна. На фазі тканинної шизогонії клінічні ознаки відсутні. Причиною нападів хвороби є розпад морул, еритроцитів, гепатоцитів. Розрізняють 4 періоди хвороби: · інкубаційні · первинний гострих проявів · вторинний латентний · період рецедивів (ближні та віддалені) Клінічно хвороба проявляється циклічною гарячкою (48 годин), що виникає при досягненні пірогенного порогу (певної концентрації збудника в крові), анемія і спленомегалія. |
Подібний до Plasmodium vivax. |
Подібний до Plasmodium vivax.
|
Гемоліз, системне ураження мікросудин з тромбогеморагічним синдромом, поліорганна недостатність, двс-синдром, малярійна кома, гостра ниркова недостатність, міокардіодистрофії. Початок хвороби часто без типових пароксизмів (48 часов) із симптомами ураження респіраторного тракту, ШКТ. |
Патогенез, клінічні прояви |
|
Характерні нічні напади хвороби |
Тривалість пароксизмів 72 год. Спленомегалія, анемія виражені слабко. Характерний розвиток нефротичного синдрому, особливо у дітей. Тривалість хвороби від 4-5 років до 40-50 років. |
|||
|
Матеріал для дослідження: кров, аспірат лімфатичних вузлів, шанкра, стернальний пунктат, лікар. Мікроскопічний метод: “товста крапля”, за Романовським-Гімзою. Серологічний метод: ІФА, РІФ, РНГА Генетичний метод: ПЛР
Мікроскопічно збудник може бути виявлений у крові не раніше 5-8 дня від моменту інфікування людини. |
Мікроскопічно збудник може бути виявлений у крові не раніше 13-16 дня від моменту інфікування людини. |
Мікроскопічно збудник може бути виявлений у крові не раніше 5-8 дня від моменту інфікування людини. |
Лабораторна діагностика |
|
|
С/П не розроблена, рекомендовано профілактичний прийом хіміопрепаратів для груп ризику. Лікування - хінгамін, хінін, хлорідін або хлорохін. У деяких випадках виправдане застосування сульфаніламідів і антибіотиків. В якості додаткового лікування рекомендована дезінтоксикаційна терапія (реополіглюкін, гемодез, фізрозчин), препарати для відновлення мікроциркуляції та протинабрякові засоби. У важких випадках використовують гормони, переливання плазми та еритроцитарної маси. |
Специфічна профілактика (С/П), терапія |
|||
1. Мікроскопічний метод. Використовується в практичних лабораторіях при діагностиці трахоми, урогенітального хламідіозу. Досліджуються мазки-зскребки з уретри, кон’юнктиви тощо, зафарбовані за методом Романовського-Гімзи. Виявлення 5-10 типових включень ретикулярних або елементарних тілець в цитоплазмі уражених клітин має діагностичне значення.
2. Експрес-метод. Виявлення морфологічних структур та антигенів у досліджуваному матеріалі за допомогою прямої і непрямої РІФ, ІФА з використанням моноклональних хламідійних антитіл. Чутливість ІФА по виявленню хламідій коливається в межах 50-70% у чоловіків і 88-100% у жінок.
3. Методи виділення і ідентифікації хламідій. Виділяють хламідії шляхом зараження курячих ембріонів або культури клітин ( L -929, McCoy , HeLa ). Це найбільш точний і доказовий метод діагностики хламідіозу (золотий стандарт). Через 48-96 годин інфіковані клітини забарвлюють за методом Романовського-Гімзи, або обробляють флуоресцентними антитілами і виявляють наявність цитоплазматичних включень. Метод високо специфічний (100%), чутливий (75%), результат відомий через 42-96 годин, але малодоступний для практичних лабораторій і є великий ризик зараження персоналу.
4. Серологічна діагностика. Використовують РНГА, непряму РІФ (в основному для діагностики зооноз них хламідіозів), РЗК ( не використовується для діагностики урогенітального хламідіозу), ІФА (високо специфічний і доступний, використовують діагностичні тест-системи). Досліджують парні сироватки, визначають наростання титрів антитіл в 4 і більше разів.
5. Алергічна проба з орнітином (інактивована алантоїсна культура C . psittaci ) ставиться як для ранньої (2-9 день захворювання), так і ретроспективної діагностики хламідійного орнітозу.
6. Біологічний метод. Тільки при хламідійному орнітозі, заражають інтрацеребрально, інтраназально або в черевну порожнину білих мишей-сосунків. В мазках-відбитках виявляють включення хламідій в цитоплазмі мононуклеарних клітин.
136. Малярійні плазмодії, їх характеристика. Патогенез малярії. Мікробіологічна діагностика. Специфічна профілактика і терапія.
Загон Eucoccidiida Підзагон Heamosporina Рід Plasmodium
![]()
![]()
137. Кампілобактери - збудники гострих кишкових захворювань. Біологічні властивості, мікробіологічна діагностика.
Кампілобактерії
· рухливі, грамнегативні, поліморфні, мікроаерофільні мікроорганізми зігнутої або спіралеподібної форми, спор і капсул не утворюють, залежно від виду містять один чи кілька джгутиків.
· Оптимальне газове середовище для росту бактерій – суміш 5 % кисню, 10 % вуглецю, 85 % азоту. Обов’язковою умовою є наявність у середовищі 7–10 % еритроцитів та антибіотиків (ванкоміцин і амфотерицин), які пригнічують ріст супутньої мікрофлори.. На агарових середовищах ростуть з додаванням 1 % гліцерину, утворюючи дрібні колонії. Оптимумом для росту збудників вважають температуру 37 °С, рН – 7,0.
· Спиртів й цукрів вони не ферментують, на середовищах з кров’ю не викликають гемолізу, не виділяють індолу й аміаку, не розріджують желатину, утворюють сірководень, мають позитивну реакцію на каталазу
· Містять термостабільні О-антигени та термолабільні Н-антигени.
![]()
![]()
![]() Вважають, що інфекція від тварин до людини передається здебільшого
харчовим шляхом. У вагітних жінок трансплацентарна передача
інфекції аборт й внутрішньоутробне зараження плода. У людей з
ослабленим імунітетом некишкові форми інфікування: сепсис і вторинні
вогнища у внутрішніх органах (ендокардити, менінгіти, енцефаліти, перитоніти).
Вважають, що інфекція від тварин до людини передається здебільшого
харчовим шляхом. У вагітних жінок трансплацентарна передача
інфекції аборт й внутрішньоутробне зараження плода. У людей з
ослабленим імунітетом некишкові форми інфікування: сепсис і вторинні
вогнища у внутрішніх органах (ендокардити, менінгіти, енцефаліти, перитоніти).
Основними збудниками кампілобактеріозу людини є Campylobacter jejuni, Campylobacter coli і Campylobacter fetus.
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]() Потрапляння збудників в ШКТ прикріплення до поверхні
ентероцитів за допомогою джгутиків проникають у слизову оболонку
кишечнику розмножуються руйнують слиз.оболонку загибель
мікроорганізмів виділяються ентеротоксини, які проникають
у кров’яне русло інтоксикація організму ураження багатьох
органів і тканин.
Потрапляння збудників в ШКТ прикріплення до поверхні
ентероцитів за допомогою джгутиків проникають у слизову оболонку
кишечнику розмножуються руйнують слиз.оболонку загибель
мікроорганізмів виділяються ентеротоксини, які проникають
у кров’яне русло інтоксикація організму ураження багатьох
органів і тканин.
На місці воріт інфекції розвиваються запальні зміни (наслідки: ерозія, великі виразки), набряк, гіперплазія слизової оболонки.
Мікробіологічна діагностика
Матеріал для дослідження: фекалії, кров, ліквор, гній абсцесів, жовч, навколоплідні води, синовіальна рідина, біоптати слизової оболонки шлунка і 12-палої кишки, вода, молоко, харчові продукти, змиви з предметів
Бактеріоскопічний метод (орієнтовний): Забарвлюють за Грамом, Романовського- Гімзою, фуксином, імпрегнацією срібла.
Під звичайним світловим мікроскопом кампілобактерії виглядають як тонкі, спірально зігнуті бактерії, що мають один повний завиток, С- або S- подібну форму або нагадують крило чайки. Можна також використати фазового контрасту мікроскопію, де буде дуже характерна їх рухливість.
Helicobacter pylori має дещо більші розміри ніж кампілобактерії.
Бактеріологічний метод (основний). Для виділення - середовище Буцлера (кров'яний агар + антибіотик, який пригнічує ріст супутньої мікрофлори). Посіви інкубують в атмосфері 10% СО2 при температурі 25, 37, 42 °С протягом 24-72 год. Кампілобактерії утворюють 2 типи колоній:
1) правильної округлої форми з рівними краями, блискучою поверхнею, прозорі гомогенні;
2) неправильної округлої форми, безбарвні або світло-сірого кольору, прозорі, нагадують краплі води.
Типові колонії досліджують мікроскопічно, забарвлюючи препарати за Грамом. Потім виділяють чисту культуру, яку ідентифікують за рядом ознак:
|
Вид |
Оксидаза |
Каталаза |
Уреаза |
Ріст при |
Гіппурат-Na |
Цефалотин |
||
|
25°С |
37°С |
42°С |
||||||
|
C.jejuni |
+ |
+ |
- |
- |
+ |
+ |
+ |
Резистентні |
|
C.fetus |
+ |
+ |
- |
+ |
+ |
- |
- |
Чутливі |
|
C.coli |
+ |
+ |
- |
- |
+ |
+ |
- |
Резистентні |
|
H.pylori |
+ |
+ |
+ |
- |
+ |
- |
- |
Чутливі |
Для серотипування використовують реакцію аглютинації (РА), реакція коаглютинації латекс-аглютинації і непрямої гемаглютинації (РНГА).
Серологічний метод – при масових епідемічних обстеженнях
Всі серологічні тести, але віддають перевагу реакції непрямої імунофлуоресценції та методу імуноферментного аналізу. Можна застосовувати РА, латекс-аглютинації та РНГА, імуноблотинг радіоімунний метод.
Генетичний - Полімеразна ланцюгова реакція
138. Хелікобактер пілорі - збудник гастродуоденальний захворювань людини. Відкриття, біологічні властивості, патогенез. Методи мікробіологічної діагностики, сучасні методи лікування хелікобактерної інфекції.
Helicobacter pylori було відкрито у 1981 році Робіном Ворреном та його колегою Баррі Маршаллом. Це відкриття відзначилося Нобелівською премією.
Морфологія:
• напівзігнуті, дугоподібні,
• Гр(-) палички,
• поліморфізм – від палички до кокоподібної форми.
• Висока уреазна, каталазна, оксидазна активність,
• Рухливість
Фактори патогенності H.pylori
1. Ферменти патогенності:
• Уреаза
• Фосфоліпаза А
• Протеази
2. Адгезини
3. Токсини
• Ендотоксин
• Екзотоксин-цитотоксин (вакуолізуючий фактор)
Фактори виживання Helicobacter pylori у шлунку
• Нейтралізація кислого середовища шлунку навколо бактерій (уреазна активність)
• Активне вторгнення у шар слизу, що вкриває епітелій шлунку
• Здатність до закріплення на епітеліоцитах слизової шлунку (фімбрії з гемаглютинуючою активністю)
Культивуються на середовищах із генералізованого кров'ю барана з додаванням антибіотика у мікроаерофільних умовах. Колонії дрібні, блискучі, утворюються на 2-3 день культивування. На рідкому середовищі утворюють голубувату плівку, середовище залишається прозорим.
Патогенез. Інкубаційний період 7 днів, проникають через шар слизу і прикріплюються до епітеліальних клітин. Захворювання проявляється нудотою, блюванням , кишковими розладами. В основному гелікобактерна інфекція носить виразковий хронічний характер. Основні клініцні синдроми – виразкова хвороба шлунка і 12-палої кишки, хронічний атрофічний гастрит.
Методи мікробіологічної діагностики (Дивитися пит. 137 Діагностика)
Бактеріологічний
Виділення збудника
Гістологічний
Виявлення збудника в гістологічних зрізах біоптатів
Уреазний
Виявлення біохімічної активності збудника в біоптатах
Дихальний тест
Виявлення уреазної активності збудника в шлунку хворого за допомогою ізотопів вуглецю (13С, 14С)
Імунологічний
ІФА, антигенів збудника в фекальних масах
Генетичний (Полімеразна ланцюгова реакція)
Матеріал з біоптатів
Всі схеми лікування хелікобактеріоза включають не менше трьох лікарських препаратів. Зазвичай це два індивідуально підібраних антибіотика і спеціальний інгібітор протонної помпи, наприклад, парієт. Тривалість прийому ліків становить чотирнадцять днів. + дієта і відмова від куріння, алкоголю, зменшення стресу.
139. Сучасні методи лабораторної діагностики інфекційних захворювань:
• мікроскопічний – ґрунтується на виявленні збудника в патологічному матеріалі та його ідентифікації (визначенні виду). За допомогою мікроскопа вивчають його морфологічні (форму, розмір, взаємне розміщення клітин, рухливість, наявність спори та капсули) і тинкторіальні властивості (здатність забарвлюватися барвниками);
• мікробіологічний – посів патологічного матеріалу на живильні середовища, виділення чистої культури та її ідентифікація на основі вивчення культуральних і біохімічних властивостей мікроорганізмів; нині розроблено автоматичні системи, які дозволяють протягом кількох годин визначити вид збудника, вивчити його антибіотикограму;
• біологічний – уведення патологічного матеріалу лабораторним тваринам із метою моделювання в них інфекційного захворювання, виділення чистої культури збудника з подальшою ідентифікацією, виявлення токсинів;
• серологічний – виявлення в крові специфічних антитіл і антигенів;
• алергічний метод – виявлення підвищеної чутливості, макроорганізму до конкретного збудника або продуктів його життєдіяльності. Використовують для діагностики туберкульозу (реакція Манту), бруцельозу (реакція Бюрне) та ін.;
• молекулярно-генетичний – виявлення фрагментів нуклеїнових кислот мікроорганізмів у патологічному матеріалі. Використовують молекулярні та генні ДНК- і РНК-зонди в поєднанні з ланцюговою полімеразною реакцією (ЛПР). За допомогою цього методу можна ідентифікувати будь-який об'єкт.
1. В основі ПЛР є процес ампліфікації - багаторазового копіювання певної ділянки ДНК. Таким чином, можна одержувати мікрограми ДНК-копій, сегментів ДНК чи РНК, навіть, коли вони присутні у вигляді однієї молекули. ПЛР здійснюється in vitro з використанням ДНК-полімерази і олігонуклеотидних праймерів, які комплементарні двом 3`- кінцям ділянок, що обмежують потрібний сегмент ДНК. Праймери отримують шляхом хімічного синтезу з використанням ДНК-синтезаторів. Багато потужних фірм світу випускають тест-системи для ПЛР. ПЛР має циклічний характер. Кожний цикл складається з 3 етапів:
• денатурація чи "плавлення" ДНК - роз'єднання ланцюгів при 95°С;
• зв'язування праймерів з 3`- кінцями ланцюгів ДНК при 55°С;
• елонгація або подовження ланцюгів при 72°С.
Цикл
багаторазово повторюється. Ампліфіковану нуклеїнову кислоту виявляють після
електрофорезу в агарозному гелі. ПЛР - високоефективний метод, має високу
чутливість (10- ![]() клітин / на пробу), відносну швидкість аналізу та
кількісну оцінку. Особливо важливий метод в діагностиці ВІЛ-носійства, СНІДу,
TORCH-інфекцій та інших.
клітин / на пробу), відносну швидкість аналізу та
кількісну оцінку. Особливо важливий метод в діагностиці ВІЛ-носійства, СНІДу,
TORCH-інфекцій та інших.
Недоліки: використання дороговартісного обладнання, складність методики.
2. До генетичних методів діагностики також належить секвенування нуклеїнової кислоти (НК). Для цього синтезують комплементарні ланцюги НК з міченими флуоресцентною міткою нуклеотидами. Потім у секвенаторі здійснюють індикацію послідовності нуклеотидів в УФ-променях, переглядають цю послідовність на дисплеї та порівнюють з відомими НК, які можна одержати з банку даних.
140. Патогенні гриби і актиноміцети (збудники кандидозу, дерматомікозу, їх характеристика). Принципи мікробіологічної діагностики мікозу.
Актиноміцети це грампозитивні, нерухомі, аспорогенні, облігатно чи факультативно анаеробні бактерії, умовно-патогенні(входять до складу нормальної мікрофлори ротової порожнини, ШКТ, піхви). Здатні викликати актиномікоз – хронічне гранульоматозне гнійне ураження різних систем і органів з характерною інфільтрацією тканин, абсцесами, норицями, щільними зернами у гної. Найчастіше збудниками актиномікозу є Actinomyces israelii , рідше A . albus , A . bovis .
На відміну від грибів, актиноміцети не містять у клітинній стінці хітину, або целюлози, сама клітинна стінка аналогічна такій у бактерій; не мають здатності до фотосинтезу; утворений ними міцелій примітивний.
Патогенним грибам характерний високий рівень клітинної організації, складні життєві цикли, статеве та безстатеве розмноження. Гриби можуть існувати у вигляді одноклітинних організмів(дріжджі, дріжджеподібні гриби) або у вигляді міцел.
Патогенні гриби здатні викликати: кератомікози (різнокольоровий лишай, п'єдра), дерматомікози, підшкірні мікози, кандидоз, мікотоксикози, мікоалергози
Дерматомікози – захворювання шкіри, нігтів і вкритої волоссям частини голови, що спричинені дерматоміцетами – кератофільними, міцеліалними грибами родів Microsporium (збудник мікроспорії), Trichophyton (збудник трихофітії), Epidermophyton (збудник епідермофітії). Види розрізняють по пігментації і формі колоній.
*В клініці для діагностики дерматомікозів використовують лампу Вуда – джерело ультрафіолетового випромінювання, так як дерматоміцети мають різну флуоресцентну світимість.
Дерматомікози відносяться до найпоширеніших інфекцій. Вони поширені повсюдно і зустрічаються практично у всіх вікових групах населення.
Кандидоз – опортуністичне захворювання спричинене грибами роду Candida (дріжджеподібні гриби). Вони є умовно-патогенними збудниками, розвиток захворювання залежить від імунного та гуморального стану організму людини. Типовий вид C. albicans.
В уражених тканинах гриб існує у вигляді клітин, що брунькуються і псевдоміцелію. Розмноження вегетативних клітин гриба супроводжується вираженою гнійно-запальною реакцією.
Основні принципи лабораторної діагностики мікозів:
• Мікроскопічне дослідження патологічного матеріалу
• Посів матеріалу з виділенням чистої культури гриба (зазвичай сіють на середовища Сабуро або сусло-агар).
• Ідентифікація культури гриба.
• Визначення індивідуальної чутливості виділеного гриба до антимікотичних препаратів.
• Виконання серологічних, імунологічних та алергологічних тестів.
Ідентифікацію міцеліальних грибів проводять лише з культур у стадії спороношення, появу спороношення визначають за зміною пігментації колонії та повітряного міцелію гриба.
Для отримання істинної морфологічної картини міцеліального гриба слід виконувати пересів гриба на середовище Чапека. Як критерії ідентифікації використовують культурально-морфологічні ознаки культур: характер росту культури, опис міцелію та органів спороношення, спор.
При характеристиці колоній, визначенні їх забарвлення використовують шкалу кольорів Бондарцева.
141. Токсоплазма, морфологія, особливості культивування. Патогенез захворювань. Мікробіологічна діагностика. Специфічна терапія.
Toxoplasma gondii – належить до царства Protosoa, типу Apicomplexa , роду Toxoplasma .
*Тварини – кінцеві господарі, людина проміжний господар. Паразитоз має особливе значення, як СНІД асоційована інвазія, а також з високим тератогенним ефектом.
Морфологія:
Внутрішньоклітинний облігатний паразит, розвиток якого проходить зі зміною морфологічних форм: ооцисти, псевдоцисти, цисти, тахізоїти. Ооцисти – овальні, містять дві спороцисти, кожна з яких має по 4 спорозоїти. Псевдоцисти – немає оболонки, розташовані в макрофагах, містять скупчення трофозоїтів. Цисти, внутрішньоклітинні містять сотні цистозоїтів. Тахізоїти – форма апельсинової дольки.
Культивування:
Проводиться у культурі клітин, в курячих зародках, на білих мишах.
Патогенез:
Токсоплазма зумовлює пошкодження клітин паренхіматозних органів, м’язів, ЦНС, очей. Інкубаційний період до 2 тижнів. Клініка поліморфна, визначається локалізацією паразитів: пневмонія, менінгоенцефаліт, фарингіт, гепатоспленомегалія. Вроджений токсоплазмоз спричиняє загибель плода, вроджені вади розвитку. У осіб з імунодефіцитами(СНІД) виникає генералізована форма хвороби.
Мікробіологічна діагностика:
Матеріалом для дослідження є сеча, біоптати уражених тканин, ліквор, пунктат лімфовузлів, плідні оболочки. Використовуються мікроскопічний, серологічний,(ІФА, РІФ, РНГА, РЗК,); біологічний, генетичний(ПЛР), алергічний методи.
Специфічна терапія:
Специфічна профілактика не розроблена; лікування – піриметамін, сульфаніламіди, спіраміцин.
142. Патогенні найпростіші, біологічні властивості. Класифікація. Роль в розвитку патології людини. Лейшманії, властивості, патогенез захворювань. Мікробіологічна діагностика лейшманіозу.
Патогенні для людини найпростіші належать до домену Eukariota , царства Protozoa і представлені 4 типами: Sarcomastigophora (саркодові та джгутикові), Apicomplexa (споровики), Ciliophora (війкові), Microspora (мікроспоридії).
Біологічні властивості:
• Найпростіші, як правило мають розмір 2-200мкм, тому їх добре видно у світловий мікроскоп.
• Рухливі, рухаються за допомогою тимчасових випинів протоплазми – псевдоподій або джгутиків, війок.
• Гетеротрофи.
• Розмножуються шляхом поділу або пупкуванням.
• За несприятливих умов утворюють цисту.
Класифікація:
1. Облігатні(трихомонади, лямблії); факультативні (неглерії, акантамеби).
2. За резервуаром найпростіших:
• Зоонози
• Антропозоонози
• Сапронози (резервуар – довкілля)
3. За ступенем патогенності:
• абсолютно патогенні(плазмодії малярії, лейшманії);
• паразити-опортуніси(токсоплазма, пневмоцисти).
4. За ураженими органами:
• порожнинні(просвітні)
• тканинні.
Паразитичні найпростіші викликають небезпечні захворювання у людей (малярія, амебіаз, сонну хворобу, токсоплазмоз, кокцидоз).
Лейшманії є внутрішньоклітинними паразитами, що передаються трансмісивним шляхом.
Виділяють 21 вид лейшманій патогенних для людини ( Leischmania donovani ; L . mexicana ; L . tropica ; L . major ; L . aethiopica ).
В організмі людини проходить безстатевий розвиток – амагастиготний (безджгутиковий) цикл у макрофагах і ретикулогістіоцитарних клітинах.
Вирощується на штучних поживних середовищах, на хоріоналантоїсній оболонці курячого зародка, в культурі клітин, в експериментальних тваринах. У культурі нерідко утворюють розетки.
Лейшманіози викликані L . donovani ; L . tropica належать до антропонозів, решта до зооантропонозів.
1) Вісцеральний лейшманіоз – L. donovani
Патогенез:
На місці укусу виникають вузлики, що потім зникають. Інкубаційний період 2тижні-12 місяців. Вісцеральні лейшманіози характеризуються хронічним перебігом, хвилеподібною гарячкою, спленомегалією, прогресуючою анемією, лейкопенією, тромбоцитопенією, кахексією.
Хвороба перебігає у 3 періоди: початковий, спленомегалічний, кахектичний.
Діагностика:
Матеріалом дослідження є кров, пунктат кісткового мозку. Дослідження проводиться з використанням мікроскопічного, бактеріологічного, серологічного (ІФА, РІФ) методів та шкірно-алергічного тесту.
2) Шкірний лейшманіоз – L. tropica
Патогенез:
В місці укусу виникає продуктивне запалення з формуванням гранульом (лейшманіом), звідки паразит поширюється лімфогенно. Інкубаційний період 2 місяці – 1,5 років.
Діагностика:
Досліджується зішкріб або пунктат із горбика, виразки мікроскопічним, бактеріологічним, біологічним методами.
143.Патогенні спірили. Збудник гарячки від укусу щурів. Мікробіологічна діагностика захворювання.
Spirillum minus – у роді Spirillum це єдиний патогенний для людини вид.
• Збудник виглядає як відносно коротка товста спіраль з 2-3 звивинами.
• Рухлива, амфітрих (на обох кінцях має один або кілька джутиків),
• Грамнегативна.
У природі резервуаром є пацюки, збудник знаходиться в їхній ротовій порожнині. При укусі пацюком збудник потрапляє у кров людини і розвивається хвороба «пацючого укусу».
Хвороба на першій стадії характеризується місцевим ураженням, далі розвивається реґіонарний лімфаденіт, висипка і гарячка. Перебіг гарячки хвилеподібний. При відсутності лікування летальність може скадати до 10%, в основному через ураження серця, печінки та мозкових оболонок. Збудник відрізняється своєю нездатністю ферментувати вуглеводи.
Культивування S. minus на даний час не розроблене.
Діагностика:
Здійснюється шляхом взяття виділень з рани, біоптатів реґіонарних лімфовузлів та крові на висоті лихоманки. Збудника виявляють у мазках шляхом темнопільної, фазово-контрастної мікроскопії, фарбування за Романовським-Гімзою чи імпрегнації сріблом за Морозовим. Можливе проведення біологічної проби на гризунах.
144. Умовно-патогенні мікроорганізми, біологічні властивості, етіологічна роль у розвитку опортуністичних інфекцій. Характеристика захворювань, спричинених умовно-патогенними мікроорганізмами.
Умовно-патогенні мікроорганізми являють собою велику групу бактерій, вірусів, грибів, найпростіших, які належать до різних таксонів і за певних умов здатні викликати у людини запальні захворювання та ускладнювати перебіг основного патологічного процесу.
Біологічні властивості:
1. Здатні до колонізації організму
2. Мають чітко виражену гетерогенність та мінливість популяцій
3. Швидко набувають стійкості до різноманітних факторів довкілля, у тому числі резистентності до антибіотиків, інколи – антисептиків.
4. Як правило, умовно-патогенні бактерії не мають чіткої тропності до тканин людини.
5. Не мають механізмів активного проникнення в організм і, відповідно, пригнічення його захисних сил. Їх патогенна активність здійснюється за рахунок утворення ендотоксинів внаслідок руйнування бактерій, продукції окремих ферментів.
Умовно-патогенні мікроорганізми здатні спричиняти:
1. Бактеріємію та сепсис
2. Опортуністичні гнійно-запальні інфекції
2.1. Ранову та опікову інфекції
2.2. Гнійні запалення різних органів і тканин
2.3. Опортуністичні бронхолегеневі інфекції
2.4.Опортуністичні урологічні інфекції
2.5. Опортуністичні гінекологічні інфекції
2.6. Опортуністичні інфекції центральної нервової системи
2.7. Опортуністичні кишкові інфекції
3. Дисбактеріоз
4. Внутрішньолікарняні інфекції
Характеристика захворювань спричинених умовно-патогенними мікроорганізмами:
1. Умовно-патогенні бактерії є представниками нормальної мікрофлори шкіри та слизових оболонок людини, інфекції що виникають є наслідком:
1.1 Нераціонального використання антибіотиків, яке порушує природні взаємовідносини у мікробіоценозах.
1.2 Зниження неспецифічної та імунологічної реактивності.
1.3 Зміни гормонального статусу людини.
2. Умовно-патогенні бактерії не мають тропності до органів.
3. Клінічна картина інфекцій недостатньо специфічна, вона зумовлюється в основному локалізацією процесу в ураженому органі, а не природою збудника.
4. Часто такі інфекції мають хронічний характер у зв’язку з особливостями реакції організму на них.
5. Для інфекцій викликаних умовно-патогенними бактеріями, характерні часті випадки ендогенного інфікування, аутоінфекції, тривале виживання у зовнішньому середовищі і в той же час низька контагіозність хворих та низька сприйнятливість здорових осіб.
145. Внутрішньолікарняна інфекція, умови її виникнення. Властивості лікарняних ековарів мікроорганізмів. Мікробіологічна діагностика гнійно-запальних, опікових інфекцій та інфекцій ран, спричинених лікарняними штамами.
Захворювання мікробної етіології, що виникають у госпіталізованих хворих
під час перебування їх у стаціонарах або у медичних працівників під час роботи в них, називаються нозокоміальними, або внутрішньолікарняними (шпитальними), інфекціями.
Умови виникнення внутрішньолікарняних інфекцій:
1. Погіршення імунного статусу організму (зниження неспецифічної та імунологічної реактивності – наприклад, у хворих із хронічними хворобами, онкологічних хворих, осіб, що перенесли складні операції, трансплантації органів і тканин, у осіб похилого й старечого віку, новонароджених, осіб з ускладненими формами діабету, тих, хто тривалий час приймає глюкокортикоїди, цитостатики, певні антибіотики тощо);
2. Існування певних ефективних факторів передачі збудників (медичні маніпуляції, які супроводжуються порушенням цілісності шкіри або слизових оболонок);
3. Наявність постійних або транзиторних носіїв (медичний персонал);
4. Достатньо висока інфікуюча доза.
Властивості лікарняних ековарів (= екологічних варіантів):
• Підвищена популяційна мінливість;
• Інтенсивний обмін генетичним матеріалом;
• Висока вірулентність (селекціонуються шляхом пасажів на хворих в умовах лікарні);
• Множинна стійкість до антибіотиків, дезінфектантів і антисептиків ;
Мікробіологічна діагностика гнійно-запальних, опікових інфекцій та інфекцій ран, спричинених лікарняними штамами (схема):

146. Клінічна мікробіологія. Об’єкти досліджень. Предмет, завдання, методи. Критерії етіологічної ролі умовно-патогенних мікробів, виділених з патологічного осередка.
Клінічна мікробіологія – розділ медичної мікробіології, яка вивчає етіологію, особливості патогенезу та імунної відповіді при захворюваннях, викликаних опортуністичними бактеріями в соматичній клініці, розробляє заходи щодо поліпшення їх лабораторної діагностики, специфічних лікування й профілактики.
Завдання клінічної мікробіології (схема):

Критерії етіологічної ролі умовно-патогенних мікробів, виділених з патологічного осередка:
• Виділення збудника з патологічного матеріалу, що в нормі є стерильним (кров, спинномозкова рідина).
• Висока концентрація інфекційного чинника в досліджуваному матеріалі – 105 КУО/г(мл) для бактерій та 103- 104 /г (мл) для грибів і найпростіших;
• Неодноразове виділення мікробів з матеріалу;
• Виділення ідентичних збудників від кількох хворих із подібною симптоматикою;
• Зростання титру антитіл до збудника в парних сироватках у 4 рази;
• Існування певної кореляції між ізольованим агентом та клінічною картиною нозологічної форми хвороби;
• Підтвердження належності виділеної культури до лікарняних ековарів.
• Кореляція між чутливістю культур бактерій до антибіотиків та ефективністю антибіотикотерапії.
147. Екологія мікроооганізмів. Поширення мікробів у природі. Значення робіт С.М. Виноградського. Еволюція патогенності мікробів.
Еколо́гія мікрооргані́змів – галузь екології, що вивчає взаємозв’язок мікроорганізмів та їхнього абіотичного або біотичного оточення.
С.Н. Виноградський (1856 - 1958) 1)сформулював основні принципи екології мікроорганізмів, 2)встановив новий для тогочасної науки факт хемосинтетичного живлення організмів за рахунок окислення неорганих сполук, 3)відкрив нітрифікуючі бактерії та анаеробні азотфіксатори, 4) запропонував метод елективних середовищ тощо.
Еволюція патогенності мікробів. Буває:
1) Вертикальна еволюція (спонтанна точкова мутація в популяції бактерій веде до появи резистентних організмів, які вибірково виживають, ростуть і відтворюються, у той час як чутливі до антибіотику або іншого фактору бактерії помирають);
2) Горизонтальна еволюція. Включає такі механізми:
a. Кон’югацію (обмін плазмідами, що містять гени резистентності або патогенності)
b. Трансдукцію (поширення генів патогенності через бактеріофага);
c. Трансформацію (захоплення живими бактеріями генечичного матеріалу мертвих бактерій, що може містити гени патогенності).
148. Нормальна мікрофлора тіла людини, її роль у фізіологічних процесах і виникненні патології людини. Вікові особливості нормальної мікрофлори шкіри, ротової порожнини, статевих органів, кишечника. Гнотобіологія. Дисбіоз і причини його виникнення.
Нормобіоз (еубіоз) – стан динамічної рівноваги між організмом людини, його мікробіотою і навколишнім середовищем, при якому здоров’я людини знаходиться на оптимальному рівні.
Нормальна мікрофлора людського тіла поділяється на дві групи:
1) постійна (резидентна), специфічна для даного біотопу (автохтонна);
2) тимчасова, занесена з інших біотопів хазяїна (алохтонна), або з оточуючо-
го середовища (заносна).

Дисбіоз – порушення еубіозу, що виявляється в розвитку мікроекологічних розладів у різних біотопах, які асоціюються зі змінами нормального складу й функцій ендогенної мікрофлори. Основні причини: зміна умов існування в біотопі, при яких популяція одного або декількох видів мікроорганізмів набувають невластиве їм домінуюче положення в мікробіоценозі.
Гнотобіологія – розділ експериментальної біології, що вивчає життєдіяльність організму в стерильному середовищі та займається одержанням і вирощуванням лабораторних тварин, в організмі яких зовсім немає мікроорганізмів, гельмінтів, членистоногих тощо.
149. Основні функції симбіотичної мікрофлори людини. Біоплівки та їх фізіологічне значення. Етіологія, визначення.
Симбіотичні мікроорганізми є важливою умовою нормального функціонування людського організму.
Функції симбіотичної мікрофлори людини:
1. Антагонізм стосовно патогенних мікробів;
2. Травна (покращуює розщеплення білків, жирів, вуглеводів, здійснюючи гідроліз целюлози);
3. Метаболічна (особливо вплив на обмін холестерину та жовчних кислот);
4. Синтетична (забезпечує організм вітамінами, гормоноподібними сполуками, природними антибіотиками);
5. Імуностимулююча (стимулює лімфоїдну тканину, синтез імуноглобулінів, інтерферону та імунітет в цілому;
6. Детоксикаційна (інгібує лужну фосфатазу та ентерокіназу);
7. Антианемічна та антирахітична дія (покращує всмоктування заліза, кальцію та вітаміну Д)
Біоплівка – асоціація мікроорганізмів, прикріплених до субстрату біогенного або абіогенного походження й об’єднаних єдиним екзополімерним матриксом, який 1)складається головним чином із синтезованих бактеріями полісахаридів і білків та 2)пронизаний каналами й порожнинами, по яким рухаються розчинені у воді поживні речовини.
Розвиток плівкових культур – одна з основних стратегій виживання бактерій як у довкіллі, так і в інфікованому організмі. Наприклад: Дентальна біоплівка відіграє важливу роль у розвитку карієсу та хвороб пародонту.
Властивості біоплівки:
ü являє собою єдиний багатоклітинний організм;
ü має притаманний їй цикл розвитку;
ü поведінка особин, що її складають, характеризується кооперативністю і координується системою «Quorum Sensing» (QS);
ü Система QS заснована на продукції бактеріями сигнальних молекул, феромонів або аутоіндукторів, і здатності бактерій сприймати ці сигнали.
150.Класифікація сучасних препаратів для поновлення нормальної мікрофлори шлунково-кишкового тракту. Пробіотики, їх характеристика, механізм дії.
Класифікація сучасних засобів для поновлення нормальної мікрофлори.
|
Група препаратів (продуктів) |
Діючі компоненти |
|
1. Пробіотики (фармацевтичні препарати, спеціальні продукти та біологічно активні добавки) |
Жива біомаса фізіологічної мікрофлори |
|
2. Препарати на основі інактивованих мікроорганізмів |
Інактивована біомаса пробіотичної мікрофлори |
|
3. Пребіотики |
Речовини, що сприяють селективному збільшенню популяції фізіологічної мікрофлори у кишечнику |
|
4. Симбіотики |
Комплекс пробіотика та пребіотика |
|
5. Препарати метаболітного типу |
Фізіологічно активні метаболіти пробіотичної мікрофлори |
|
6. Продукти функціонального харчування |
Живі мікроорганізми, їхні метаболіти та/або інші сполуки, що позитивно впливають на кишкову мікрофлору |
|
7. Нутрицевтики |
Поживні субстрати, що сприяють оздоровленню кишечника |
Пробіотики включають в себе фармацевтичні препарати, спеціальні продукти та біологічно активні добавки, які здійснюють позитивні ефекти на фізіологічні, біохімічні та імунні реакції організму через оптимізацію та стабілізацію його нормальної мікрофлори. Препарати, що використовуються зараз у клінічній практиці можна поділити на 7 поколінь:
1) Пробіотики, на основі монокультури облігатної нормофлори кишечника
( біфідумбактерин, колібактерин, лактобактерин)
2) Пробіотики, які являють комбінацію штамів з 2–4 компонентів облігатної або факультативної нормофлори кишечника. (біфікол, біфіформ, лінекс, капсули йогурту)
3) Пробіотики на основі транзиторних мікроорганізмів, що не властиві для нормофлори людини. (Біоспорин, Бактисубтил)
4) Синбіотики (Вітабаланс 3000, Екстралакт, Біфілакт-екстра)
5) Пробіотики на основі рекомбінантних генно-інженерних штамів (Субалін).
6) Полікомпонентні пробіотики на основі комплексу ліофілізатів штамів лактобацил і біфідобактерій (Полібактерин)
7) Мультипробіотики на основі мутуалістичних симбіозів фізіологічних цукролітичних бактерій (Симбітер, Апібакт)
Однією з характеристик пробіотика є його здатність:
- активно пригнічувати життєдіяльність патогенної й умовно патогенної мікрофлори;
- зміцнювати бар’єрну функцію слизових оболонок;
- активізувати природну мікробіоту і позитивно впливати на її метаболічну активність;
- стимулювати імунну систему;
- покращувати травну функцію;
- проявляти антитоксичні, антимутагенні та антиоксидантні властивості та ін.
Механізми позитивного ефекту пробіотиків на основі фізіологічних мікроорганізмів:
• пригнічення росту потенційно шкідливих мікроорганізмів за рахунок продукування антимікробних субстанцій, конкуренції за рецептори адгезії та поживні речовини, активації імунокомпетентних клітин і стимуляції імунітету;
• стимуляція росту представників нормальної мікрофлори у результаті синтезу вітамінів та інших рістстимулюючих факторів, нормалізації рН, нейтралізації токсинів;
• відновлення та оптимізація функціонування біоплівки,що вистилає слизову біотопів
• зміна мікробного метаболізму, що веде до підвищення або зниження синтезу й активності бактеріальних ферментів і, як наслідок, продукції відповідних метаболітів (глютаміну, аргініну, вітамінів, пептидогліканів тощо), які мають здатність безпосередньо втручатися у метаболічну активність клітин органів і тканин, модулювати їхні фізіологічні функції, біохімічні та поведінкові реакції;
• інші механізми (прямі ефекти компонентів мікробних клітин або їхніх метаболітів після їх всмоктування з травного тракту на ферментативні та інші клітинні реакції гормональних, нервових, видільних, імунних та інших систем, органів і тканин).
151.Санітарна мікробіологія, предмет, завдання. Значення санітарної мікробіології в діяльності лікаря
Санітарна мікробіологія- це наука про мікрофлору довкілля (води, повітря, грунту) і пов'язані з нею процеси, які можуть несприятливо впливати на здоров'я людей.
Предметом вивчення санітарної мікробіології є мікрофлора навколишнього середовища та її вплив на здоров'я людей.
Задачі санітарної мікробіології:
• Розробка, удосконалення, оцінка мікробіологічних методів дослідження об'єктів навколишнього середовища.
• Оцінка шляхів впливу людини і тварин на оточуюче середовище. Ця проблема цікавить санітарних мікробіологів у зв'язку з тим, що і людина, і тварини є джерелом забруднення навколишнього середовища як патогенними мікроорганізмами, так і іншими мікробами, які можуть шкідливо впливати на об'єкти довкілля.
• Вивчення умов потрапляння, надходження, тривалості виживання патогенних мікробів у навколишньому середовищі.
• Розробка рекомендацій щодо оздоровлення навколишнього середовища шляхом впливу на його мікрофлору оцінка ефективності заходів, проведених у цьому напрямку.
• Використання корисних мікроорганізмів (мікробів-деструкторів) для очистки навколишнього середовища від шкідливих речовин.
• Санітарна мікробологія обгрунтовує нормативи, за якими можна судити про відповідність мікрофлори навколишнього середовища та його окремих об'єктів мікробологічним вимогам.
152. Санітарно-показові мікроорганізми, вимоги до них, їх значення для характеристики об’єктів навколишнього середовища.
Санітарно-показовими мікроорганізмами (СПМ) називають мікроби, які є представниками нормальної мікрофлори тіла людини і служать показниками санітарного неблагополуччя об’єкта, та його забруднення виділеннями людини.
Значення. Використання санітарно-показових мікроорганізмів лежить в основі індикаторного принципу регламентації мікробного забруднення об’єктів навколишнього середовища на сучасному етапі розвитку методів санітарно-мікробіологічних досліджень.
При виборі санітарно-показового мікроорганізму приймають до уваги індикаторну кількість того чи іншого мікроорганізму по відношенню до відповідних патогенних бактерій та вірусів і ступінь розробки методів їх визначення. При цьому необхідно враховувати критерії санітарно- показових мікроорганізмів.
Критерії санітарно-показових мікроорганізмів :
1) вони повинні постійно перебувати в організмі людини і тварин і постійно виділяються в зовнішнє середовище;
2) не повинні розмножуватися у зовнішньому середовищі;
3) стійкість і час виживання повинні перевищувати такі у патогенних мікроорганізмах;
4) у зовнішньому середовищі не повинно бути схожих мікроорганізмів;
5) вони не повинні змінюватися у зовнішньому середовищі;
6) повинні легко ідентифікуватися та диференціюватися.
153. Принципи санітарно-мікробіологічних досліджень об'єктів навколишнього середовища, їх оцінка. Санітарно-бактеріологічний контроль за якістю питної води. Вимоги Державного стандарту до питної води.
Основні принципи санітарно-мікробіологічних досліджень об'єктів навколишнього середовища такі:
1. Відсутність збудників бактеріальної та вірусної етіології у воді, повітрі грунті харчових продуктах.
2. Обґрунтуваня мікробіологічних показників та їх допустимих рівнів, при яких об'єкти навколишнього середовища вважаються безпечними в епідемічному відношенні.
3. Використання в якості регламентуючих показників індикаторних (санітарно-показових) мікроорганізмів.
Основна мета санітарно-мікробіологічного дослідження води - забезпечення населення доброякісною водою, для чого проводять оцінку води з точки зору інфекційної безпеки для здоров'я людини. Епідемічну безпеку води оцінюють шляхом непрямої індикації можливої присутності збудника. Відповідно до чинних нормативних документів, контролю підлягають: вода питна (централізованого і місцевого водопостачання, тобто з водопроводу, криниць, джерел І свердловин); вода плавальних басейнів, вода відкритих водоймищ (із річок, водосховищ); стічні води; вода для виготовлення ліків.
Санітарно-мікробіологічні методи оцінки питної води:
1. Визначення загального мікробного числа – кількості колоній, які проростають при посіві 1 мл води на 1.5% м'ясо-пептонному агарі після 24 годин вирощування при температурі 37 град.
2. Визначення індексу БГКП (бактерій групи кишкової палички),
колі-індекс – кількість бактерій групи кишкової палички в 1 л води.
3. Визначення титру БГКП (колі-титр) – найменша кількість досліджуваної води (мл), в якій виявляють одну БГКП.
4. Визначення титру ентерококів
5. Визначення титру бактеріофагів

154.Мікрофлора води. Фактори самоочищення води. Виживання патогенних мікроорганізмів у воді. Роль води у передачі інфекційних захворювань
Типовими представниками водної мікрофлори є зелені і пурпурні бактерії, залізобактерії, а також бактерії родів Pseudoraonas, Bacillus, Chromobacterium, Flavobacterium, Caulobacter, Spirillum та ін.
У прісноводних водоймах інтенсивно розвиваються ціанобактерії родів Spirulina, Anabaean, Synechcystis та ін.
Масовий розвиток ціанобактерій у природних умовах викликає біологічне забруднення води, яке згубно впливає на екосистему водойм. Зокрема, токсичні властивості виявлені у Microcybtis aeruginosa, Anabaena flosaquae, Oscillatoria aquardhii.
У мікробоценозах прісноводних водойм, крім бактерій, виявлені водорості, дріжджі, плісеневі гриби, найпростіші.
За вмістом мікроорганізмів у водоймах виділяють чотири зони:
• полісапробну,
• мезосапробну
• олігосапробну
• катаробну
Основними процесами мікробного очищення водоймищ є гниття і бродіння.
• Гниття - розпад азотовмісних органічних сполук під впливом мікробів. Гниття зумовлюють: бацили, ентеробактеріі (Proteus, Escherichia, Klebsiella та ін.), клостридіі (С. botulinum, С. sporogenes та ін.). Кінцеві продукти розпаду білків: скатол, індол, жирні кислоти, аміак, сірководень.
• Бродіння - розпад органічних речовин, що не містять азоту, під впливом мікробів. У процесах очищення водоймищ від мікроорганізмів беруть участь представники різних фізіологічних груп, бактеріофаги, бактерії-хижаки (Bdellovib ri o bacteriovorus), найпростіші, черви.
Основне джерело забднення водоймищ мікробами - стічні води. Зі стічними водами у водоймища потрапляють представники нормальної, умовно-патогенної флори і патогени –збудники :
• кишкових інфекцій,
• ієрсиніозів,
• лептоспірозів,
• віруси гепатиту А і Е,
• поліомієліту,
• тифу,
• паратифу,
• холери,
• гастроентеритів,
• лямбліозів,
• криптоспорадиозів,
• ротавірусної інфекції тощо.
Таким чином, вода є однією з ключових ланок передачі інфекційних захворювань.
155. Вода як середовище проживання і зберігання мікроорганізмів. Автохтонна і алохтонна мікрофлора відкритих водоймищ. Сапробність. Мікроорганізми – показник процесу самоочищення води .
Вода морів, океанів, річок і озер, інших відкритих водоймищ є унікальним природним біотопом, в якому підтримується існування багатьох видів бактерій, грибів, найпростіших, а також мікроскопічних водоростей та вірусів. Їх популяційний склад та кількість залежать від типу водоймища, оточуючих ґрунтів, температури, рН середовища, вмісту кисню, органічних речовин та інших залишків, які можуть потрапляти у воду із забруднюючими стоками. Основний фактор, який визначає кількість мікробів у воді, - наявність у ній необхідних поживних субстратів. Чим більше вода забруднена органічними речовинами, чим більше в неї потрапляє відходів і нечистот, тим більше, отже, в ній бактерій. Води рік, які протікають через населені пункти і забирають масу стоків і каналізаційних вод, містять мільйони бактерій в 1 мл води. У ґрунтових підземних водах внаслідок фільтрації кількість мікроорганізмів незначна.
Багато мікроорганізмів зустрічаються у воді океанів і морів. Частина цих бактерій потрапляє у воду із грунтом, який приносять води цих річок Тут зустрічається різноманітні бацили, а також бактерії, що не утворюють спор, актиноміцети, коки, дріжджоподібні гриби або люмінесцентні мікроби.
Багато є родів Halobacterium , Halcoccus , які у результаті тривалої еволюції адаптовані до високої концентрації солі. Більшість бактерій, які знаходяться у морській воді, є хромогенними, тобто здатні до продукування різних пігментів. Деякі морські баткерії є психрофільними, оскільки здатні здійснювати свій життєвий цикл при температурі близько 0С*
Мікрофлора води:
- Власна, постійна (АУТОХТОННА): Актиноміцети, мікрококи, псевдомонади, спірохети, непатогенні вібріони. Із чистої води найчастіше висівають: Pseudomonas fluorescens , Micrococcus roseus , Sarcina spp . У чистій воді 4 / 5 це кокові, решта – паличкоподібні.
- Заносна, випадкова (Алохтонна): іззовні потрапляв при забрудненні із різних джерел
Для характеристики ступеня забрудненості водоймищ та процесів їх самоочищення використовують термін «Сапробність». Він грунтується на визначенні видового складу організмів-сапробіонтів, а також наявності органічних та неорганічних речовин у воді.
Розріняють класи сапробності води:
- Полісапробний: зона найбільшого забруднення. Переважають процеси бродіння та гниття. Анаеробні організми, факультативно анаеробних, актиноміцети, гриби. Велика кількість органічних речовин, мало кисню.
- Мезосапробний : Виражені окисними та нітрифікаційними процесами. НІтрифікуючі бактерії, анаеробні, представники родів Pseudomonas ? Mycobacterium , flavobacterium , Streptomyces , дріжджоподібні баткерії.
- Олігосапробний:Чиста вода. Завершення процесів самоочищення. Мало бактерій. Кишкова паличка відсутня
- Катарабоний: Дуже чиста вода, у осінньо-зимовий період далеко від населених пунктів та берегів.
Як будь-яка екологічна система, вода здатна до самоочищення. Фактори очищення води:
Серед фізичних факторів слід відзначити розведення забрудненої води чистою проточною водою, осідання нерозчинних залишків неорганічного та органічного проходження, на яких осідають мікроорганізми, опромінення поверхневих шарів водоймищ ультрафіолетовими променями.
Хімічні фактори: Солі металів (міді, срібла), галогенові речовини (бром, йод), відповідна кислотність середовища можуть спричиняти мікробостатичну дію.
Біотичні фактори :Складні взаємовідношення між гідробіонатами (бактерії, бактеріофаги, синьозелені водорості, найпростіші) також сприяють самоочищенню водоймищ. Зокрема, мікроорганізми - ці санітари довкілля - розщеплюють складні органічні сполуки до простіших, їх, у свою чергу, здатні асимілювати аутофори (сіркобактерії,залізобактерії, нітрифікуючі мікроорганізми. Частина мікробів здатна продукувати бактероцини, які пригнічують інші бактерії. Супутнім фактором є дія літичних баткеріофагів.
156. Екологія мікроорганізмів. Мікрофлора навколишнього середовища: мікрофлора повітря, грунту, води. Методи дослідження.
Вивченням зв'язку організмів між собою і з навколишнім середовищем займається екологія. Екологія мікроорганізмів досліджує лише окремі частини цілісних екологічних систем. Основною одиницею в екології є екосистема. До її складу входять як біотичні, так і абіотичні компоненти. Біотичні компоненти становлять спільність організмів, або біоценоз. При цьому йдеться, як правило, про популяції мікроорганізмів, причому популяції можуть складатися з одного чи кількох видів. Абіотичні компоненти — це фізико-хімічні умови екосистеми, в якій живуть організми. Приклади екосистем: озеро, коренева система рослин, рубець жуйної тварини, ротова порожнина людини та ін. Весь життєвий простір нашої планети — біосферу — можна розглядати як гігантську екосистему. З тією чи іншою екосистемою часто пов'язують поняття "навколишнє середовище". Це середовище підтримує взаємозв'язок певного організму (або популяції) з біотичними та абіотичними компонентами екосистеми, які його (її) оточують.
У межах екосистеми для кожного виду можна описати місце існування. Це та ділянка або життєвий простір, в якій (якому) живе даний організм (індивідуум або популяція). На відміну від терміну "місце існування" поняття "екологічна ніша" відображає не місце у просторі, а функцію певного виду або популяції у спільності організмів.
Всі мікроорганізми екосистеми можна поділити на дві категорії: автохтонні та алохтонні. Автохтонні мікроорганізми є типовими мешканцями даної екосистеми; вони присутні в ній завжди. Наявність алохтонних (зимогенних) мікроорганізмів залежить від випадкового підвищення концентрації поживних речовин або добавлення певних сполук.
Мікрофлора ґрунту.
Серед природних середовищ ґрунт краще забезпечує розвиток і життєдіяльність мікроорганізмів, і, разом з тим, найбільше змінюється під їхнім впливом. Кількість мікроорганізмів у різних ґрунтах коливається в широких межах. Так, 1 г чорнозему містить до 3 млрд. клітин, підзолу - від 300 млн. до 2 млрд., піщаних ґрунтів - до 100 тис клітин.
Ґрунти містять достатню кількість води, повітря та поживних речовин. У складі ґрунтів виділяють три фази: тверду, рідку і газоподібну.
Тверда фаза утворена мінеральними та органічними речовинами. На твердих частинках ґрунту зосереджені основні поживні речовини: гумус, органо-мінеральні колоїди, іони Са2+, Mg2+ тощо. Більшість ґрунтових мікроорганізмів адсорбується на поверхні частинок ґрунту, на органічних залишках та живих коренях рослин. Проте вони при цьому не утворюють суцільної плівки, а розміщені у вигляді колоній в окремих зонах.
Рідка фаза - ґрунтовий розчин, що заповнює капіляри ґрунту і утворює навколо твердих частинок плівки різної товщини. Вміст води у ґрунті визначає його аерацію. Великі маси води знижують аерацію ґрунту, сприяють розвитку анаеробних процесів. У складі ґрунтових розчинів виявлено мінеральні, органо-мінеральні та органічні речовини в молекулярно-розчиненому або колоїдному станах. Вміст цих речовин неоднаковий в ґрунтах різних типів і залежить від горизонту ґрунту та сезону року. Так, найбільша кількість органічних речовин виявлена в підзолах та болотяних ґрунтах; у чорноземі співвідношення органічних та мінеральних речовин приблизно однакове; в каштанових ґрунтах та сіроземах більше мінеральних речовин, ніж органічних. Верхні шари ґрунту містять більше органічних речовин, ніж нижні.
На розвиток мікрофлори ґрунту суттєво впливають активна кислотність, осмотичний тиск ґрунтового розчину тощо.
Газоподібна фаза - повітря ґрунту, що становить 25-70% його загального об'єму. Повітря ґрунту відрізняється від атмосферного значним зростанням вмісту СО2 (1,5-3,0% і вище проти 0,03% в атмосферному повітрі) і зменшенням кисню, що відбувається за рахунок мінералізації органічних речовин. Повітря ґрунту збагачене метаном, воднем, азотом, оксидами азоту та вуглецю, леткими органічними сполуками.
Отже, ґрунт - це динамічна, гетерогенна система, яка забезпечує для розвитку мікроорганізмів різні умови аерації, вологості рН, різну концентрацію поживних речовин тощо.
Ґрунт - не тільки середовище для існування мікроорганізмів, але й продукт їхньої життєдіяльності. Всі ґрунти нашої планети утворилися з материнських гірських порід внаслідок взаємодій двох процесів - вивітрювання та ґрунтоутворення.
Вивітрювання - початковий етап руйнування гірських порід при одночасній дії фізичних, хімічних та біологічних факторів. Важливу роль в деструкції мінералів відіграють нітрифікуючі та тіонові бактерії, гриби, актиноміцети. Для руйнування кристалічної решітки мінералів і переходу хімічних елементів у рухомий стан важливе значення мають ферментні системи цих мікроорганізмів і продукти їхньої життєдіяльності (органічні і мінеральні кислоти, хелатуючі агенти, слизи). Під впливом мікроорганізмів, фізичних та хімічних факторів гірська порода перетворюється у дрібнозем.
Паралельно з вивітрюванням проходять процеси ґрунтоутворення, в результаті яких формуються різні типи ґрунтів. Найважливішими серед них є мінералізація рослинних і тваринних рештків, утворення гумусу та його руйнування.
Різноманітний за хімічним складом опад рослин мінералізують численні неспорові і спорові бактерії родів (Pseudomonas, Arthrobacter, Cytophaga, Mycobacterium, Bacillus, Clostridium та ін.), гриби родів (Penicillium, Fusarium, Mucor, Aspergillus та ін.), актиноміцети.
Швидкість руйнування залежить від хімічної будови речовини. Деструкція простих вуглеводів, білків, крохмалю здійснюється за короткий час. Найповільніше за усіх мінералізуються клітковина і лігнін.
Продукти розпаду органічних речовин (феноли, хінони, ароматичні альдегіди, пептиди, амінокислоти, уронові кислоти тощо) використовуються мікроорганізмами у процесах синтезу гумусу (перегною), який є комплексом складних високомолекулярних сполук (гумусові кислоти, гуміни та прогумінові речовини). Нагромадження гумусу - довготривалий процес, і саме гумус забезпечує особливу властивість ґрунтів - родючість.
Завдяки особливостям хімічної структури і здатності утворювати комплекси з мінеральною частиною ґрунту гумус забезпечує його гідрофільні та іонообмінні властивості, зокрема фіксацію та вивільнення кальцію, заліза, фосфору, алюмінію та інших елементів. Гумус впливає на структуру ґрунту, його повітряний, водний та тепловий режими. Він служить джерелом енергії та поживних речовин для мікроорганізм і в деструкторі в гумусу. Мінералізація гумусу мікроорганізмами збагачує ґрунти на вуглець та азотовмісні сполуки, які засвоюються рослинами.
Здійснюючи різноманітні процеси у ґрунті, мікроорганізми взаємодіють між собою та з іншими живими організмами. У природних угрупованнях при взаємодії з рослинами і тваринами виникають певні трофічні та метаболічні зв'язки (симбіоз, антагонізм, коменсалізм, аменсалізм, паразитизм та хижацтво). У зоні коренів рослин (ризосфера) розвиваються азотфіксатори, амоніфікатори, а також патогенні бактерії. Багато мікроорганізмів продукує фітогормони, ауксини, цитокініни, деякі синтезують інгібітори росту рослин.
Складні симбіотичні зв'язки виникають між мікроорганізмами та безхребетними тваринами ґрунтів. Мікроби служать їжею для мікрофауни ґрунту.
Мікрофлора води.
Вода є природним середовищем для багатьох мікроорганізмів. Велика кількість їх знаходиться в прибережній зоні та на поверхні, менша - у віддаленні від берегів та на глибині. Чисельність мікроорганізмів у воді залежить від багатьох факторів: вмісту органічних речовин, швидкості течії води, температури навколишнього середовища, пори року, розташування і забрудненості водойми.
Найменше мікроорганізмів (10 клітин в 1 мл) містять підземні води. Незначна кількість їх виявлена у дощовій та сніговій воді. Вміст мікроорганізмів у річковій воді значно вищий: на глибині від 10 до 100 см нараховується від 60 тис до 10 млн клітин в 1 мл води. Такий же численний світ мікроорганізмів у водах озер.
Типовими представниками водної мікрофлори є зелені і пурпурні бактерії, залізобактерії, а також бактерії родів Pseudoraonas, Bacillus, Chromobacterium, Flavobacterium, Caulobacter, Spirillum та ін.
У прісноводних водоймах інтенсивно розвиваються ціанобактерії родів Spirulina, Anabaean, Synechcystis та ін.
Масовий розвиток ціанобактерій у природних умовах викликає біологічне забруднення води, яке згубно впливає на екосистему водойм: змінюються колір, рН, в'язкість води, запах і прозорість, з'являються токсини і алергени. Зокрема, токсичні властивості виявлені у Microcybtis aeruginosa, Anabaena flosaquae, Oscillatoria aquardhii.
За рахунок інтенсивного росту ціанобактерій, біомаса яких в місцях "цвітіння" сягає 40-50 кг/м3, у воді значно зменшується вміст кисню. Це веде до загибелі риби та інших гідробіонтів.
У мікробоценозах прісноводних водойм, крім бактерій, виявлені водорості, дріжджі, плісеневі гриби, найпростіші.
За вмістом мікроорганізмів у водоймах виділяють три зони: полісапробну, мезосапробну та олігосапробну.
Полісапробна зона містить до кількох мільйонів мікробів в 1 м3, м води і велику кількість легкозасвоюваних органічних сполук. Мікробіологічні процеси в цій зоні відбуваються майже в анаеробних умовах і супроводжуються виділенням метану, меркаптанів, аміаку, сірководню.
У мезосапробній зоні менший вміст органічних речовин. В ній відбуваються процеси мінералізації, а також окиснення та нітрифікації. Загальна чисельність мікроорганізмів в 1 мл води цієї зони не перевищує 1 млн. клітин.
Олігосапробну зону характеризують відсутність кишкової палички і зниження загальної кількості мікроорганізмів до декількох десятків чи сотень мікробних клітин в 1 мл води. У воді олігосапробної зони відбуваються процеси окиснення нітритів та заліза.
Мікроорганізми водойм беруть участь у формуванні мулу. Серед мікробного населення мулів переважають гетеротрофні організми, які акумулюють залізо та марганець, мікоплазми, стебельцеві та інші бактерії. У цій зоні виявлені пурпурні та зелені фототрофні бактерії, що утворюють над поверхнею мулу і гниючих рослинних решток рожеві або темне червоні плівки. Ріст пурпурних фотобактерій тісно пов'язаний з розвитком сульфатредукуючих бактерій, які є основними продуцентами сірководню. Окиснення сірководню пурпурними бактеріями сприяє очищенню водойм від цієї токсичної для багатьох гідробіонтів сполуки.
Більше як 70% поверхні нашої планети покриті водами Світового океану, в яких поширені бактерії родів Pseudomonas, Bacterium, Vibrio, Micrococcus, Sarcina, Mycobacterium, Actinomyces, Proactinomyces та дріжджі родів Torulopsis, Rhodotorula, Sporobolomyces і Debaryomyces.
Загальна чисельність мікроорганізмів в них змінюється в широких межах, однак в її розподілі простежується чітка географічна зональність, Найменша кількість бактерій виявлена в субарктичній області, найбільша - в екваторіально-тропічні й та субтропічній областях.
У морських та океанічних водоймах помірної зони бактерії є основним джерелом живлення мікрозоопланктона. У забруднених водоймах можуть існувати мікроби-антагоністи, фати, які сприяють біологічному очищенню води, а також патогенні бактерії - збудники лептоспірозу, сальмонельозу, туляремії, бруцельозу, дизентерії, холери та інших захворювань.
Для оцінки санітарно-гігієнічного стану водойм застосовують ряд показників, зокрема мікробне число, колі-титр та колі-індекс.
Мікробне число - кількість колоній, які виростають на чашці Петрі з м'ясо-пептонним агаром із 1 мл води при температурі 27°С впродовж 24 годин.
Колі-титр - найменший об'єм води в мілілітрах, в якому виявляється кишкова паличка.
Колі-індекс - кількість клітин кишкової палички в 1 л води.
Відповідно до цих показників підвищені вимоги ставляться до питної води. Мікробне число водопровідної води повинно бути не більше 100, колі-титр - не менше 300, колі-індекс – не більше 3. У зв'язку з цим в системах водопостачання передбачається обробка води хлором, озонуванням та інші способи зниження мікробної забрудненості.
Мікрофлора повітря.
Мікроорганізми повітря дуже різноманітні.
Загальна чисельність мікроорганізмів у повітрі коливається в широкому діапазоні - від декількох до багатьох десятків тисяч клітин в 1 м3. Так, у повітрі Арктики виявлено 2-3 клітини мікроорганізмів на 20 м3, тоді як у повітрі промислових центрів нараховують до декількох десятків тисяч мікробів у 1м3.
Основними джерелами надходження мікроорганізмів у повітря є ґрунти, водойми, поверхня рослин та інших живих істот. З висхідними течіями повітря на частинках пилу мікроорганізми можуть переноситись на великі відстані.
Склад мікроорганізмів повітря залежить від ступеня забруднення його мінеральними і органічними частинками, від температури, опадів, рельєфу місцевості, вологості та багатьох інших факторів.
У залежності від пори року кількість мікроорганізмів у повітрі змінюється. Якщо взяти її взимку за 1, то навесні вона складатиме 1,7, влітку - 2, а восени - 1,2.
У забрудненому повітрі вміст мікроорганізмів значно збільшується, що обумовлено їх адсорбцією на поверхні частинок пилу: в 1 г пилу може бути до 1 млн. бактерій. Тому у повітрі над великими містами мікроорганізмів більше, ніж у сільській місцевості.
У повітрі лісів, особливо хвойних, мікроорганізмів дуже мало, на них згубно діють леткі речовини - фітонциди.
Надзвичайно чисте повітря над морями, у горах. Проте бактерії і гриби були знайдені навіть на висоті 70 км.
Численні аналізи зразків атмосферного повітря дозволили ідентифікувати у ньому до 1200 різних видів мікроорганізмів. Найпоширенішими є спорові бактерії роду Bacillus (B.subtilis, B.megaterium, B.cereus), пігментовані сапрофітні бактерії роду Micrococcns, сарцини, дріжджі, актиноміцети, плісеневі гриби, тобто мікроорганізми, стійкі до дії світла і висихання.
Мікроорганізмів, які б постійно жили у повітрі, не існує. Це обумовлено відсутністю у повітрі поживних речовин, мікробоцидною дією сонячних променів, високою або низькою температурою та іншими факторами.
У приміщеннях, у присутності хворих людей і тварин, у повітрі можуть знаходитися патогенні види мікроорганізмів: стафілококи, мікобактерії туберкульозу, бактерії туляремії, сальмонели, збудники дифтерії, сибірки, стрептококових, менінгококових та вірусних інфекцій.
Оскільки людина в середньому вдихає за добу 12-14 тис л повітря і при цьому майже 99% атмосферних мікроорганізмів затримується в дихальних шляхах, присутність патогенних форм у повітрі є небезпечною для здоров'я людей.
Для оцінки санітарно-гігієнічного стану повітря закритих приміщень використовують мікробне число та число санітарно-показових бактерій.
Мікробне число - загальна кількість мікроорганізмів в 1 м3 повітря; число санітарно-показових бактерій - кількість гемолітичних стафілококів і стрептококів в 1 м3 повітря.
Для деяких приміщень (операційні, пологові будинки, дитячі установи та ін.) мікробне забруднення повітря має бути обмеженим. Так, загальна кількість мікроорганізмів в операційному відділенні перед початком операції не повинна перевищувати 500 в 1 м3 повітря, а після операції - 1000, патогенні ж стафілококи і стрептококи не повинні виявлятися в об'ємі 250 л повітря.
Для зниження кількості мікроорганізмів повітря обробляють ультрафіолетовими променями (довжина хвилі 2537), які виявляють сильну мікробоцидну дію. Цей метод широко використовується для стерилізації повітря в лікарнях, на заводах і в лабораторіях. Летальну дію на мікроорганізми повітря виявляють формалін, окис етилену, пропіленгліколь і триетиленгліколь. їх використовують для стерилізації повітря дуже забруднених приміщень, обладнання в мікробіологічній промисловості, космічних апаратів тощо.
157. Санітарно-показові мікроорганізми, які використовують при оцінці якості води
бактерії групи кишкової палички (БГКП).
фекальні кишкові палички (ФКП
ЗМЧ – загальне мікробне число.
Основним джерелом збудників заразних хвороб є люди й теплокровні тварини, які виділяють їх в оточуюче середовище фекальним або повітряно-краплинним шляхом разом з численними представниками нормальної мікрофлори кишечника й верхніх дихальних шляхів. Тому санітарно-показові мікроорганізми для різних об'єктів довкілля відібрані саме з представників нормальної мікрофлори. Для води такими санітарно-показовими мікроорганізмами в усіх лабораторіях світу прийняті бактерії групи кишкової палички (БГКП).
До категорії БГКП належать бактерії родини Enterobacterіасеае, що об'єднує роди Citrobacter, Enterobacter, Klebsiella. Це грамнегативні, безспорові, оксидазо-негативні палички, які ферментують глюкозу і лактозу до кислоти й газу при 37 °С. Вони виділяються в зовнішнє середовище з випорожненнями людей і теплокровних тварин і є кількісним показником ступеня фекального забруднення води. Тому чим більше її фекальне забруднення, тим вища ймовірність контамінації води відповідними патогенними мікроорганізмами.
Серед БГКП окремо виділяють групу коліформних бактерій, а в ній - фекальні кишкові палички (ФКП), які розкладають лактозу при 44,5 °С. До Е. coli відносять бактерії, що не ростуть на цитратному агарі. Саме вони є показником свіжого фекального забруднення. Для його визначення можна використати S. fae-calis, який порівняно швидко гине в оточуючому середовищі.
При повноцінному санітарно-мікробіологічному дослідженні води визначають ЗМЧ, БГКП, Е. coli, ентерококи, стафілококи, патогенні мікроорганізми (холерні вібріони, сальмонели, шигели, лептоспіри, ентеровіруси та ін.).
Методи санітарно-мікробіологічного дослідження води використовують для визначення загальної кількості мікроорганізмів в 1 мл води і виявлення патогенних мікроорганізмів (сальмонел, холерних вібріонів, лептоспір, шигел і ентеровірусів). Крім того, оскільки пряме виділення патогенних бактерій з води потребує спеціальних досліджень, існують непрямі методи, які дають якісну і кількісну оцінку ступеня фекального забруднення води. Для цього використовують два непрямі санітарно-мікробіологічні показники - загальне мікробне число і вміст санітарно-показових мікроорганізмів.
Загальне мікробне число - це кількість колоній, які виростають при посіві 1мл води на 1,5 % м'ясо-пептонному агарі після 24 год. вирощування при температурі 37 *С. Питна вода безпечна в епідемічному плані, якщо мікробне число не перевищує 100 в 1 мл. Цей показник було прийнято у стандартах багатьох країн, у тому числі й в Україні.
Важливим є виявлення у воді бактерій групи кишкової палички (БГКП), які містяться у випорожненнях людини і тварин. Кількісно наявність БГКП характеризується двома показниками: індексом БГКП і титром БГКП.
Індекс БГКП (колі-індекс) - це кількість бактерій групи кишкових паличок в 1 літрі води.
Титр БГКП (колі-титр) - це найменша кількість досліджуваної води (в мілілітрах), у якій виявляють одну БГКП.
Питна вода повинна мати колі-індекс, не вищий за 3, що відображено в державному стандарті -ДСанПін "Вода питна..."(2010 p.)
158.Методи санітарно-бактеріологічного дослідження води та їх оцінка.
КУО- колоніє утворюючі одиниці.
Фекальні коліформні палички швидко гинуть у зовнішньому середовищі, тому їх виявлення свідчить про свіже фекальне забруднення води. Вони зброджують лактозу при t°=43-44,5°C через 24 години, не здатні утилізувати цитрат. Додатковими критеріями санітарного стану води є титр ентерококів (рекомендовано в тих випадках, коли дослідження на кишкову паличку дає нечіткі результати) титр Clostridium pertringens, титр бактеріофагів.
Морська вода в системах басейнів повинна відповідати вимогам, які висуваються до прибережних вод морів у містах водокористування населення, в ній не повинно бути більше 10^2 КУО коліформних бактерій в 1 л.
Лабораторний контроль за якістю води у ванні басейну включає дослідження з визначення основних мікробіологічних показників БГКП, термотолерантні коліформні бактерії, коліфаги, золотистий стафілокок. Нормативи для води плавальних басейнів:
основні — загальні коліформні бактерії в 100 мл - ≤1; термотолерантні коліформні бактерії, коліфаги, золотистий стафілокок відсутні в 100 мл
і додаткові показники — збудники кишкових інфекцій, синьогнійна паличка в 100 мл, цисти лямблій у 50 л води — відсутні (СанПІН 2.1.2.1188-03).
Визначення у пробах води збудників уишкових інфекцій, паразитних захворювань або синьогнійної палички є підставою для зміни води у басейні. При появі випадків пневмонії, гострих респіраторних захворювань серед відвідувачів баейну проводять дослідження на наявність легіонел (Legionella pneumophila).
159. Мікрофлора грунту. Роль грунту у передачі Інфекційних захворювань. Фактори, які впливають на виживання патогенних мікроорганізмів у грунті.
Грунт є основним вмістилищем мікробного світу й головною ареною його життєдіяльності. Мікробіоценози цього природного середовища включають сотні й тисячі видів бактерій, грибів, найпростіших, мікоплазм і вірусів. Вони відіграють велику роль у процесах формування й самоочищення грунтів, а також у кругообізі речовин у природі. У грунті є необхідні для розвитку бактерій поживні речовини і волога. Найбільше бактерій у верхньому шарі грунту — на глибині 5—15 см.
Мікрофлора родючого грунту складається з популяцій водоростей, актиноміцетів, нітрифікуючих, денітрифікуючих, целюлозорозкладаючих бактерій, сіркобактерій, пігментних мікроорганізмів, грибів і найпростіших. Особливо велике значення мають азотфіксуючі бактерії, які можуть жити не тільки в коренях бобових, а й на тютюнових рослинах. У збагаченні грунту азотом важливу роль відіграють синьо-зелені водорості. Ступінь обсіменіння грунту мікроорганізмами залежить від його характеру та хімічного складу. Основні представники мікрофлори грунту: Нітрифікуючі, денітрифікуючі, азотфіксуючі бактерії, сірко-, залізобактерії, гриби, найпростіші. З виділеннями людей і тварин у грунт попадають і деякий час там зберігаються збудники правця, газової гангрени, ботулізму, сибірки, черевного тифу, дизентерії, холери, окремі віруси. Обсіменіння грунту мікроорганізмами залежить від ступеня забруднення його фекаліями і сечею, а також від характеру обробітку та удобрення.
Представники нормальної мікрофлори людей і тварин, а також патогенні мікроорганізми, що потрапили в грунт, і не утворюють спор, бактерії внаслідок нестачі потрібних поживних речовин, а також в результаті згубної дії світла, висихання, бактерій-антагоністів і фагів як правило, довго в ньому не виживають, зберігаються у грунті від кількох діб до кількох місяців. У той же час, грунт відіграє основну роль в епідеміології правця, ботулізму та газової гангрени, оскільки він є основним резервуаром збудників цих захворювань. Звичайно грунт є несприятливим середовищем для більшості патогенних видів бактерій, вірусів, грибів, найпростіших. Проте як фактор передачі низки збудників інфекційних захворювань він відіграє важливу роль.
160. Санітарно-показові мікроорганізми, які використовують при оцінці забруднення грунту. Методи санітарно-мікробіологічного дослідження ґрунту.
Для санітарно-мікробіологічного контролю може бути використаний скорочений чи повний аналіз.
При скороченому аналізі ґрунту визначають загальне число сапрофітних бактерій, титр БГКП (бактерій групи кишкової палички) (колі-титр), титр анаеробів (перфрінгенс-титр), титр термофільних бактерій.
При повному аналізі визначають загальне число ґрунтових мікроорганізмів, титри амоніфікаторів, нітрифікаторів, протея, сапрофітних аеробів, термофілів, ентерококів та інших груп бактерій. Додатково сюди входить визначення кількості і процентного відношення спор до загальної кількості мікроорганізмів, кількості актиноміцетів, грибів.
Оцінку санітарного стану ґрунту проводять з урахуванням наступних показників: підраховують загальну кількість сапрофітних мікроорганізмів, визначають присутність СПМ (санітарно-показових мікроорганізмів) (БГКП, фекальні ентерококи, Clostridium perfringens, термофільні мікроорганізми, Proteus ).
При необхідності вивчають склад нітрифікуючих та амоніфікуючих бактерій, азотфіксаторів, актиноміцетів, грибів, целюлозолітичних мікроорганізмів, спорових бактерій та ін. Також, досліджують токсичність ґрунтів для мікроорганізмів. За епідемічними показаннями виявляють збудників кишкових інфекцій, патогенні ентеробактерії, ентеровіруси.
Ґрунт вважається чистим при відсутності патогенів та індексі СПМ до 10 клітин на 1 г ґрунту. Індекс БГКП та ентерококів сягає 10 і більше клітин на 1 г ґрунту при забрудненні його сальмонелами.
Важливим критерієм санітарного стану ґрунту та його здатності до самоочищення є перфрінгенс-титр (мінімальна кількість ґрунту, у якому ще визначаються Clostridium perfringens). При фекальному забрудненні ґрунту вже через 4-5 місяців ешерихії зникають, а клостридії виявляють у титрі 0,01 г.
На свіже фекальне забруднення вказують: виявлення ентерококів, велика кількість БГКП при відсутності нітрифікуючих бактерій і термофілів, відносно високий вміст вегетативних форм клостридій. Визначення термофільних бактерій допомагає оцінити забруднення ґрунту гноєм, компостом або стічними водами і стадію розкладання їх органічного субстрату. Поява нітрифікуючих бактерій вказує на розвиток процесів самоочищення.
Низькі титри БГКП свідчать, що самоочищення закінчене, ґрунт вільний від патогенних ентеробактерій та органічних забруднень. Отримані дані порівнюють із гельмінтологічними та хімічними показниками.
161. Мікрофлора повітря, її характеристика. Роль повітря у передачі інфекційних захворювань.
Мікрофлора повітря формується за рахунок МКО (мікроорганізмів) грунту, рослин і води. У закритих примішеннях повітря в пиловій фазі аерозолю. Максимальна кількість МКО в атмосферному повітрі можна знайти у червні-серпні, а мінімальну - в грудні-січні. Присутність санітарно-показових МКО в атмосферному повітрі - досить рідкісне явище. Лише іноді в місцях масового скупчення людей із атмосферного повітря можна виділити стафілококи і стрептококи.
У повітря можуть потрапити з дихальних шляхів хворої людини збудники кору, скарлатини, вітряної віспи, натуральної віспи, грипу, епідемічного паротиту, кашлюку, цереброспінального менінгіту, туберкульозу та ін. Але безпосередньо визначити їх у повітрі дуже складно.
Про пряму епідеміологічну небезпеку роблять висновок за кількістю гемолітичних стрептококів і стафілококів у повітрі. При оцінці санітарного стану закритих приміщень, залежно від задач дослідження, визначають: загальне мікробне число, санітарно-показові мікроорганізми (стафілококи, альфа- і бета-гемолітичні стрептококи, які є показниками контамінації повітря мікрофлорою носоглотки людини).
162. Мікробне число і санітарно-показові мікроорганізми повітря закритих приміщень, методи визначення, їх оцінка.
Нормативи бактеріального забруднення і вмісту санітарно-показових мікроорганізмів у повітрі закритих приміщень ще до кінця не розроблені. Вони повинні бути обґрунтовані з урахуванням типу, призначення приміщення і класу чистоти. Особливо важливо проводити санітарно-мікробіологічні дослідження повітря в хірургічних і дитячих відділенях лікарень, операційних, пологових будинках - там, де різні мікроорганізми (патогенні, умовно-патогенні та деякі сапрофіти) можуть викликати внутрішньолікарня-ні інфекції або тяжкі ускладнення після операцій, пологів у людей з низькою опірністю організму.
У повітрі лікарняних приміщень, крім звичайних показників, визначають присутність патогенних стафілококів, а також синьогнійної палички та інших грамнегативних умовно-патогенних бактерій, залежно від класу чистоти приміщення:
• особливо чисті (А) - операційні зали для пологів, асептичні бокси;
• чисті (Б) - процедурні, палати і зали реанімації, дитячі палати, асистентські і фасувальні аптек, приміщення бактеріологічних і клінічних лабораторій;
• умовно чисті (В) - палати хірургічних відділень, коридори, які ведуть до операційних, пологових залів, бокси і палати інфекційних відділень, ординаторські тощо;
• брудні (Г) - коридори і приміщення адміністративних будівель, санітарні кімнати, туалети, кімнати для брудної білизни та ін.
Для повітря приміщень, які відносять до брудних (клас Г), санітарно-мікробіологічні показники не нормуються.
Санітарно-мікробіологічне дослідження повітря включає 4 етапи:
1) відбір проб повітря;
2) обробку, транспортування, концентрацію мікроорганізмів;
3) виділення мікробів;
4) ідентифікацію виділених бактерій і вірусів.
Останні два етапи виконуються за допомогою звичайних санітарно-бактеріологічних і вірусологічних методів дослідження. Проби повітря для дослідження необхідно відбирати на рівні дихання людини, яка сидить чи стоїть.
Основні показники санітарного стану повітря:
1. Загальне мікробне число - кількість одиниць МКО що утворюють колонії КУО ( колонієутворюючі одиниці) , в 1 м3 повітря.
2. Присутність золотистого стафілокока - повітря засівать на жовтково-сольовий агар, де виростають характерні колоніі грампозитивиих коків, що мають фермент лецитовітелазу.
3. Присутність грибів – це кількість колоній грибів, що виростають на середовищі Сабуро за 96 годин інкубації при температурі 22-28 °С.
4. За епідеміологічними вимогами визначають патогенні мікрорганізми (сальмонели, мікобактеріі, віруси).
163. Санітарно-показові мікроорганізми повітря, методи їх виявлення. Критерії оцінки чистоти повітря закритих приміщень.
Див. пит 162. +
Усі методи відбору повітря можна поділити на седиментаційні і аспіраційні.
Седиментаційний - метод Коха - полягає у здатності мікроорганізмів завдяки силі тяжіння і під дією руху повітря (разом з частками пилу і краплями аерозолю) осідати на поверхню поживного середовиша у відкритій чашці Петрі.
Аспіраційні методи ґрунтуються на примусовому осадженні мікроорганізмів із повітря на поверхню твердого середовища або в рідину (МПБ, ізотонічний розчин хлориду натрію та ін.) Для цього використовують пробовідбірник аерозолю бактеріологічний (ПАБ-1) і апарат Кротова.
При оцінці санітарного стану закритих приміщень, залежно від задач дослідження, визначають: загальне мікробне число, санітарно-показові мікроорганізми (стафілококи, альфа- і бета-гемолітичні стрептококи, які є показниками контамінації повітря мікрофлорою носоглотки людини).
164. Харчові отруєння мікробної етіології. Класифікація харчових отруєнь, які їх спричиняють.
Харчові отруєння - гострі захворювання органів травлення, що виникають при вживанні їжі, масивно засіяної мікроорганізмами або утримуючої токсичні для організму речовини бактеріальної або небактеріальної природи
• не є контагіозними (не передаються від хворої людини на здорову, хворіє лише той, хто вживав недоброякісну їжу)
• виникають раптово й швидко закінчуються, завдяки чому одержали назву 'спалахів'.

Бактеріальні харчові отруєння виникають переважно в теплий період року, коли висока температура повітря створює сприятливі умови для швидкого розмноження мікроорганізмів у харчових продуктах і готовій їжі, при вживанні продуктів, кулінарних виробів, що містять велику кількість живих кліток специфічного збудника або їх токсинів
165. Збудники харчової токсикоінфекції. Принципи санітарно-бактеріологічних досліджень харчових продуктів.
Харчові токсикоінфекції – гострі кишкові захворювання, які спостерігаються в результаті вживання продуктів, інфікованих великою кількістю живих бактерій. У шлунково-кишковому тракті, а також у крові відбувається руйнування мікроорганізмів, результом чого є утворення великої кількості ендотоксину. Захворювання характеризується симптомами гастроентериту та порушенням водно-сольового обміну.
Збудниками харчових токсикоінфекцій є
• представники родини Enterobacteriaceae – бактерії родів Salmonella, Escherichia, Proteus, Кlebsiella, Vibrio (V. parahaemolyticus)
• представники родів Bacillus (B. cereus), Clostridium (C. perfringens),
• деякі ентерококи тощо.
Незалежно від виду збудника, харчові токсикоінфекції мають ряд загальних ознак:
• захворювання спричиняється вживанням в їжу продукту, який містить велику кількість живих мікробних клітин;
• протягом декількох годин симптоми захворювання проявляються у значної кількості людей, які вживали інфіковані продукти;
• короткий інкубаційний період – декілька годин, рідко – понад добу;
• хвороба виникає раптово, супроводжується блювотою та гострою діареєю;
• летальність менше 1% (смерть наступає у осіб, які мають послаблене здоров'я, головним чином, у літніх людей та дітей);
• хворі безпечні для оточуючих, контактне зараження неможливе, оскільки збудник виділяється з блювотою та випорожненнями короткий час і є малопатогенним .
Методами санітарно-бактеріологічних досліджень є
• пряма бактеріоскопія
• бактеріальний посів на патогенну і умовно патогенну флору на живильне середовище
• біологічна проба.
166. Санітарно-бактеріологічне дослідження харчових продуктів на виявлення ботулотоксину.
Діагностичні дослідження при ботулізмі проводять у трьох напрямках:
1) виділення ботулотоксину
2) встановлення його типу
3) виділення збудника.
Виділення ботулотоксину здійснюють біопробою на мишах. Тваринам вводять внутрішньоочеревенно досліджуваний матеріал, а також суміш матеріалу з антитоксичними ботулінічними сироватками - полівалентною та
проти окремих типів збудника. Живими залишаються тварини, яким була введена полівалентна сироватка та сироватка проти типу токсину, який спричинив захворювання. Токсин також можна виявити в РНГА. Виділення збудника проводять за загальною схемою. Для ідентифікації збудника використовують біопробу.
167. Санітарно-бактеріологічне дослідження харчових продуктів на виявлення сальмонел-збудників гострого гастроентериту.
Для встановлення діагнозу в першими тиждень сіють кров (метод Виділення гемокультури) у середовища накопичення: жовчним або селенітовий бульйон з подальшим пересіванням на диференціально-елективні середовища (Ендо, Плоскірєва, вісмут-сульфітний агар).
Для ідентифікації виділеної культури використовують біохімічні тести і серологічні методи. V і-фаги використовують для визначвння джерела інфекції. Виділення копро-, урино- i білі-культур проводять з кінця 2-го тижня захворювання. .Позитивні посіви крові виявляються на 3-й тиждень
захворювання у 30-40% хворих, проте після цього терміну частота виявлення збудника 8 крові різко знижується.
Для серлогічного дослідження застосовують РНГА, ІФА. Важливе діагностічне значення має наростання титру антитіл у динаміці захворювання
168. Санітарно-бактеріологічне дослідження харчових продуктів на виявлення патогенних стафілококів.
Припустити стафілококову етіологію захворювання дозволяють виділення стафілокока в чистій культурі, повторність виділення одного і того ж фаговару, динаміка специфічних імунологічних показників.
У 1-й день дослідження отриманий матеріал - сіється на жовтково-сольовий агар чи кров’яний агар
На 2-й день дослідження враховується ріст колоній на елективному середовищі. S.aureus утворює гладенькі опуклі мутні колонії зазвичай жовтуватого кольору близько 4 мм у діаметрі, Найінтенсивніше пігмент утворюється на агарі з додаванням 10 % молока. На кров'яному агарі колонії оточені зоною повного гемолізу (В-гемоліз). Стафілококи здатні утворювати поліморфні І-форми. Підозрілі колонії відсіваються на скошений агар для отримання чистої культури S.aureus. При бактеріоскопії мазків визначають форму клітин збудника і їх відношення до барвників.
На 3-й день досліджують отримані чисті культури. Для диференціювання використовують коаглазний тест (позитивний для 95% ізолятів), визначають здатність ферментувати маніт, досліджують
здатність синтезувати термостабільну ДНК-азу, аглютинувати частинки латексу. Останній тест дозволяє виявляти білок А і згортаючий (коагулазний)
фактор, або обидва продукти. Для фаготипування використовують стандартний набір із 22 бактеріофагів для проведення епідеміологічного маркування з метою виявлення джерела інфекції. Робиться дослідження для отримання антибіотикограми з обов'язковим включенням у тест метициліну.
Чутливість стафілококів до антибіотиків визначають методом дифузії в агарі за допомогою стандартних дисків або методом серійних розведень.
На 4-й день проводять облік результатів.
169. Санітарна вірусологія, предмет, завдання, значення санітарної вірусології в діяльності лікаря.
Санітарна вірусологія – це наука, яка вивчає віруси навколишнього середовища (в тому числі і патогенні віруси) та процеси, які вони викликають, що може безпосередньо або побічно впливати на здоров’я людини, чи оточуюче середовище.
Завдання санітарної вірусології – розробка неспецифічних профілактичних заходів, спрямованих на обмеження циркуляції в об’єктах довкілля вірусів, патогенних для людини
Предмет санітарної вірусології:
1. вивчення закономірностей циркуляції різноманітних патогенних для людини вірусів в об’єктах довкілля (повітря, грунт, вода), у харчових продуктах тощо
2. розробка методів методів їх індикації в об’єктах довкілля та ефективних заходів щодо їх санації
170. Роль води, грунту, повітря у передачі збудників вірусних інфекцій. Віруси, які найчастіше знаходяться в об’єктах навколишнього середовища.
Роль води:
• джерело розповсюдження кишкових вірусних інфекцій
• патогенні для людини віруси будуть передаватися водним шляхом, якщо колі-індекс буде більше 3 (тобто в 1л води буде більше трьох бактерій групи кишкових паличок)
• віруси зберігаються у воді до 120 діб і більше (чим більша їх концентрація і чим нижча температура, тим більші строки виживання)
• найнебезпечнішими джерелами зараження є стічні води, у яких пік кількості ентеровірусів припадає на літньо-осінній період. Разом з фекаліями людини віруси потрапляють у стічні води.
• епідемічне значення при потраплянні у воду мають віруси: ентеровіруси (поліомієліту, Коксакі, ЕСНО), ентеровіруси типів 68-71, віруси гепатиту А, аденовіруси 40 та 41 типів, вірус ящуру (вище перечисленні віруси найдовше зберігаються), ротавіруси, норовіруси, каліцівіруси, астровіруси, кишкові корона віруси.

Роль грунту:
• зараження підземних джерел водопостачання
• епідемічне значення при потраплянні у грунт мають віруси: ентеровіруси (поліомієліту, Коксакі, ЕСНО 1, 12, 29 серотипів), ентеровіруси типів 68-71.
• віруси зберігаються у грунті від 10-13 тижнів до 6 місяців
Роль повітря:
• джерело респіраторних вірусів, які викликають масові захворювання
• інфікування відбувається через аерозоль в повітрі. У вірусному аерозолі віріони знаходяться всередині краплин, які складаються зі слини, муцину, солі.
• 2 групи вірусів на підставі їх стійкості в аерозолях та на поверхні:
1. Малостійкі в повітрі віруси: респіраторно-синцитіальний, парагрипу, грипу. Передаються повітряним шляхом у вигляді крапельної фази аерозолю.
2. Стійкі в аерозолях і на поверхні віруси: аденовіруси, ЕСНО. Передаються у вигляді пилової фази аерозолю.
171. Методи виявлення в грунті патогенних мікроорганізмів. Дослідження грунту на наявність ентеровірусів.
1. Відбір проб грунту (лопатою, можна використовувати земляні бури Некрасова, Френкеля, земляний щуп Рождественського).
2. Приготування суспензії із даних зразків грунту. Доставка до лабораторії
3. Обробка зразків: десорбція вірусів з поверхні частинок грунту в рідку фазу фосфатним буфером, потім концентрація вірусних частинок за допомогою фільтрації рідкої фази через фільтр або осадження сульфатом амонію.
4. Виділення вірусів у культурі клітин RD , HeLa , HEp -2, KB , L 20 B і RD з метою виявлення характерного цитопатичного ефекту. Далі ідентифікація виділених поліовірусів мікрометодом з використання специфічних імунних сироваток
172. Санітарно-вірусологічне дослідження води. Віруси, бактеріофаги у питних і стічних водах. Методи виявлення.
Дослідження на виявлення фагів кишкових паличок (колі-фагів) проводять у випадках, якщо індекси БГКП (бактерії групи кишкової палички) і ФК (фекальних коліформ) перевищують допустимі нормативи або запідозрюють забруднення води патогенними ентеровірусами. Характеристика коліфагів подібна до ентеровірусів, але вони не є патогенними для людини.
Методи виявлення колі-фагів: 1. Метод агарових шарів (прямий метод) - застосовують придослідженні води джерел водопостачання. Прямий метод дозволяє
отримати результат через 6-24 годин.
1) Спочатку в стерильні чашки Петрі розливають МПА, підсушують, накривають кришками і у перевернутому вигляді залишають на ніч.
2) До проб води додають хлороформ, щоб звільнити їх від бактеріальної мікрофлори. Залишають на 15 хв відстоюватись. Для дослідження беруть воду над хлороформом. Цю воду по 1мл наносять на три чашки Петрі (із сухим МПА з попереднього етапу).
3) У заздалегідь приготовані пробірки з МПА додають суспензії з 18 годинної культури Е.со li (полілізабельний штам), перемішують, а потім виливають на чашки Петрі (поверх проб води). Суміш залишають застигати. Потім інкубують в перевернутому стані.
4) В результаті в трьох чешках Петрі між двома шарами застиглого МПА знаходиться певна кількість коліфагів.
5) Облік результатів: підрахунок БУО (бляшкоутворюючих
одиниць) і перерахунок на 1 ![]() (1л) досліджуваної води. Тобто рахують число коліфагів у 1
(1л) досліджуваної води. Тобто рахують число коліфагів у 1 ![]() (1л) досліджуваної води. Допустимий рівень в очищеній стічній воді,
яку дозволено скидати у водоймище, дорівнює 1000 БУО/ 1
(1л) досліджуваної води. Допустимий рівень в очищеній стічній воді,
яку дозволено скидати у водоймище, дорівнює 1000 БУО/ 1 ![]() води. Допустимий рівень у воді поверхневих водоймищ дорівнює 100 БУО/ 1
води. Допустимий рівень у воді поверхневих водоймищ дорівнює 100 БУО/ 1 ![]() води.
води.
накопиченні їх у рідкому середовищі збагачення при наявності сприятливих умов та наступному виявленні зон лізису E . coli на поживному агарі. Метод має декілька складових: • приготування тест-культури хазяїна (вирощують E . coli на МПБ) • посів об'ємів води, що досліджуються, у середовище
накопичення з тест-культурою хазяїна; При використанні титраційного методу досліджують такі об'єми досліджуваної води: 500, 200, 100, 50 та 20 куб. см, в які додають концентроване
середовище та вирощену попередньо культуру E . Coli , інкубують та визначають бактеріофаги двошаровим агаровим методом.
Дослідження на виявлення вірусів
Дослідження стічної води на наявність патогенних для людинивірусів здійснюють, дотримуючись всіх етапів
санітарно-вірусологічного дослідження: 1. відбір проб води, 2. підготовка проб (обробка)3. концентрація вірусів у пробах4. вірусологічне дослідження.
Місцями відбору проб стічних вод є оглядові колодязі,
відкриті частини колектора, а також очисні споруди до і після
очистки.
1. "захват" (grab ) - відбір проб
води здійснюється одномоментно в певний проміжок часу у стерильний
посуд . Пробі дають відстоятися і знімають верхній шар води для подальшого дослідження.
2. "засідка" чи "ловушка" чи адсорбційний ( trap ) - проби відбираються з попередньою адсорбцією вірусів безпосередньо у воді досліджуваного об'єкту, здійснюється за допомогою марлевих тампонів за Moore та пакетиків, що заповнені адсорбуючим матеріалом (з іонообмінними смолами, макропористим склом, активованим вугіллям, бентонітом тощо). О бробляють за методом Ріордана .
Концентрація вірусу. До проб додають Ентеросгель, розливають в центрифужні пробірки, центрифугують. До отриманого осаду, що являє собою осаджений комплекс "вірус-ГГМКК" ( ГГМКК - гідрогель метилкремнієвої кислоти ) , у кожну пробірку додають трис-буфер або фосфатний буфер для елюції (відділення) вірусу з часточок ГГМКК, легко струшують , центрифугують. Відбирають у стерильні пробірки надосад (елюат), що є концентратом вірусів і використовують для подальшого дослідження . Щоб видалити з вірусних концентратів супровідну мікрофлору (деконтамінувати), матеріал обробляють етиловим ефіром,
хлороформом або антибіотиками (пеніцилін, стрептоміцин)
Питну воду відбирають в стерильний посуд без застосування гумових шлангів. Перед відбором проб кран кінцевої ділянки
периферійної водопостачальної мережі тричі фламбують запаленим
спиртовим факелом і спускають воду впродовж 10-15 хв. при повністю
відкритому крані. Об'єм однієї проби - 10 л. Для нейтралізації залишків хлору в посуд для відбору проб перед стерилізацією додають гіпосульфіт натрію з розрахунку 20 мг на 1 л води! Далі здійснюють концентрацію вірусу та деконтамінацію матеріалу аналогічно до проб стічних вод.Дослідження проб води на наявність ротавірусів :1. ІФА 2. РНГА 3. ІХАstyle='margin-top:0cm;margin-right:0cm; ;'>4. електронна мікроскопія – золотий стандарт. Морфологія - колесо дитячої машинки, розміри 70-75 нм.5. полімеразна ланцюгова реакція зі зворотною транскрипцією.Дослідження проб на наявні сть а деновірусів 40-41 типів:1. метод електронної мікроскопії2. РНГА із специфічним рідким діагностикумом "Аденотест"3. ПЛР4. ІХА.5. Виділення та ідентифікацію аденовірусів з проб води
здійснюють у культурі клітин.Дослідження проб на наявність ентеровірусів : Виділення вірусів у культурі клітин RD, HeLa, HEp-2, KB , L20B і RD з метою виявлення характерного цитопатичного ефекту. Далі і дентифікація виділених поліовірусів мікрометодом з використання специфічних імунних сироваток

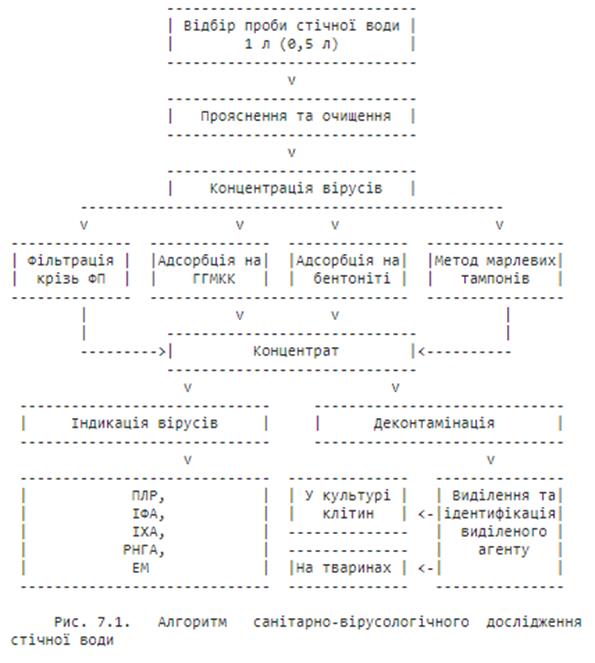
173. Роль повітряного середовища у поширенні збудників респіраторних вірусних інфекцій. Методи відбору проб повітря та індикації респіраторних вірусів.
Роль повітряного середовища – див. питання 170.
Фільтраційний метод – здійснюють за допомогою спеціальних приладів: мофицікованого бактеріоутримувача Речменського, ПОВ-1, ПАБ-1. Принцип заключається у пропусканні певного об’єму повітря через уловлювальну рідину в приладі чи фільтр. В якості уловлювальних рідин використовують цукровий бульйон або гідролізат лактальбуміну. Улювлювальну рідину використовують для виділення та подальшої концентрації (додають 30% розчин поліетиленгліколю) або використовують фільтри №4.
Для виділення та вивчення осаду застосовують центрифугування. Після нього видаляють верхній шар рідини та аналізують вірусвмісний нижній шар.
ПРАКТИЧНІ ПИТАННЯ
1. Проводити мікроскопію препарату з використанням імерсійного об’єктиву, зробити висновок про морфологічні властивості досліджуваних мікроорганізмів.
Суть: Готуємо препарат-мазок на предметному склі із матеріалу або чистих культур мікроорганізмів і досліджуємо у мікроскопі з метою виявлення збудників захворювань чи дослідження їх морфологічних і тинкторіальних властивостей.
Для фарбування використовують анілінові барвники - це похідні аніліну, які використовують для фарбування мікроорганізмів з метою збільшення їх контрастності та подальшої мікроскопії.
При мікроскопії використовується імерсійна система, яка складається з імерсійного об'єктиву (х 90) та імерсійного масла, яке забезпечує концентрацію променів, що проходять через мікроскопічний об'єкт в об'єктив і, таким чином, забезпечує кращі умови для дослідження мікроорганізмів.
Методика виготовлення бактеріального препарату-мазку
1. Приготування суспензії бактерій (беремо бактеріологічну петлю, прокалюємо в пальнику, на предметне скло наносимо бактеріальною петлею краплинку фізрозчину, потім вносимо бактеріальною петлею культуру бактеріальних клітин з пробірки чи чашки Петрі і розтираємо по кругу)
2. Висушування суспензії бактерій (над вогнем) та одержання мазку.
3. Фіксація мазку (проводимо предметним склом через вогонь 3 рази). Мета фіксації: вбити мікроби, закріпиш їх на склі і забезпечити краще їх фарбування.
4. Фарбування мазку (фарбують бактерії різними методами, але в основному методом Грама)
5. Промивання (дистильованою водою змиваємо залишки барвника)
6. Висушування препарату-мазку (легенько промокуємо фільтрувальним папером і даємо підсохнути остаточно на повітрі).
На готовий препарат наносимо краплину імерсійного масла і ставимо на предметний столик мікроскопу, спочатку шукаємо поле зору під звичайним об'єктивом, а потім під імерсійним, що дає збільшення в 90 разів, опускаємо об'єктив до моменту, коли він доторкнеться до краплинки імерсійного масла! Регулюємо мікрогвинтом!
Висновок: якщо в полі зору круглі бактерії, то за морфологією - коки (чи кокоподібні), якщо палички – бацили (чи паличкоподібні), якщо спіралеподібні, то звивисті. Якщо забарвлення фіолетове чи синє — грампозитивиі, якщо червоне чи рожеве — грамнегативні.
2. Приготувати бактеріальний препарат, зафарбувати за методом Грама, здійснити мікроскопію з використанням імерсійного об’єктиву, зробити висновок про чистоту досліджуваної культури мікроорганізмів. Описати культуральні властивості колоній мікроорганізмів, які виросли на МПА. Обгрунтувати наступний хід досліджень.
Методика виготовлення бактеріального препарату-мазку
7. Приготування суспензії бактерій на предметному склі.
8. Висушування суспензії бактерій та одержання мазку.
9. Фіксація мазку. Мета фіксації: вбити мікроби, закріпити їх на склі і забезпечити краще їх фарбування.
10. Фарбування мазку.
11. Промивання.
12. Висушування препарату-мазку.
Методика фарбування за Грамом.
1. На фіксований жаром мазок кладуть смужку фільтруючого паперу, на який наносять розчин генціанвіолету на 1-2 хв., після чого розчин зливають, не змиваючи його водою.
2. Наносять на мазок розчин Люголя до сильного потемніння препарату на 1-2 хв.
3. Зливають розчин Люголя, не змиваючи його водою, і знебарвлюють мазок 96% спиртом протягом 15-20 (30-60) сек. (до відходження сіро-фіолетових струмочків фарби)
4. Препарат ретельно промивають водою.
5. Наносять на мазок розчин фуксину Пфейфера на 1-2 хв.
6. Мазок промивають водою, висушують фільтрувальним папірцем, наносять краплю імерсійної олії, мікроскопують з імерсійним об’єктивом.
Результати: грам позитивні мікроорганізми – темно-фіолетові, а грам негативні – рожеві.
Чиста культура - це популяція мікроорганізмів одного виду, яка вирощена на стерильному поживному середовищі. Чистоту досліджуваної культури ми визначаємо при розгляді під мікроскопом. Якщо культура чиста, то спостерігатимемо бактерії одної морфології і одного забарвлення
МПА – м'ясо-пептонний агар, одне з універсальних (простих) середовищ. Середовизще щільне, бо конц. агару 2%. На ньому ростуть тільки аеробні мікроорганізми
Культуральні властивості колоній, що виросли на МПА
1. Профіль: плоский, плоско-припіднятий, злегка опуклий, горбистий, опукло-порізаний, з вдавленим центром, з опуклим центром, куполоподібний.
2.Форма: кругла, розетко подібна, зірчаста, листковидна, тощо.
3. Контур краю: рівний, зубчастий, хвилястий, фестончатий, війчастий, бахромчастий, нитчастий, гіллястий.
4. Консистенція: суха, волога, слизиста.
5. Колір: білий, жовтий, червоний; безбарвні. Відзначають, чи виділяється пігмент у середовище.
6. Прозорість: прозорі, напівпрозорі, непрозорі.
7. Поверхня: гладка, шорстка, зморшкувата, горбиста; блискуча, матова.
8. Структура: однорідна, дрібнозерниста, грубозерниста, волокниста.
9. Розмір: великі (діаметр більш як 4-5 мм), середні (2-4 м), дрібні (1-2 мм).
Якщо діаметр становить менш 1 мм, то такі колонії називають точковими.
Після виділення чистої культури бактерій приступають до ідентифікації (визначення виду мікроорганізму). З метою ідентифікації чистої культури бактерій (визначення виду мікроорганізмів) необхідно:
1. Вивчити морфологічні і тинкторіальні властивості (фарбування за Грамом або іншим методом).
2. Визначити активну рухливість (методи «роздавленої» або «висячої» краплі).
3. Вивчити культуральні властивості (тип колоній, характер росту культури в рідких і на твердих поживних середовищах).
4. Вивчити ферментативні властивості (посів на диференціально-діагностичні середовища).
5. Визначити антигенні властивості (здійснити серологічні реакції).
6. Визначити чутливість культури до специфічного фагу.
7. Визначити патогенність (зараження лабораторних тварин).
8. Визначити інші властивості (за необхідністю).
3. Описати властивості колоній мікроорганізмів, які виросли на середовищі Ендо. Знайти колонії, які характерні для E.coli. Пояснити сутьвикористання диференціально-діагностичних середовищ з вуглеводами.
Диференціально-діагностичні середовища — це середовища, які дозволяють визначити певні біохімічні властивості мікроорганізмів і проводити їх диференціацію. Вони поділяються па середовища для визначення протеолітичних, пептолітичних, цукролітичних, гемолітичних, редукуючих властивостей бактерій.
Середовище Ендо використовується для виявлння ферментації вуглеводів.Це середовище дозволяє виявити розкладання лактози бактеріями. Воно дозволяє проводити первину диференціацію бактерій кишкового тракту, що надзвичайно важливо для швидкого виділення чистих культур з їх наступною ідентифікацією.
Склад середовища Ендо: Сухий живильний агар Субстрат — 1 % лактоза Індикатор — основний фуксин знебарвлений розчином сульфіту натрія.
Колонії, що характерні для E . coli :
- колонії забарвлюються у малиново-червоний колір з металевим блиском.,
- колонії мають дископодібну форму, злегка опуклі з рівними краями.
- Ферментують лактозу.(лактозопозитивні)
Колонії лактозо негативних мікробів сальмонели, пшгели на цьому середовищі безбарвні.
Під час доторкання до колонії петлею можна визначити її консистенцію: пастоподібна, в’язка або слизова, суха, крихка тощо.
![]()

Характеризувати колонії можна за різними ознаками:
- За величиною (діаметром) їх поділяють на великі (4–6 мм і більше), середні (2–4 мм), дрібні (1–2 мм), карликові або точкові (менше 1 мм).
- Форма колоній може бути найрізноманітнішою: правильно кругла, неправильна (амебоподібна), ризоїдна.
- Вони бувають прозорими, що пропускають світло, і мутними.
- За рельєфом і контуром форми у вертикальному розрізі колонії поділяють на плоскі, опуклі, куполоподібні, краплеподібні, конусоподібні, плоскоопуклі, плоскі, що стеляться по поверхні середовища, із вдавленим центром, з припіднятою у вигляді соска серединою.
- Поверхня колоній може бути матовою або блискучою, з глянцем, сухою або вологою, гладенькою або шорсткою. Гладенькі колонії позначають як S-форми (smooth – гладенький), а шорсткі – R-форми (rough – шорсткий, нерівний).
- Форма шорстких поверхонь також може бути різноманітною: зморшкуватою, бородавчастою, шагреневою, мати радіальну посмугованість тощо.
- Переважна більшість мікроорганізмів утворює безбарвні колонії або мутно-молочного кольору. Однак деякі з них формують кольорові колонії. Їх колір визначається пігментом, який синтезують бактерії: білі, кремові, жовті, золотисті, сині, червоні тощо.
- Під час доторкання до колонії петлею можна визначити її консистенцію: пастоподібна, в’язка або слизова, суха, крихка тощо.
4. Обгрунтувати суть вакцинопрофілактики. Підібрати 2-3 живі вакцини, пояснити принципи їх виготовлення і використання.
Вакцинація — введення антигенного матеріалу з метою породити імунітет до інфекційної хвороби, який запобігає зараженню або ослабляє його негативні наслідки.
Виділяють 4 покоління вакцин:
- живі, але ослаблені штами мікроорганізмів або вірусів;
- вакцини з антигенних компонентів мікроорганізмів;
- генноінженерні (рекомбінантні) вакцини;
- синтетичні кон’юговані вакцини.
Живі вакцини належать до першого покоління і являють собою препарати, що складаються з живих вакцинних штамів мікроорганізмів, вирощених на різних поживних субстратах або чутливих біологічних моделях.
Розрізняють живі дивергентні та атенуйовані вакцини.
• Дивергентними називають вакцини, отримані в результаті добору мікроорганізмів з близькими антигенними властивостями. Прикладом таких вакцин є вакцина проти натуральної віспи Е. Дженнера.
• Атенуація – штучне зниження вірулентності. Одним із способів є культивування мікроорганізмів на нетипових для збудників поживних середовищах. Мікроорганізм може знизити вірулентність після тривалої дії на нього температурних факторів.
До переваг живих вакцин можно віднести їх природний шлях введення. Для таких вакцин характерний тривалий напружений імунітет, менша, порівняно з іншими вакцинами, кількість введень препарату та формування загального і місцевого імунітету.
Прикладом живих вакцин є вакцини проти:
• кору;
• поліомієліту;
• грипу;
• туберкульозу (БЦЖ);
• сказу;
• висипного тифу;
• сибірки;
• епідемічного паротиту.
5. Обгрунтуйте суть вакцинопрофілактики. Підібрати 2-3 убиті вакцини, пояснити принципи їх виготовлення і використання.
Вакцинація – один із методів штучної активної імунізації, що передбачає введення вакцинного антигену – ослабленого чи вбитого патогену, або штучно синтезованого білоку, який ідентичний білку патогена. Суть вакцинації полягає у індукції імунної відповіді та формуванні імунної пам‘яті, що забеспечує активну і пасивну стійкість до повторного потрапляння інфекційного збудника. Ціль – формування високоспецифічного тимчасового чи постійного імунітету.
Убиті вакцини - вакцини першого покоління, які одержали шляхом інактивації мікроорганізмів.
Одержання: проводять відбір вірулентних штамів бактерій чи вірусів,які мають повний набір необхідних антигенів та інактивують їх. Для інактивації використовують фізичні (нагрівання, висушування, ультрафіолетове випромінювання, іонізуюче випромінювання) і хімічні методи(обробка формаліном,ацетоном,спиртом).
Переваги:
6. Можливість добору високоантигеннихштамівмікроорганізмів.
7. Зручнедозування, можнадовгий час зберігати.
8. Відсутністьвпливу на генетичнийапарат.
9. Неможливареверсіявірулентності.
10. Практично відсутняможливістьконтамінації.
Недоліки:
5. Слабший(порівняно з живими вакцинами) імунітет.
6. Парентеральневведення.
7. Відсутністьмісцевогоімунітету.
8. Значнакількістьбаластнихречовин,якіможуть стати причиною алергічнихреакцій.
Вакцина проти гепатиту А: культивування штаму HM 175 відбувається у культурах людських фібробластів. Потім здійснюються виділення вірусу, інактивація за допомогою формальдегіду та додавання гідроксиду алюмінію як ад'юванта.
Вакцина Солка проти поліомієліну: містить вірус поліомієліту, убитий формаліном. А також антибіотики - неоміцин, стрептоиіцин та поліміцин. Проте може бути як три-, так і моновалентною. Має підвищену імуногенність для підшкірного введення.
6. Пояснити суть антитоксичного імунітету. Підібрати препарати для створення активного антитоксичного імунітету.
Імунітет антитоксичний - несприйнятливість організму до інфекційних захворювань, збудники яких продукують екзотоксини. Імунітет антитоксичний досягається активною імунізацією, введенням в організм анатоксину, що викликає синтез антитоксинів, антитоксичних сироваток чи пасивною імунізацією.
Антитоксичний імунітет направлений на нейтралізацію мікробних отрут. В найбільш чистому вигляді антитоксичний імунітет проявляється при токсичних інфекціях (дифтерія, правець, ботулізм, газова гангрена). В механізмі антитоксичного імунітету мають значення не лише наявний титр антитоксинів, але й здатність організму до їх вироблення.
Анатоксини - препарати, які отримують із бактеріальних токсинів при дії на них формаліну (0,3 - 0,5%) протягом 3-4 тижнів при температурі 39 - 40°. Після такої обробки токсин втрачає отруйні властивості, але зберігає антигенні (імуногенні - ті, що викликають утворення антитіл). При імунізації цими препаратами в організмі виникають антитіла (антитоксини), які здатні нейтралізувати дію відповідних токсинів. Промисловість випускає:
• правцевий
• дифтерійний
• адсорбований дифтерійно-правцевий
• асоційований коклюшно-дифтерійно-правцевий
• ботуліновий
• стафілококовий
• гангренозний анатоксини
7.Пояснити суть антитоксичного імунітету. Підібрати препарати для створення пасивного антитоксичного імунітету.
АНТИТОКСИНИ — специфічні антитіла, що утворюються в організмі людини і тварини під впливом токсинів (анатоксинів) мікроорганізмів, отрут рослин і тварин і мають здатність нейтралізувати їх отруйні властивості.
Антитоксини являють собою гаммаглобуліни, здатні специфічно взаємодіяти з токсинами. Кожен антитоксин знешкоджує лише той токсин, під впливом якого утворився.
В організмі у природних умовах антоксини утворюються в результаті перенесеної токсинемічної інфекції чи носійства токсигенних мікроорганізмів, виявляються в сироватці крові і можуть забезпечувати несприйнятливість до токсинемічних інфекцій.
Антитоксичний імунітет можна створити і штучно — активною імунізацією анатоксином або введенням антитоксичної сироватки (пасивний імунітет). Антитоксичні сироватки отримують у результаті імунізації коней і великої рогатої худоби анатоксинами у зростаючих дозах, а потім і відповідними токсинами. У практичній медицині антитоксини застосовують у разі профілактики і лікування дифтерії, правця, ботулізму, стафілококового сепсису, для нейтралізації отрути змій, павуків і отрути рослинного походження. Для досягнення лікувальної дії важливим є своєчасне введення антитоксину, здатного знешкоджувати токсин, що циркулює в крові.
Введення людям антитоксичних сироваток може супроводжуватися ускладненнями, що проявляються анафілактичним шоком, сироватковою хворобою.
8. Підібрати препарати, які використовують для специфічної профілактики і терапії дифтерії, пояснити аспекти їх використання
Дифтрія - гостре інфекційне захворювання, що викликається токсигенними коринебактеріями дифтерії, передається повітряно-краллиним шляхом; характеризується місцевим фібринозним запаленням переважно слизових оболонок рото- і носоглотки, а також явищами загальної інтоксикації, ураженням серцево-судинної, нервової і видільної системи.
Токсигенність пов'язана з продукцією екзотоксину. Перелік профілактичних і лікувальних засобів.
АД —м-анатоксин (анатоксин дифтерійний очищений, адсорбований зі зменшеним вмістом антигену, рідкий)
АДП-анатоксин (анатоксин дифтерійно-правцевий очищений,адсорбований рідкий)
АДП-м-анатоксин (анатоксин дифтерійно-правцевий очищений, адсорбований із
зменшеним вмістом антигенів, рідкий)
АКДП-адсорбована кашлюково-дифтерійно-правцева вакцина.
Д.Т. Кок (адсорбована вакцина для профілактики дифтерії, кашлюку та правця)
Тетракок (комбінована вакцина для профілактики дифтерії кашлюку, правця і
поліомієліту).
Сироватка протидифтерійна, коняча, очищена, концентрована, рідка.
9. Пояснити
суть імуноферментного методу досліджень. Здійснити облік ІФА, поставленого з
метою серологічної діагностики ВІЛ інфекції.
Імуноферментний
аналіз (ІФА) або,
точніше, ферментний імуносорбентний аналіз — імунологічний
метод для визначення наявності певних антигенів, шляхом
реакції антиген-антитіло. Широко використовується в науково-дослідній
роботі та клінічній лабораторній діагностиці. ( Індикація ВІЛ, чи його компонентів в матеріалі від хворих).
Якщо антиген (молекула-мішень) являє собою білок, то його очищений препарат
звичайно використають для одержання антитіл, за допомогою яких потім і
виявляють дану мішень.
Існує цілий ряд підходів, що дозволяють визначити, чи відбулося
зв'язування антитіла з антигеном-мішенню. Один з них — це
ферментний іммуносорбентний аналіз (ELISA), що часто використовується для
діагностики різноманітних антигенів.

Схема проведення аналізу
1. Підготовка підкладки для фіксації досліджуваного зразка;
2. Зразок, у якому хочуть виявити специфічну молекулу або мікроорганізм, фіксують на твердій підкладці, наприклад на пластиковій мікротитрувальній плашці, що зазвичай має 96 лунок;
3. До фіксованого зразка додають антитіло, специфічне до маркерної молекули (первинне антитіло), потім промивають лунку, щоб видалити молекули первинного антитіла, які не зв'язалися;
4. Додають вторинне антитіло, що специфічно зв'язується з первинним і не взаємодіє з маркерною молекулою. До цього антитіла приєднаний фермент (наприклад, лужна фосфатаза, пероксидаза або уреаза), що може каталізувати перетворення незабарвленого субстрату в забарвлений продукт. Промивають лунку, щоб видалити молекули, які не зв'язалися;
5. Додають незабарвлений субстрат, що впізнається та утилізується ферментом;
6. Проводять якісне або кількісне визначення пофарбованого продукту, за допомогою оцінки оптичної щільності.

10. Пояснити суть серологічної ідентифікації мікроорганізмів. Підібрати препарати, які використовують з цією метою. Принципи їх одержання.
Серологічна ідентифікація - це визначення (ідентифікація) невідомого антигену за допомогою відомих антитіл з використанням серологічних реакцій
Аглютинація являє собою процес склеювання корпускулярних антигенів (бактерії, еритроцити) при дії на них специфічних антитіл у присутності електроліту з утворенням аглютинату.
Аглютинація - це спосіб виявлення та кількісного визначення Аг або Ат, заснований на їх здатності до формування видимих конгломератів
Реакція аглютинації та склі
Матеріали:
• Культура бактерій
• Адсорбована імунна діагностична сироватка для РА на склі
• 0,5% розчин ИаСІ
• Предметне скло
• Бак. петля
•
Хід
роботи
Облік результатів.
Позитивна реакція - утворення аглютинату.
Провести ідентифікацію культури грибів роду Candida, що забарвлені імунною сироваткою, міченою флуорохромом, в препараті за допомогою імунофлуоресцснтного методу (демонстраційна робота). Зробити висновок.
ПРИ постановці прямої :ІФА досліджуваний матеріал (культури грибів роду Candida) бактеріологічною петлею наносять на знежирене предметне скло, готують тонкий мазок, висушують його на повітрі, фіксують. На зафіксований препарат наносіть 1-2 крали флуоресціюючої сироватки і фарбують Його у вологій камері 20-30 хв. при температурі 25 С. Після інкубації препарат промивають 2-4 рази забуференим ізотонічним розчином, впродовж 10-15 хв. прополіскують дистильованою водою, висушують, наносять краплю нефлуоресціюючої олії і розглядають на люмінесцентному мікроскопі за допомогою імерсійного об'єктиву. При ньому гриби роду Candida дають яскраве світіння на темному фоні.
. Розгорнута реакція аглютинації, поставлена і метою серологічної ідентифікації культури бактерій
Матеріали:
• Культура бактерій (суспензія)
• Імунна діаі поетична сиронаїка а робочому ріхзаедемиі (Г50). ткгр • 1:3200
• 0,5% розчин NaCI
• Пробірки, піпетки
•
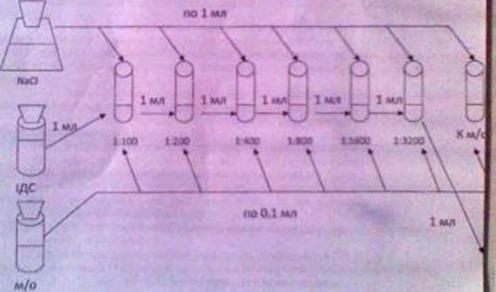
• +-Н-+ - повна аглютинація, рідина прозора, а на дні значна кількість білого осаду;
• +++ - рідина не зовсім прозора, осад менший;
• ++ - рідина непрозора, осад ще менший;
• + - рідина мутна, дуже незначний осад;
• - - рідина рівномірно мутна, як в контролі антигену; осад відсутній. Результат в цьому випадку вважають негативним.
Реакція імунофлуоресценції (РІФ) заснована на властивості флуоресціюючих антитіл специфічно з'єднуватись з гомологічним антигеном і викликати їх світіння в фіолетовій і ультрафіолетовій частині спектру люмінесцентного мікроскопу. РІФ специфічна, високочутлива, використовується в основному для ідентифікації антигену і може бути здійснена в кількох варіантах.
1. Пряма РІФ — заснована на використанні імунофлуоресціюючих сироваток проти кожного досліджуваного антигену.
2. Непряма РІФ — заснована на використанні двох різних сироваток. Спочатку на першому етапі вживають немічені антитіла проти досліджуваного антигену, а на другому етапі реакції утворений комплекс антиген-антитіло обробляють флуоресціюючою сироваткою, що містить антитіла проти гамма-глобулінів того виду тварин, на яких була одержана специфічна немічена сироватка.
11. Суть серологічної діагностики інфекційних захворювань. Підібрати препарати, які використовуються з цією метою, їх одержання.
Серологічні реакції - це реакції між антигенами та антитілами in vitro.
Всі серологічні реакції використовуються з двоякою метою:
1) для виявлення антитіл у сироватці хворого з допомогою стандартних антигенів-діагностикумів - для серологічної діагностики інфекційної хвороби;
2) для визначення невідомих антигенів (бактерій і грибів, вірусів) за відомими стандартними сироватками-антитілами - для серологічної ідентифікації збудників. При цьому невідомий компонент визначають за відомим.
Для серологічної діагностики беруть стандартні антигени - діагностикуми: суспензії інактивованих, рідше живих, бактерій, вірусів або їх антигенів у ізотонічному розчині. Для серологічної ідентифікації застосовують стандартні імунні сироватки. Їх одержують шляхом гіперімунізації тварин відповідними бактерійними чи вірусними антигенами, в результаті якої в крові проти них з'являється значна кількість антитіл. Одержавши сироватку крові імунізованої тварини і очистивши від баластних речовин, її використовують як імунну сироватку. При одержанні такої сироватки визначають її титр - найбільше розведення, в якому ще проявляється реакція з відповідним антигеном. Набори із різноманітних діагностикумів та імунних діагностичних сироваток є в кожній бактеріологічній лабораторії.
12. Пояснити суть вірусологічної діагностики грипу. Здійснити облік реакції гемаглютинації (РГА), поставленої з метою виявлення вірусу. Зробити висновок про наявність і титр вірусу.
Biрусологічний метод діагностики.
Матерiалом для дослідження є змиви з носоглотки, виділення з носа, які беруть сухими або вологими стерильними ватними тампонами в перші дні захворювання, харкотиння. Віруси можна також знайти в крові, спинномозковій рідині. Носоглоткові змиви беруть натщесерце. Хворий повинен тричі прополоскати горло стерильним ізотонічним розчином хлориду натрію (10-15 мл), який збирають у стерильну банку з широким горлом.
Після цього шматочком стерильної вати або ватним тампоном протирають задню стінку глотки, носові ходи, потім вату занурюють у банку із змивом. Після забору тампоном його занурюють у пробірку з ізотонічним розчином, до якого добавлено 5 % інактивованої сироватки тварин. У лабораторії тампони полощуть у рідині, віджимають біля стінки пробірки і видаляють. Змив витримують у холодильнику для відстоювання, потім відбирають середню частину рідини в стерильні пробірки.
До матеріалу додають антибіотики пеніцилін (200-1000 ОД/мл), стрептоміцин (200- 500 мкг/мл), ністатин (100-1000 ОД/мл) для знищення супутньої мікрофлори, витримують 30 хв при кімнатній температурі і використовують для виділення вірусів, попередньо перевіривши його на стерильність.
Найчутливішим методом виділення вірусів є зараження 10-11-денних курячих ембріонів. Матеріал в об'ємі 0,1-0,2мл вводять в амніотичну або алантоїсну порожнини. Заражають, як правило, 3-5 ембріонів. Ембріони інкубують при оптимальній температурі 33-34 °С протягом 72 год. 3 метою збільшення кількості віріонів у досліджуваному матеріалі його попередньо концентрують. Для цього використовують методи адсорбції вірусів на курячих еритроцитах, обробку 0,2% розчином трипсину з метою підсилення інфекційних властивостей вірусів або осаджують їх за спеціальними методиками.
Після інкубації курячі ембріони охолоджують при температурі 4 °С протягом 2-4 год, потім відсмоктують стерильними піпетками або шприцем алантоїсну чи амніотичну рідину.
У ній за допомогою РГА визначають наявність інфекційного вірусу.
Для цього змішують рівні об'єми (0,2 мл) вірусмісткого матеріалу і 1 % зависі еритроцитів курей.
Про позитивну реакцію (наявність вірусу в матеріалі) свідчить осідання еритроцитів у вигляді парасольки.
За умови наявності в матеріалі вірусу, який має гемаглютинуючі властивості, його титрують за допомогою розгорнутої РГА, визначаючи титр гемаглютинуючої активності (див табл. нижче). За допомогою цієї реакції визначають титр гемаглютинуючого вірусу - найбільше розведення матеріалу, яке ще дає реакцію гемаглютинації. Цю кількість вірусу приймають за одну гемаглютинуючу одиницю (ГАО).
Також для виділення вірусу можна використовувати культури клітин – ембріону людини, нирок мавп, MDCK - перещеплювані лінії клітин нирок собак. У них проявляється ЦПД – цитопатична дія вірусів, яка завершується дегенерацією клітин.

13. Пояснити суть вірусологічної діагностики грипу. Здійснити облік реакції гальмування гемаглютинації (РГГА), поставленої з метою серологічної ідентифікації виділеного вірусу. Зробити висновок про тип вірусу.

![]()
Схема постановки реакції гальмування
гемаглютинації (РГГА) з метою серологічної ідентифікації вірусів грипу
Суть полягає в тому що антитіла блокують активні центри вірусу грипу і таким чином перешкоджають гемаглютинації. Реакція вважається позитивною при відсутності аглютинації еритроцитів. В нашому випадку ідентифіковано вірус грипу типу А, оскільки реакція позитивна з сироваткою грипозною А.
14. Здійснити серологічну діагностику грипу. Провести облік реакції гальмування гемаглютинації (РГГА), поставленої з парними сироватками хворого. Зробити обґрунтований висновок.
РГГА є трикомпонентною реакцією. Базується на феномені гемаглютинації за допомогою вірусів, що мають на поверхні білок гемаглютинін. Віруси адсорбуються на поверхні еритроцитів і з’єднують сусідні клітини. Такі еритроцити осідають на дно пробірки у вигляді перевернутої парасольки. Для ідентифікації застосовують РГГА, механізм полягає в дії противірусних антитіл – антигемаглютинінів, що блокують активні центри вірусних гемаглютинінів і перешкоджають склеюванню еритроцитів.
Парні сироватки:
1. Антитіла виявляють у парних сироватках, першу беруть на початку хвороби, другу - через 2 тижні.
2. Сироватки позбавляють вірусних інгібіторів.
3. Реакція вважається позитивною, якщо титр антитіл у 2 сироватці збільшився в 4 і більше рази.
Проводимо облік РГГА, що поставлена з метою серологічної діагностики грипу.
Необхідні складові:
1. Сироватка хворого на початку хвороби
2. Сироватка хворого через 2 тижні
3. Контролі:
• 1 сироватка – осаджені еритроцити
• 2- сироватка – осаджені еритроцити
• Контроль вірусу (парасолька)
• Еритроцити (осаджені)
Компоненти:
1. Еритроцити барана;
2. Відомий антиген;
3. Невідомі антитіла в сироватці хворого.
Розводимо 1 сироватку в титрі від 1/10 до 1/160. Позитивна РГГА реєструється в титрі,наприклад, 1/10 (осаджені неаглютиновані еритроцити, тому що шукаємо АТ, парасолька там, де не вистачає АТ і вірус аглютинує еритроцити); через 2 тижні розводимо 2 сироватку; позитивна реакція реєструється в титрі (1/80 – осаджені неаглютиновані еритроцити). Відмічається зростання титру антитіл (в 8 разів (80:10) (мінімум в 4 рази повинно бути). Пацієнт хворів на вірус грипу типу…
15. Пояснити суть вірусологічної діагностики поліомієліту. Встановити наявність вірусу у клітинних культурах, інфікованих матеріалом від хворого, за цитопатичною дією (ЦПД) і феномен бляшкоутворення. Зробити висновок. (с. 327)
Суть:
ЦПД – видимі під мікроскопом морфологічні зміни моношару клітин, що виникають в результаті внутрішньоклітинної репродукції вірусів.
• Ступінь вираження визначається видом вірусів, їх
інфікуючою дозою, фізіологічними особливостями клітин тощо. Для зараження
найчастіше використовують дози вірусів, які дорівнюють 1000 – 10000 ![]() (
(![]() – така цитопатична доза вірусів, яка викликає дегенеративні зміни в 50
% пробірок, що містять заражені культури клітиин)
– така цитопатична доза вірусів, яка викликає дегенеративні зміни в 50
% пробірок, що містять заражені культури клітиин)
Бляшки – обмежені ділянки зруйнованого вірусами моношару клітин під агаровим чи бентонітовим покриттям. Один віріон утворює потомство у вигляді однієї бляшки.
• Адсорбуючись на поверхні клітин. Бентоніт надає моношару клітин молочного кольору. внаслідок такого покриття репродукція вірусів обмежується тільки первинно інфікованими клітинами, а ЦПД проявляється формуванням вогнищ клітинної дегенерації у вигляді бляшок.
Особливості прояву цитопатичної дії – діагностика захворювання:
• Вірусам поліомієліту притаманна повна дегенерація клітинного моношару
• При повній дегенерацій клітинного моношару спостерігаються зміни в переважній більшості клітин. Вони гинуть відокремлюючись від скла. Окремі клітини, що залишаються живими, змінюють свою морфологію, в них помітний пікноз ядра і цитоплазми.
16. Пояснити суть вірусологічної діагностики поліомієліту. Здійснити облік реакції вірус нейтралізації (РН), поставленої з метою серологічної ідентифікації вірусу, виділеного від хворого. Зробити висновок про вид вірусу.
Кольорову реакцію раніше часто ставили при серологічній діагностиці поліомієліту.
ПРИНЦИП: Базується на здатності вірусу пригнічувати обмінні процеси в інфікованих культурах клітин в результаті чого зберігається вихідний колір середовища (малиновий). При постановці реакції нейтралізації антитіла сироватки крові хворих нейтралізують вірус і метаболізм клітин продовжується. Це призводить до нагромадження кислих продуктів у системі, які змінюють РН середовища і воно набуває жовтого кольору.
РЕЗУЛЬТАТИ: Результати реакції враховують візуально на 5-7 добу шляхом порівняння кольору середовища в дослідних і контрольних пробірках. Титром сироватки вважають її найбільше розведення, при якому відбулась нейтралізація вірусу (остання пробірка з культурою клітин, де середовище жовтого кольору).
Діагностичне значення має наростання титру антитіл у другій сироватці не менше, ніж у 4 рази в порівнянні з першою сироваткою.

17. Пояснити суть вірусоскопічної діагностики вірусних захворювань. Здійснити мікроскопію препарату, виготовленого з мозкової тканини, для виявлення тілець Бабеша-Негрі.
Досить часто як прояв цитопатичної дії віруси утворюють внутрішньоклітинні включення. Вони можуть локалізуватись як внутрішньоядерно, так і в цитоплазмі клітин. Їх утворення, форма, величина, наявність у них вірусних нуклеїнових кислот є важливим моментом при проведенні діагностики захворювань.
Такі включення утворюють віруси сказу (тільця Бабеша-Негрі), натуральної віспи (тільця Гварнієрі), простого герпесу (тільця Ліпшютца), аденовіруси, віруси грипу та інші.
Включення виявляють при світловій мікроскопії, фарбуючи препарати за допомогою методу Романовського-Гімзи.
З цією метою культури клітин спочатку вирощують на спеціальних скляних пластинках або пластинках із прозорої слюди. Пізніше, після одержання моношару клітин, їх заражують досліджуваним матеріалом, що містить віруси, і через деякий час забарвлюють отримані культури.
Часто для виявлення включень використовують метод імунофлуоресценції .При цьому препарати обробляють специфічними противірусними сироватками, кон’югованими з флуорохромами.
В ультрафіолетових променях люмінесцентного мікроскопа включення світяться характерним кольором. Можна довести наявність включень у матеріалі (біоптати) за допомогою електронної мікроскопії, яка дозволяє дослідити тонку структуру цих утворень, виявити окремі віріони.
Виявлення тілець Бабеша-Негрі є швидким методом діагностики сказу.
З мозку загиблої людини чи тварини стерильними ножицями нарізають у поперечному напрямку шматочки товщиною 3-4 мм з довгастого мозку, амонового рогу і мозочка. Предметне скло притискають до поверхні зрізу щоб отримати відбиток тканини.
В препаратах, забарвлених за Муромцевим або Селлером, тільця мають різну величину (4-10 мм) округлої або овальної форми пурпурно-червоні, а цитоплазма і ядра нервових клітин мають синій колір.
Гістологічні зрізи забарвлюють за Романовським-Гімзою, Манном або Туревичем. В одній клітині може бути одне або декілька тілець. Вони оточені чітко окресленою оболонкою і мають внутрішню структуру у вигляді базофільної зернистості, частіше розташовуються біля ядра.
Метод виявлення включень Бабеша-Негрі є досить специфічним для сказу, хоч він і менш чутливий, ніж метод флуоресцуючих антитіл. У тканині мозку собак тільця знаходять у 90-95 % випадків, а в людей, померлих від сказу – в 70 %.
18. Здійснити мікробіологічну діагностику гнійного процесу бактеріоскопічним методом. Здійснити мікроскопію пофарбованого препарату від хворого і зробити висновок.
Невелику кількість матеріалу стерильною бактеріологічною петлею або пастерівською піпеткою наносять на середину знежиреного предметного скла і покривають його другим склом так, щоб 1/3 верхнього і нижнього скла залиша- лась вільною. Обидва скла сильно затискають між пальцями, роздавлюють досліджуваний матеріал і за вільні кінці розводять їх у сторони. Таким способом одержують два однакових мазки Виготовлені мазки висушують при кімнатній температурі або в термостаті.
Висушені препарати необхідно фіксувати до поверхні скла. У лабораторній практиці найпоширенішим методом фіксування мазків є фламбування – тобто фіксація в полум’ї газового пальника або спиртівки. Далі препарат забарвлюють. Найчастіше використовують основний розведений фуксин Пфейфера і лужну метиленову синьку Леффлера.На зафіксований препарат наносять піпеткою таку кількість барвника, щоб він покривав увесь мазок. Після фарбування препарат промивають водопровід- ною водою і висушують на повітрі, або притискають фільтрувальним папером, потім проводять над полум’ям, щоб випарувались залишки води
 Основні форми бактерій:
1-6 –
сферичної форми: 1 – стафілококи; 2-3 – диплококи; 4 – стрептококи; 5 –
тетра- коки; 6 – сарцини; 7-9 – паличкоподібні; 10-12 – спіралеподібні форми;
10 – вібріони; 11 – спірили; 12 – спірохети.
Основні форми бактерій:
1-6 –
сферичної форми: 1 – стафілококи; 2-3 – диплококи; 4 – стрептококи; 5 –
тетра- коки; 6 – сарцини; 7-9 – паличкоподібні; 10-12 – спіралеподібні форми;
10 – вібріони; 11 – спірили; 12 – спірохети.
Виготовлення мазки з гнійних виділень з уретри або ліквору хворого на гостру гонорею, фарбують їх метиленовою синькою, за Романовським-Гімзою та Грамом.
Висновок: бактерії в мазках виглядають як грамнегативні диплококи, що мають вигляд кавових зерен, які розташовуються парами, тетрадами, або хаотично, часто всередині лейкоцитів (незавершений фагоцитоз). У такому разі, при типовій клінічній картині, первинна мікроскопія ліквору дає можливість встановити менінгококову етіологію захворювання.
19. Здійснити мікробіологічну діагностику гострої гонореї бактеріоскопічним методом. Здійснити мікроскопію пофарбованого матеріалу від хворого і зробити висновок
Збудник гонореї Nе isseria gonorrhoeae належить до родини Neisseriaceae, роду Neisseria.
Бактеріоскопічне дослідження є найпоширенішим, хоч і менш чутливим методом лабораторної діагностики гонореї в порівнянні з виділенням чистих культур.
Матеріал дослідження:
• У чоловіків досліджують виділення сечовипускного каналу, парауретральних ходів, прямої кишки
• У жінок матеріал беруть із уретри, парауретральних ходів, шийки матки, прямої кишки, а за показаннями
Із досліджуваного матеріалу виготовляють два тонкі рівномірні препарати-мазки. Один забарвлюють метиленовою синькою, другий – за методом Грама.
Висновок про наявність гонококів роблять, базуючись на таких їх
властивостях:
· грамнегативне забарвлення,
· диплококова структура,
· форма кавових зерен,
· розташування всередині лейкоцитів
Висновок мікроскопічне дослідження матеріалу хворого вказує на наявність гострої гонореї


20. Здійснити мікробіологічну діагностику гонореї бактеріоскопічним методом. Здійснити мікроскопію пофарбованого матеріалу від хворого і зробити висновок
Бактеріоскопічне дослідження
Готують два мазки, один - фарбують за Грамом, а другий – метиленовим синім, і мікроскопують.Забарвлення за граммом дозволяє диференціювати гонококи і грам позитивні бактерії
• При фарбуванні метиленовим синім інтенсивно пофарбовані гонококи особливо добре видно на фоні лейкоцитів і епітеліальних клітин, цитоплазма -блідо-блакитного кольору, ядро — синього (орієнтоване значення при мікроскопічній діагностиці гонореї, адже всі коки фарбуються в синій колір).
· Фарбування по Граму, засноване на властивості клітинної оболонки гонокока знебарвлюватися спиртом. Коки, що не відносяться до роду нейсерій, залишаються пофарбованими. Гонококи в мазку, пофарбованому по Граму, здобувають яскраво-рожевий колір і виділяються на блідо-рожевому фоні ци топлазми лейкоцитів. При внутрішньоклітинній локалізації їх спостерігають у нейтрофільних гранулоцитах. В інших клітинних формах гонококів не знаходять.
Метод фарбування за Грамом
1. На фіксований мазок наносять розчин генціанвіолету на 1-2 хв., після чого розчин зливають, не змиваючи його водою.
2. Протягом 1 хвилини обробляють мазок розчином Люголя.
3. Знебарвлюють спиртом 10-20 сек.
4. Промивають водою.
5. Дофарбовують мазок водним розчином фуксину 1-2 хвилини
Промивають водою, висушують фільтрувальним папірцем.
21. Здійснити серологічну діагностику черевного тифу і паратифів. Врахувати результати непрямої гемаглютинації (РНГА) і робити висновки.
При серологічній діагностиці використовують РНГА для виявлення Vi -антитіл у осіб підозрілих на бактеріоносійство.
Реакція ставиться:
1. З комплексним еритроцитарним діагностикумом АВС DE
2. З черевотифозним еритроцитарним діагностикумом
3. З Vi- еритроцитарним діагностикумом.
Реакцію ставлять у пластмасових планшетках з лунками.
1. У хворого беруть 2-3 мл крові, ставлять її у термостат на 30хв. для згортання.
2. Утворений згусток відділяють від стінок пробірки, вміщують на 30-40хв. у холодильник, відсмоктують сироватку.
3. Розводять сироватку у лунках від 1:10 до 1:160 в об’ємі 0,5мл.
4. У кожну лунку вносять по 0,25мл еритроцитарного діагностикуму.
5. Планшетки у термостат на 2год, потім при кімнатній температурі на 18-20год.
6. Результати враховують за 4-плюсовою системою:
• (++++) еритроцити повністю аглютинуються, на дні лунки пухкий осад у вигляді парасольки.
• (+++-) не всі еритроцити аглютинувались, парасолька менша.
• (++) аглютинат маленький, є осад неглютинованих еритроцитів.
• (-) негативна реакція, на дні лунки осад еритроцитів у вигляді монетного стовпчика.
Діагностичне значення має реакція в титрі 1:40 і вище.
Для постановки остаточного діагнозу бактеріоносійство слід виділити чисту культуру.
22. Здійснити серологічну діагностику черевного тифу і паратифів. Врахувати результати реакції Відаля, зробити висновок.
З 2-го тижня захворювання проводять серологічне дослідження з метою визначення наявності і типу антитіл такими методами:
- Реакція непрямої гемаглютинації(РНГА), яку ставлять з з О-, Н-, Vi-еритроцитарними діагностикумами. Позитивним є діагностичний титр не менше 1:200.
- Розгорнута об’ємна реакція Відаля
- Імуноферментний аналіз (ІФА)
Реакція Відаля.
Для постановки реакції аглютинації Відаля необхідно три компоненти:
1) антитіла (сироватка хворого);
2) антиген (бактерійний або еритроцитарний діагностикум);
3) 0,85 % розчин хлориду натрію (електроліт).
1. Беруть кров у хворого з вени, пальця або мочки вуха в стерильну пробірку 2-3 мл, ставлять її в термостат на 30 хв для згортання.
2. Утворений згусток обводять пастерівською піпеткою, відділяючи його від стінок пробірки, вміщують на 30-40 хв у холодильник, відсмоктують сироватку і роблять її робоче розведення 1:50.
3. Потім у шести паралельних рядах аглютинаційних пробірок роблять наступні розведення сироватки від 1:100 до 1:1600 за стандартною схемою.
Діагностикуми
1:100
1:200
1:400
1:800
1:1600
КД(1:100)
КС
Черевного тифа
+
+
+
+
─
─
─
Паратифу А
─
─
─
─
─
─
Паратифу В
─
─
─
─
─
─
Діагностикум, краплі
2
2
2
2
2
-
2
Інкубація в термостаті
Облік реакції
Антигени: О-, Н-, Vi-черевнотифозні діагностикуми, паратифозні Н- та О-діагностикуми.
4. В кожну пробірку ряду, окрім шостої, (контроль сироватки – КС) добавляють по 2 краплі діагностикуму. Сьома пробірка є контролем діагностикуму (КД). Штативи з пробірками енергійно струшують і ставлять на 2 год у термостат, після чого роблять попередній облік результатів реакції.
5. Остаточний облік проводять через 18-20 год знаходження пробірок при кімнатній температурі.
ü При позитивній реакції аглютинації утворюється білуватий осад на дні пробірки із більш-менш прозорою рідиною над ним.
- При негативній реакції рідина залишається каламутною, осад на дні пробірки відсутній.
23. Пояснити суть бактеріологічної діагностики черевного тифу і паратифів.
*Збудником є Salmonella typhi; Salmonella paratyphi
1. Для встановлення діагнозу в перший тиждень сіють кров (метод виділення гемокультури) у середовища накопичення: жовчний або селенітовий бульйон.
2. З подальшим пересіванням на диференціально-елективні середовища (Ендо, Плоскірєва, вісмут-сульфітний-агар).
3. Для ідентифікації виділеної культури використовують біохімічні тести і серологічні методи.
4. Починаючи з 2-го тижня захворювання проводять серологічне дослідження з метою визначення наявності і типу антитіл. Дослідження проводиться постановкою РНГА, яку ставлять з О-, Н-, і V і- діагностикумами. Позитивним є діагностичний титр не менше 1:200. Раніше для серологічної діагностики застосовували розгорнену реакцію Відаля. У даний час використовують реакцію ІФА.
Виділення копро-, урино-, і білі культур проводять з кінця 2-го тижня захворювання. Матеріалом для дослідження є сеча, кал, жовч. Позитивні посіви крові виявляються на 3-й тиждень захворювання у 30-40% хворих.

24.
Пояснити як визначається мікробне число повітря. Врахувати результати і зробити
висновок. Врахувати результати біохімічної і провести серологічну ідентифікацію
гемокультури, виділеної від хворого. Зробити висновок.
Для визначення мікробного числа повітря використовуємо формулу Омелянського:
Х=![]()
Х – кількість мікроорганізмів в 1м3
а – кількість колоній, що виросли на чашці Петрі
b – час експозиції
t – площа чашки
5 – час за розрахунком Омелянського
10 – об’єм повітря в л, з якого відбувалося осадження мікроорганізмів за 5
хвилин
![]() - площа на яку відбулося осадження
- площа на яку відбулося осадження
![]() – об’єм повітря в л
– об’єм повітря в л
Висновки робимо за таблицею наведеною нижче

Реакція аглютинації на склі з метою серологічної
ідентифікації
На предметне скло наносять роздільно 2 краплі специфічної сироватки і краплю
ізотонічного розчину хлориду натрію. В краплю ізотонічного розчину й одну з
крапель сироватки бактеріологічною петлею вносять досліджувану культуру й
ретельно її емульгують. Після внесення культури в одну із крапель необхідно
простерилізувати петлю, знову набрати культуру і внести її у другу краплю.
Крапля сироватки, куди не вносили культури, є контролем сироватки.
Реакція проходить досить швидко при кімнатній температурі.
Якщо контрольна крапля сироватки залишається прозорою, в краплі ізотонічного
розчину – рівномірне
помутніння, а в краплі, де культура змішана з сироваткою, з’являються зернистість або пластівці, реакція
вважається позитивною.
25. Пояснити суть бактеріологічної діагностики дизентерії. Врахувати результати біохімічної і провести серологічну ідентифікацію копрокульури, виділеної від хворого. Зробити висновок.
Бактеріологічне дослідження. Посіви випорожнень проводять паралельно на селективне середовище Плоскирєва для отримання ізольованих колоній і в селенітовий бульйон з метою накопичення шигел.
Бактеріологічною петлею вибирають слизово-гнійні шматочки, ретельно прополіскують їх у 2-3-х пробірках Nacl , наносять на середовище Плоскирєва і скляним шпателем втирають в агар на невеликій ділянці. Потім відривають шпатель від середовища і втирають ним залишковий матеріал досуха в решту незасіяної поверхні. При посіві в 2-3 чашки на кожну з них наносять нову порцію посівного матеріалу.
При відсутності слизово-гнійних шматочків фекалії емульгують у 5-10 мл 0,85 % розчину хлориду натрію і 1-2 краплі надосаду засівають на середовище Плоскирєва. У селенітовий бульйон сіють неемульговані випорожнення у співвідношенні 1:5. При посіві блювотних мас і промивних вод використовують селенітовий бульйон подвійної концентрації і забезпечують співвідношення по- сівного матеріалу до середовища 1:1. Засіяні біля ліжка хворого живильні середо- вища безпосередньо вміщують у термостат. Всі посіви вирощують при 37 °С про- тягом 18-20 год.
На другий день неозброєним оком або за допомогою лупи 5×-10× досліджу- ють характер росту на середовищі Плоскирєва, де шигели утворюють дрібні, про- зорі, безбарвні колонії.
![]() На третій день
враховують характер росту на середовищі Олькеницького. Шигели викликають
характерні зміни трицукрового агару (жовтіє стовпчик, колір скошеної
частинки не змінюється, почорніння відсутнє).
На третій день
враховують характер росту на середовищі Олькеницького. Шигели викликають
характерні зміни трицукрового агару (жовтіє стовпчик, колір скошеної
частинки не змінюється, почорніння відсутнє).
Підозрілу культуру сіють в середовища Гісса для визначення біохімічних властивостей, або використовують ентеротести.
Серологічна ідентифікація виділених культур проводиться за допомогою реакції аглютинації на склі спочатку з сумішшю сироваток проти видів Флекснера і Зонне, які найчастіше зустрічаються, а потім із моновидовими та монорецепторними сироватками.
Для визначення виду шигел використовують також реакцію коаглютинації. Вид збудника встановлюють за допомогою позитивної реакції з білком А золотистого стафілокока, на якому адсорбовані специфічні антитіла проти шигел. На типову колонію наносять краплю сенсибілізованого антитілами протеїну А, похитують чашку й через 15 хв під мікроскопом спостерігають появу аглютинату. Реакцію коаглютинації можна ставити вже на другий день дослідження, якщо на середовищі є достатня кількість лактозонегативних колоній.
Висновок. Бактеріологічний метод діагностики дизентерії є найдостовірнішим, але в різних лабораторіях (залежно від кваліфікації бактеріологів і лаборантів) він дає лише 50-70 % позитивних результатів. З метою встановлення джерел інфекції визначають серовари шигел.
Серологічну діагностику дизентерії проводять рідко. Інфекційний процес не супроводжується значним антигенним подразненням, тому титри антитіл у сроватці хворих і реконвалесцентів невисокі. При реакції аглютинації з мікробними діагностикумами, діагностичним титром антитіл до S.flexneri у дорослих хворих вважають 1:200, до S.dysenteriaе і S.sonnei – 1:100 (у дітей відповідно – 1:100 і 1:50).
Більш достовірні результати отримують при постановці РНГА особливо при використанні методу парних сироваток. Діагностичне значення має збільшення титру в 4 і більше разів. Еритроцитарні діагностикуми виготовляють, в основному, з антигенів S.flexneri та S.sonnei.
26. Здійснити реакцію аглютинації на склі з адсорбованим діагностичними холерними сироватками з метою серологічної ідентифікації копрокультури. Зробити висновок.
При відборі колоній використовують пробу на оксидазу або індикаторні папірці (СІП-1 – набір для ідентифікації вібріонів). Оксидазопозитивні колонії перевіряють у РА на склі( «слайд-аглютинація») з холерною сироваткою О1, у розведенні 1:100. При позитивній реакції ставлять слайд-аглютинацію з сироватками Гікошіма, Інаба й Огава(1:50), готують мазки для забарвлення за Грамом і обробляння люмінесцентними сироватками. Позитивна РА з холерною О1 або Гікошіма, Інаба й Огава-сироватками або позитивна реакція з люмінесцентними антитілами у поєднанні з морфологічними й культуральними ознаками та специфічною іммобілізацією антитілами дозволяють видати попередню відповідь про виявлення холерних вібріонів О1 серогрупи. Підозрілі колонії, що аглютинуються і не аглютинуються холерними О1-сироватками, відсівають на середовище Ресселя або лужний агар для виділення чистої культури та її ідентифікації. Далі відбирають культури із середовища Ресселя й перевіряють їх у слайд-аглютинації з холерними сироватками О1, Гікошіма, Інаба й Огава. При негативних результатах із цими сироватками ставлять слайд-аглютинацію з холерною сироваткою О139. На основі позитивної РА видають попередню або остаточну відповідь про виділення холерного вібріона О1 серогрупи відповідного сировару. Якщо виділена культура реагує з холерною сироваткою О139 при негативних результатах з О1-сироваткою, видають відповідь про виділення холерного вібріону О139 серогрупи. При виділенні від хворого або вібріононосія культури, яка не аглютинується сироватками, видають відповідь про виділення холерних вібріонів не О1 серогрупи(НАГ-вібріонів).
27. Здійснити мікробіологічну діагностику туберкульозу бактеріоскопічним методом. Провести мікроскопію пофарбованого спеціальним методом препарату із матеріалу від хворого. Зробити висновок.
Методика забарвлення мазка
за Цілем-Нільсеном грунтується на кислото-, луго-, спиртостійкості
збудника - здатності МБТ (мікобактерії туберкульозу) після забарвлення фуксином
утримувати барвник навіть після тривалого знебарвлення кислотою або спиртом, на
відміну від іншої мікробної флори.
Методика:
• на предметному склі роблять тонкий мазок із харкотиння і висушують над полум'ям пальника;
• на фіксований препарат накладають смужку фільтрувального паперу, зверху наливають розчин карболового фуксину й нагрівають над полум'ям пальника до появи парів;
• змивають залишки фарби водою;
• знебарвлюють мазок у 20%-му розчині сірчаної кислоти або в 3%-му солянокислому спирті до рожево-сіруватого кольору, промивають водою;
• дофарбовують 30 секунд 0,025%-м
розчином метиленового синього.
На висушений мазок наносять краплю оливкової або рицинової олії й оглядають
через імерсійну систему мікроскопа. Під мікроскопом МБТ мають вигляд паличок
червоного кольору на синьому фоні препарату. Для підвищення імовірності
знаходження МБТ дослідження харкотиння проводять не менше 3-х разів.
28. Здійснити мікробіологічну діагностику дифтерії бактеріоскопічним методом. Провести мікроскопію пофарбованого спеціальним методом препарату із матеріалу від хворого. Зробити висновок.
Бактеріоскопічне дослідження. Для проведення його беруть тампоном матеріал по периферії ураженої ділянки. Тонкий мазок фарбують за Грамом і за Нейссером. Вже через 1-2 години можна отримати попередню відповідь.
Методика забарвлення за Грамом полягає в тому, що на фіксований препарат накладають клаптик фільтрувального паперу, на який наливають карболовий розчин генціанвіолету на 1-2 хв. Барвник зливають і, не промиваючи препарат водою, наливають розчин Люголя на 1 хв. Зливають розчин Люголя і знебарвлюють препарат спиртом до зникнення фіолетових струмочків барвника. Промивають його водою і додатково забарвлюють протягом 1-2 хв водним розчином фуксину Пфейффера. Барвник зливають, препарат промивають водою, висушують та мікроскопують.
Методика фарбування включень у бактерій. За методом Нейссера для виявлення волютинових зерен у дифтерійних паличок на фіксований препарат на 1-2 хв наносять краплю оцетовокислого метиленового синього (барвник Нейссера), а потім рознин Люголя на 10-30 с. Промивають препарат водою та забарвлюють водним розчином везувіну або хризоїдину протягом 1 хв і знову промивають водою та висушують.
Результат: при мікроскопії видно прямі або злегка зігнуті нерухомі грампозитивні палички. Спор і капсул не утворюють. Палички потовщені на кінцях і нагадують булаву. В мазках бактерії розташовуються під кутом один до одного, у вигляді букв V, Y, L. При фарбуванні за методом Нейссера тіла бактеріальних клітин фарбуються в ніжно-жовтий колір, зерна волютину - в темно-синій.
Висновок: цей метод є орієнтовним, оскільки не дозволяє відрізнити C. diphtheriae від інших коринебактерій. Позитивний результат мікроскопічного дослідження мазків недостатній для того, щоб бути альтернативою бактеріологічному дослідженню. Негативний результат разом з тим ще не є підставою для зняття діагнозу.
29. Врахувати результати мікробіологічної діагностики гострої анаеробної інфекції прискореним методом. Зробити висновок.
До числа експрес-методів належать серологічні методи: реакція імунофлюоресценції (РІФ),
імуноферментний аналіз (ІФА),
реакція непрямої (пасивної) гемаглютинації (РНГА);
молекулярно-генетичні методи (електрофорез, метод риботипування, полімеразна ланцюгова реакція (ПЛР),
метод газо-рідинної хромато- графії (ГРХ)
ГРХ базується на хроматографічному визначенні у досліджуваному матеріалі специфічних продуктів метаболізму анаеробів — летких жирних кислот (ізо- масляна і масляна, ізовалеріанова і валеріанова, ізокапронова і капронова, гексанова і каприлова кислоти), які служать молекулярними маркерами наявності анаеробів.
Виявлення у досліджуваному матеріалі наявності жирних кислот за допомогою ГРХ є переконливим доказом анаеробної етіології запального процесу.
30. Здійснити серологічну діагностику сифілісу. Врахувати результати реакції Вессермана (РВ), зробити висновок.
Реакція Вассермана - реакція зв’язування комплементу.
Для її постановки використовують сироватку крові хворого на сифіліс і спиномозкову рідину при ураженні нервової системи.
Для виконання реакції отримують сироватку крові, інактивують на водяному нагрівачі при 560С 30 хв і розливають у 4 пробірки.
Використовується в реакції Васермана:
1) специфічний антиген, який містить антигени збудника – зруйновані ультразвуком трепонеми;
2) неспецифічний антиген – ліпоїдний екстракт з бичачого серця з лецетином і холестерином – кардіоліпідний антиген;
3) неспецифічний антиген – спиртовий екстракт ліпоїдів із м’язів серця бика з холестерином.
Схема виконання основного досліду реакції Васермана
Інгредієнти
Пробірка №1
Пробірка №2
Пробірка №3
Пробірка №4
Сироватка крові хворого,
інактивована і розведена 1:5
0,5см3
0,5 см3
0,5 см3
0,5 см3
Антиген №1(специфічний)
0,5 см3
-
-
-
Антиген №2(неспецифічний)
-
0,5 см3
-
-
Антиген №3(неспецифічний)
-
-
0,5 см3
-
Комплемент (робоча доза)
0,5 см3
0,5 см3
0,5 см3
0,5 см3
Ізотонічний розчин NaCl (натрія хлориду)
-
-
-
0,5 см3
Термостат при температурі 370 С упродовж 45 хв.
Гемолітична система сенсибілізована
1,0 см3
1,0 см3
1,0 см3
1,0 см3
Термостат при температурі 370 С упродовж 1 год.
Результат:
Пробірка №1
Пробірка №2
Пробірка №3
Пробірка №4
з сироваткою хворого сифілісом
-Г
-Г
-Г
+Г
з нормальною сироваткою
+Г
+Г
+Г
+Г
-Г гемолізу немає ; + Г гемоліз
Облік результатів проводиться після настання гемолізу у всіх контролях.
Результати реакції оцінюють за 4 плюсовою системою:
• Позитивна реакція – коли є повна або значна затримка гемолізу (4+, 3+);
• Слабопозитивна реакція – часткова затримка гемолізу (2+);
• Сумнівна реакція – незначна затримка гемолізу (1+).
• В разі виникнення повного гемолізу РВ вважають негативною
Кожну сироватку, що дала позитивну якісну реакцію, необхідно дослідити і кількісним методом з послідовним її розведенням від 1:10 до 1:640
Висновок:
В разі виникнення повного гемолізу реакція вважається від’ємною.
У 50% хворих реакція стає додатною після появи твердого шанкру. В другому і третьому періодах сифілісу 75-90% додатних реакцій. Після лікування реакція Васермана від’ємна.
31. Здійснити серологічну діагностику бруцельозу. Врахувати результати реакції Райта. Зробити висновок.
Для серологічної діагностики бруцельозу застосовують:
Ø Реакція Райта – розгорнута реакція аглютинації.
Ø Реакція Хеддельсона – прискорений і спрощений варіант реакції аглютинації з бруцельозним діагностикумом. Ставиться на площині знежирених скляних пластин.
Ø Реакція зв’язування комплементу (РЗК)
Ø Реакція непрямої гемаглютинації з еритроцитарним бруцельозним полісахаридним діагностикумом (РНГА).
Схема постановки реакції Райта:
Інгредієнти, мл
Пробірки
Дослід
Контроль сироватки (КС)
Контроль діагностикума (КД)
1
2
3
4
5
6
7
Ізотонічний розчин хлориду натрію
-
0,5
0,5
0,5
0,5
0,5
0,5
Сироватка в розведенні 1:25
0,5
0,5→
0,5→
0,5→
0,5↑
0,5
-
Діагностикум
0,5
0,5
0,5
0,5
0,5
-
0,5
Розведення сироватки
1:50
1:100
1:200
1:400
1:800
-
-
Термостат 37оС 18-24 годин.
Примітка: у першу і другу пробірки додають 0,5 мл сироватки, перемішують. З другої пробірки 0,5 мл суміші переносять до наступної (третьої) пробірки, продовжуючи розведення до п’ятої пробірки, з якої 0,5 мл суміші видаляють.
Висновок: Діагноз вважають підтвердженим при аглютинації у розведенні 1:200 і більше.
32. Врахувати результати серологічної діагностики туляремії. Зробити висновок.
Починаючи з 10-12 дня хвороби ставлять об’ємну реакцію аглютинації, яка за
методикою не відрізняється від реакції Райта.
• У хворого беруть 2-3 мл крові з ліктьової вени або пальця, отримують сироватку, яка повинна бути абсолютно прозорою.
• Реакцію ставлять із розведеннями сироватки від 1:50 до 1:800, супроводжуючи її відповідними контролями.
• Антигеном в реакції аглютинації служить туляремійний діагностикум, в 1 мл
якого міститься 10 млрд мікробних тіл. Перед вживанням його розводять у 10 разів
Компоненти:
· 0,85 % розчин NaCl
· Сироватка хворого, 1:25
· Діагностикум туляремійний
· Розведення сироватки
• Пробірки струшують і ставлять у термостат на 2 год, потім витримують 18-20 год при кімнатній температурі і аналізують результати.
• Діагностичне значення має титр 1:100. Така концентрація антитіл настає в кінці 2-го тижня, після чого титр аглютинів наростає у 4-8 разів, в той час як у перехворілих раніше він залишається практично незмінним.
33. Врахувати результати реакції аглютинації, поставленої з метою серологічної діагностики висипного тифу. Зробити висновок.
Для макроскопічної реакції аглютинації Вейгля використовують корпускулярний рикетсіозний антиген (500 млн клітин/мл). Сироватку хворого розводять від 1:40 до 1:1280 в об’ємі 0,25 мл і в кожну пробірку добавляють по 0,25 мл антигену (табл. 65). При цьому необхідно враховувати, що після внесення антигену розведення сироватки подвоюється.
Облік реакції проводять неозброєним оком або за допомогою аглютиноскопа через 2 год після того, як пробірки вийняли з термостата. Аглютинат рикетсій виглядає як ніжний, дрібнозернистий осад на дні пробірки, інтенсивність якого позначають за чотириплюсовою системою. Реакцію Вейгля вважають високоспецифічною. Вона випадає в діагностичному титрі 1:40-1:80 і більше майже у100 % хворих на висипний тиф вже на 4-5-й день хвороби. Ще більш достовірні результати отримують при постановці реакції методом парних сироваток.
Схема постановки реакції аглютинації Вейгля
Компоненти, мл
Номер пробірки
1
2
3
4
5
6
7 (контр.)
Ізотонічний розчин хлориду
0,25
0,25
0,25
0,25
0,25
0,25
0,25
натрію
Сироватка хворого 1:10
0,25→
→
→
→
→
↓
-
Антиген рикетсій Провачека
0,25
0,25
0,25
0,25
0,25
0,25
0,25
Остаточне розведення
1:40
1:80
1:160
1:320
1:640
1:1280
-
сироватки
Експозиція в термостаті 18 год
при 37 °
С
34. Пояснити, як визначається колі-титр і колі-індекс води методом
мембранних фільтрів. Врахувати результати і зробити висновок.
Колі-титр – найменший об’єм води (в мл) або щільної речовини (в г), в якому виявляють одну бактерію групи кишкової палички. Визначають бродильним методом або методом мембранних фільтрів. Для централізованої питної води цей показник має бути не менше 300.
Колі-індекс – кількість бактерій групи кишкової палички (коліформних бактерій) у літрі води. Колі-індекс питної води не має перевищувати 3. Визначають методом мембранних фільтрів.
Метод мембранних фільтрів –фільтрування води через мембранні фільтри з наступним їх інкубуванням при 37 ° С на фуксин-сульфітному середовищі (Ендо) і підрахунком колоній, типових для групи кишкової палички. Результати аналізу виражаються в вигляді колі-індексу (кількості кишкових паличок, що містяться в 1 л води).
Бактерії групи кишкової палчики є індикаторами фекального забруднення і їхнє виявлення служить обґрунтуванням непридатності використання води або іншого харчового продукту. Для їхнього виявлення найчастіше використовують середовище Ендо, на якому ці бактерії утворюють характерні колонії з металевим полиском, навколо яких середовище набуває червоного забарвлення внаслідок взаємодії з кислотою яку продукують бактерії.
35. Пояснити, як визначається мікробне число води. Врахувати результати і зробити висновок.
Мікробне число — це кількість колоній, що виростають унаслідок посіву 1 мл води на м'ясо-пептонний агар після 24 год вирощування за температури 37 і 20 °С. Мікробне число характеризує загальне бактеріальне обсіменіння води. Раптове підвищення мікробного числа може свідчити про забруднення.
Порядок проведення роботи:
У три чашки Петрі з МПА внести 0,05, 0,1 і 0,2 мл питної води й розтерти шпателем Дригальського. Аналізуючи воду з різних водойм, особливо багатих органічними речовинами, необхідно перед висіванням її розвести у пропорції не менше ніж 1:1000. Для цього використовують ряд пробірок із 9-ма мл стерильної водопровідної води або фізіологічного розчину, їх нумерують (цю роботу виконує лаборант). 1 мл досліджуваної води внести стерильною піпеткою у пробірку No 1, ретельно перемішати, продуваючи повітря, відібрати 1 мл речовини й перенести у пробірку No 2. Після перемішування таку ж кількість речовини перенести у пробірку No 3 (розведення 1:1000). Із пробірки No 3 висіяти по 0,05, 0,1 і 0,2 мл у чашки Петрі (рис. 11). Розтерти шпателем Дригальського, чашки підписати й поставити в термостат із 30 °С.

Норма: Кількість мікроорганізмів в 1 см3 води (мікробне число), не більше 100
Висновок: більше чи менше норми .